Экзема пупка
Микробная экзема Текст научной статьи по специальности «Дерматология и венерология»
Аннотация научной статьи по медицине и здравоохранению, автор научной работы — Файзуллина Елена Владимировна, Фазылов Вильдан Хайруллаевич, Зинатулина Гульнара Мунировна
В эволюционном плане представлено формирование термина «экзема» с выделением стадий и остроты процесса. Описаны клинические, патогенетические особенности микробной экземы , и изложены основные принципы её лечения .
Похожие темы научных работ по медицине и здравоохранению , автор научной работы — Файзуллина Елена Владимировна, Фазылов Вильдан Хайруллаевич, Зинатулина Гульнара Мунировна,
Described were the clinical and pathogenetic features of microbial eczema, highlighting the stages and severity of the process. Stated were the main principles of treatment of patients with microbial eczema.
Текст научной работы на тему «Микробная экзема»
В ПОМОЩЬ ПРАКТИЧЕСКОМУ ВРАЧУ
Елена Владимировна Файзуллина13, Вильдан Хайруллаевич Фазылов2, Гульнара Мунировна Зинатулина1
1 Кафедра дерматовенерологии (за. — докт. мед. наук Р.М. Абдрахманов),2 кафедра инфекционных болезней (зав. — проф. В.Х. Фазылов) Казанского государственного медицинского университета, 3 Республиканский клинический кожно-венерологический диспансер (главврач — И. К. Минуллин), г. Казань,
В эволюционном плане представлено формирование термина «экзема» с выделением стадий и остроты процесса. Описаны клинические, патогенетические особенности микробной экземы, и изложены основные принципы её лечения.
Ключевые слова: микробная экзема, иммунный статус, лечение.
Микробная экзема — воспалительное заболевание кожи (эпидермиса и дермы) нейро-аллергической природы, патогномоничным признаком которого являются серозные (экзематозные) колодцы, характеризуется рецидивирующим и упорным течением без длительных ремиссий и эволюционным полиморфизмом. Составляя 40-50% всех аллергических дерматозов, она является одним из наиболее часто встречающихся заболеваний кожи у лиц пожилого и старческого возраста [1, 4].
Термин «экзема» происходит от греческого слова ек/ео (вспыхивать, вскипать). Этот термин встречается в 541 г. в научных трудах византийского врача Аэция из Амиды. Но до начала XIX века он употреблялся для обозначения эритемы, рожи, крапивницы и других остро возникающих заболеваний кожи. Еще в первой половине ХУШ века Р. Уиллен (1808), Бейтман (1813), Рейе (1823) выделили экзему в отдельную нозологическую форму. В 1819 г. Биет описал острый и хронический варианты экземы. В 1854 г. Девержи рассмотрел па-тогномоничный признак экземы — серозные (экзематозные) колодцы. Капоши в XIX веке определил стадии экземы и их последовательность: эритематозную, папулезную, везикулез-ную, мокнущую, крустозную и сквамозную.
Термин «микробная экзема» возник в начале ХХ века, когда была замечена особая её форма вокруг послераневых рубцов, впоследствии ее стали называть паратравматической. В 1902 г. Г.А. Кюзель, ученик А.И. Поспелова, доказал, что везикула, являясь первичным элементом экземы, всегда стерильна. Он же установил, что стафилококки и стрептококки, используя современную терминологию, могут играть при экземе роль сенсибилизаторов, по-454
ложив этим основу учения о микробной экземе [2, 7].
Л. Н. Машкиллейсон ввел классификацию экзем, применяемую в настоящее время, в которой обозначил острую (eczema acutum), подострую (eczema subacutum) и хроническую ^zema chronicum), предложил термины «се-борейная» ^zema seborrhoicum), «детская» (eczema infantum) и «варикозная» ^zema varicosum) экземы [8, 9].
Согласно современным представлениям, экзема развивается как сенсибилизация к микробному антигену на фоне изменения нейроэндокринной, иммунной систем, нарушения функций желудочно-кишечного тракта. Микробная флора кожи формируется за счет подавления патогенных штаммов непатогенными. Начало заболевания определяется развитием сенсибилизации кожи к бактериальным агентам. При микробной экземе обнаруживается выраженная повышенная реактивность кожи к компонентам эпидермиса и стрептококкам и в меньшей мере — к антигенам цельной кожи и стафилококкам. Частая трансформация хронических диффузных пиококковых поражений кожи у больных в микробную экзему связана с повышением специфической реактивности организма не только к пиококкам, но и к компонентам собственной кожи, в частности вследствие стимулирующего влияния пиококков на процесс аутосенсибилизации [7, 11].
Доказана роль иммунологических нарушений в инициальных звеньях патогенеза экземы. Это проявляется в первую очередь клеточным иммунодефицитом по Т-системе иммунитета. Именно Т-лимфоцитарным иммунодефицитом объясняют в настоящее время первичную фазу сенсибилизации организма и/или кожи при экземоподобных состояниях [5, 13]. Установлено, что у больных экземой выражена дисгаммаглобулинемия (избыток Ig G, Ig E и дефицит Ig М), уменьшено общее число функционально активных Т-лимфоци-тов, снижено общее число Т-клеток, изменено соотношение хелперных и супрессорных субпопуляций, в связи с чем количество В-лим-
фоцитов увеличено. Наиболее выраженная иммунопатология была выявлена у больных, носителей изоантигенов А, М, N и резуса Б+. Подавление иммунных резервов кожи при наличии инфекционных антигенных раздражителей проявляется персистенцией микробных и бактериальных антигенов с формированием хронического рецидивирующего воспаления в эпидермисе и дерме. При этом возникают патологические циркулирующие комплексы, повреждающие собственные микроструктуры с образованием серии аутоантигенов, инициирующих формирование аутоагрессивных антител [17, 19, 27].
Иммунный статус при микробной экземе характеризуется снижением уровня Т-лимфо-цитов СБ 4+ и СБ 8+ и в последующем экспрессии клетками дермы и Т-лимфоцитов СБ 1а+ эпидермальными клетками Лангерганса НЬЛ — БЯ антигена гистосовместимости. Также снижаются число нейтрофилов, Т-хелпе-ров, уровень фагоцитарной активности (N8 — РОК, НСТ-тест) и происходит активация Т-супрессорного звена. Одновременно изменяются провокационно-базофильный тест и накопление циркулирующих иммунных комплексов [3, 12]. Наличие изменений на организменном уровне при микробной экземе подтверждается трофическими изменениями эпителия и сосудистыми реакциями на участках внешне здоровой кожи, не пораженной очевидным эритематозным процессом: отмечены существенные нарушения микроцирку-ляторных реакций в ответ на воздействия.
Существенную патогенетическую роль, не связанную непосредственно с аллергическим воспалением, сосудистые нарушения играют при паратравматическом варианте микробной экземы, обусловленной «варикозным симптомокомплексом». Распространенный экзематозный процесс сопровождается нарушениями гемокоагуляции — развивается гиперкоагуляция, возрастает тромбопласти-ческая активность; отмечается угнетение фиб-ринолиза. Заметную роль играют нарушения транскапиллярного обмена. Наблюдается выход белка и безбелкового экссудата в интер-стициальное пространство, что в сочетании с нарушением мембранной проницаемости является приспособительным механизмом, обеспечивающим достаточно высокий уровень окислительных процессов в дерме. Определена прямая взаимосвязь между выраженностью кожного поражения и степенью нарушения проницаемости сосудов [8, 16]. Не исключена роль наследственных нарушений определенных звеньев иммунной системы, барьерной и рецепторной систем кожи. Установлено полигенное мультифакториальное наследование заболевания с выраженной экспрессивностью
и пенетрантностью генов [9, 11].
Микробная экзема развивается на месте хронических очагов пиодермии — вокруг инфицированных язв, свищей, ссадин, царапин. Она располагается асимметрично в виде округлых, одиночных или немногочисленных очагов, отчетливо очерченных, отечных и инфильтрированных, характеризуется наличием эритемы, папулезно-везикулезных элементов, наслоением серозно-гнойных корок, под которыми имеются мокнутие и скопление гноя. На местах, освобожденных от корок, кожа лишена эпидермиса, имеет лаково-красный цвет, легко кровоточит. По периферии таких очагов располагается фестончатый ободок отслаивающегося эпидермиса, иногда с ярко-розовым воспалительным венчиком, свидетельствующим о наклонности к распространению заболевания. На поверхности очага и рядом с ним располагаются отдельные пустулы, отмечаются фолликулиты. При уменьшении воспалительных явлений очаг микробной экземы по-крываетсякрупнопластинчатымичешуйками, при снятии которых видна сухая, блестящая, застойно-красная инфильтрированная поверхность. Между тем изменение кожи является отражением единого общепатологического состояния — воспаления. Согласно современному толкованию, воспаление рассматривается прежде всего как местная (органная, сосудисто-тканевая, т. е. мезенхимальная) реакция, имеющая лишь на определенном этапе своего развития общее управление через нервно-гуморальную регуляцию организма [15, 17].
Наиболее часто микробная экзема локализуется на дистальных участках конечностей, области сосков, пупка, заушных складках, под молочными железами у женщин [6, 13].
Разновидностью микробной экземы является так называемая монетовидная (нум-мулярная) экзема, которая характеризуется образованием резко ограниченных очагов поражения округлых очертаний величиной 1-3 см. На их отечно-гиперемированной поверхности отмечаются обильное мокнутие, наслоение се-розно-гнойных корок. Монетовидная экзема часто начинается с нескольких изолированных очагов на ногах; со временем появляются множественные очаги, не имеющие какого-либо специфического расположения. По течению она может длиться от нескольких дней до нескольких месяцев [14, 18].
Нерациональное лечение или травматиза-ция ее очагов сопровождается возникновением вторичных аллергических высыпаний — мик-робидов или аллергидов. Они полиморфны и могут быть представлены отечно-эритематоз-ными пятнами, серопапулами, везикулами, пустулами. При прогрессирующем течении вторичные высыпания сливаются, диссеми-
нируются с формированием значительного количества мокнущих эрозивных участков. В таких случаях происходит трансформация микробной экземы в истинную.
Разновидностями микробной экземы являются также паратравматическая (околораневая) и варикозная экземы. Первый вид развивается на фоне сосудистой патологии и при наличии очага инфекции в области послеоперационных рубцов, при переломах костей, ос-теосинтезе. В околораневой области чаще при наличии отека появляются эритематозные, инфильтративные изменения с выделением экссудата, образованием желтоватых геморрагических корок. Возможны поверхностное склерозирование кожи и отложение гемоси-дерина в тканях. Варикозная экзема является частью варикозного симптомокомплекса, располагаясь на голенях вблизи от варикозно расширенных вен и варикозных язв, на участках гиперпигментированной и склерозированной кожи. На развитие болезни влияют травмы, повышенная чувствительность к медикаментам, мацерация кожи. Характерны полиморфизм элементов, отчетливые границы очагов, умеренный зуд, что делает варикозную экзему в клиническом аспекте сходной с микробной и паратравматической.
К микробной экземе можно также отнести сикозиформную экзему и экзему сосков у женщин. Сикозиформная экзема наблюдается у лиц, страдающих сикозом, осложненным экзематизацией. У этих больных возникают фолликулярные пустулы, пронизанные в центре волосом, рецидивирующие и находящиеся на воспаленной коже, — симптомы сикоза. Данная разновидность характеризуется выходом процесса за пределы оволосения, наличием экзематозных колодцев, мокнутием и сильным зудом. Кожа становится лихенифи-цированной, фолликулы появляются беспрерывно. Излюбленная локализация процесса — верхняя губа, область бороды и подмышечная впадина, лобок. При экземе сосков у женщин очаги имеют пунцовый цвет, местами покрыты наслоением корок и корко-чешуйками, сопровождаются мокнутием и трещинами. Процесс имеет контурированные очертания, упорное течение [3, 10].
Лечение больных с экзематозным процессом необходимо проводить исходя прежде всего из нервно-аллергического его патогенеза с учетом роли нарушений эндокринной системы, обмена веществ, патологии внутренних органов, влияния факторов внешней среды и, наконец, возрастных особенностей организма. Естественно, наличие такого большого количества факторов, способствующих возникновению и влияющих на течение экзематозного процесса, склонность заболевания к рециди-456
вам и обострениям, хронический характер течения значительно усложняют лечение. При этом следует учитывать и повышенную чувствительность кожи больных экземой к различным химическим веществам, в том числе к применяемым наружно лекарственным препаратам. Находясь в стадии аллергизации, больные экземой могут неадекватно реагировать на лекарственные препараты, принимаемые внутрь или парентерально, что проявляется прежде всего в обострении экзематозного процесса [10, 18].
Комплексное лечение больных микробной экземой проводится при выраженности кожного процесса, наличии эндогенных и экзогенных факторов, лежащих в основе развития болезни. Обязательно учитывают состояние внутренних органов и систем. Методы неспецифической патогенетической терапии разнообразны, но это прежде всего применение антигистаминных препаратов. Рекомендуется парентеральное введение хлоропирамина, про-метазина, клемастина, дифенгидрамина (до 20 инъекций) в сочетании с приемом внутрь блокаторов Н1-гистаминовых рецепторов II-III поколений, блокаторов Н1-гистаминовых рецепторов с антисеротониновой активностью или стабилизаторов мембран тучных клеток (эбастин, астемизол, цетиризин, терфенандин, лоратадин, кетотифен, ципрогептадин) [7, 11].
В качестве десенсибилизирующей и гипо-сенсибилизирующей терапии назначаются препараты кальция (кальция хлорид, кальция глюконат) как парентерально, так и внутрь, раствор натрия тиосульфата внутривенно (до 20 инъекций) или внутрь, внутривенно раствор гемодеза (200-400 мл) капельно (4-8 инфузий), полисорбенты (полифепан, активированный уголь, энтеродез, энтеросгель). Необходимо назначение иммунных препаратов разнонаправленного действия, оказывающих иммунокорригирующий эффект на различные звенья клеточного и гуморального иммунитета. Специфическую иммунотерапию больных микробной экземой проводят стафилоанатоксином, антистафилококковым гаммаглобулином, стафилококковой вакциной. Используют антибактериальные средства с предварительным посевом флоры и определением чувствительности — антибиотики широкого спектра действия (усиленные и антистафилококковые пенициллины, цефа-лоспорины I-II поколения, аминогликозиды, макролиды, фторхинолоны). Пациентам с варикозным симптомокомплексом, трофическими язвами рекомендуют использовать ксан-тинола никотинат, трентал, дипрофен [3, 6].
Исключительно важную роль играет местное лечение, проводимое при всех ее клинических формах, — примочки и влажно-высы-
хающие повязки с противовоспалительными, антибактериальными, вяжущими растворами, глюкокортикоидные мази, мази с антибиотиками.
Успех в лечении больных экземой зависит от диеты, здорового образа жизни, обеспеченности полноценным отдыхом. В периоде обострения рекомендована строгая диета в течение 2 дней (естественные энтеросорбенты — печеные картофель и яблоки, кисломолочные продукты, щелочная минеральная вода). Кроме того, необходимо ограничить водные процедуры, постараться не допускать контакта очагов воспаления с мылом, стиральным порошком и другими потенциальными раздражителями. Только комплексный подход к решению проблемы может обеспечить желаемый результат [11, 14].
Таким образом, для микробной экземы характерны патогенетические и клинические признаки, сенсибилизация к микроорганизмам и ведущая роль иммунной системы. На разных этапах развития учения об экземах главенствующее положение в этиологии и патогенезе заболевания придавали нервной и эндокринной системам, аллергическому состоянию организма, наследственным факторам. В настоящее время в патогенезе экзематозного процесса основное значение уделяют различным иммунным нарушениям. Следует отметить, что этиология и патогенез экземы чрезвычайно сложны и многие её аспекты до сих пор не изучены, требуют дальнейшей разработки, особенно анализ этапов болезни [8, 9].
1. Айзятулов Р.Ф. Клиническая дерматология. — Донецк: Донеччина. — 2002. — С. 9-11, 284-299.
2. Данилова А.А. Экзема//СошШсит medicum. — 199. — № 4. — С. 165-168.
3. Дядькин В.Ю. Справочник по кожным и венерическим болезням. — Казань: Медлитература. — 2006. — С. 159-161.
4. Иванов О.Л. Кожные и венерические болезни. — М.: Шико. — 2002. — С. 8-14.
5. Кубанова А.А. Кожные болезни. — М.: ГЭОТАР Медицина. — 1999. — С. 173-176.
6. Маркова О.Н. Микробная экзема: клиника, патогенез и принципы лечения//Военно-мед. журн. — 2004. — № 7. — С.23-25.
7. Потекаев Н. С. Экзема: аспекты истории и современные представления//Клин. дерматол. и венерол. — 2006. — № 4. — С.102- 107.
8. Скрипкин Ю. К. //Кожные и венерические болезни. — М.: Медицина, 1980. — 560 с.
9. Скрипкин Ю. К.Кожные и венерические болезни/ Учебник для врачей и студентов медицинских вузов. — М.: Триада-фарм, 2001.-688 с.
10. Соколовский Е.В. Дерматовенерология. — М.: Издательский центр «Академия», 2005. — С. 174-181.
11. Стенина М. А. Т-система иммунитета в онтогенезе и при некоторых первичных и вторичных иммуно-дефицитных состояниях: Автореф. дисс. . канд. мед наук. — М., 1976. — 18 с.
12. Студницын Ю.К. Скрипкин Ю.К. Классификация экземы// Вестн. дерматол. и венерол. — 1979.-№ 5. — С. 3-9.
13. Ткаченко Л. А. Комплексное лечение больных микробной экземой с применением иммуно- и фитотерапии: Автореф. дисс. . канд мед. наук. — Киев,
14. Фицпатрик Т., Джонсон P., Вулф К. и др. Дерматология. Атлас-справочник. — М.: Практика, 1999. — С. 68-75.
15. Хазизов И. Е., Шапошников О. К. К механизмам воспалительных изменений в коже при экземе и экзе-моподобных процессах//Вестн. дерматол. и венерол. —
15. Хазизов И. Е., Шапошников О. К.//Вестн. дерма-тол. и венерол. — 1991. — № 10. — С.8-11.
16. Хазизов И.Е., Шапошников О.К. Общепатологический подход к проблеме патогенеза экземы//Вестн. дерматол. и венерол. — 1991. — № 6. — С. 4-8.
17. Хазизов И. Е., Гуляева И.В., Пасхина М.Н., Нодо-ва Е.С. К характеристикам гуморальной регуляции иммунологических процессов при экземе и экземоподоб-ных состояниях// Вестн. дерматол. и венерол. — 1991. — № 11. — С. 47-50.
18. K. Achenbach. Gesunde und kranke Haut. Georg Thieme Verlag Stuttgart-New York. — 1986. — S. 17-50.
MICROBIAL ECZEMA E.V. Faizullina, V.Kh. Fazylov, G.M. Zinatulina
Described were the clinical and pathogenetic features of microbial eczema, highlighting the stages and severity of the process. Stated were the main principles of treatment of patients with microbial eczema.
Key words: microbial eczema, immune status, treatment.
Экзема – это воспалительное заболевание кожи, имеющее длительное хроническое течение с частыми обострениями. Характеризуется полиморфными высыпаниями, проходящими стадии покраснения — образования узелков – пузырьков — мокнущих эрозий – корочек – шелушения. Высыпания сопровождаются жжением, кожным зудом. Высока вероятность присоединения вторичной гнойной инфекции. Особенно опасно инфицирование у детей, т. к. может развиться экзема Капоши с возможным летальным исходом. Запущенное течение может привести к неврозу: бессоннице, раздражительности, а также к стойким косметическим дефектам кожи. Лечение экземы зависит от ее формы и течения. Эффективны системное применение кортикостероидов, экстракорпоральная гемокоррекция, местная терапия и физиотерапевтическое лечение.
Экзема – это хроническое воспалительное заболевание кожи аллергической природы, этиология и патогенез заболевания до конца не изучен, но наличие экземы у близких родственников, аллергические заболевания в анамнезе, воздействие эндогенных и экзогенных факторов в причинах появления мелкопузырьковой экземной сыпи выходят на первое место. Психовегетативные, нейроэндокринные и иммунологические нарушения могут спровоцировать экзему. В современной дерматологии выделяют несколько видов экземы (истинная, микробная, профессиональная, себорейная, детская), которые различаются клиническими особенностями.
Истинная экзема
Проявления истиной экземы: Истинная экзема имеет хроническое течение с частыми рецидивами и проявляется симметричными участками воспаления на открытых участках кожи. При истиной экземе очаги воспаления гиперемированны, отечны, отмечается мокнутие поверхности. В пределах очага обнаруживаются группы мелких везикул с серозным содержимым. После того, как везикулы вскрываются, они оставляют типичные для экземы микроэрозии. Для истиной экземы характерен синдром «серозных колодцев», когда на эрозированной поверхности капельки экссудата опалесцируют, напоминая росу.
На периферии очага экземы наблюдаются единичные более крупные высыпания и пузырьки. Со временем количество вновь возникающих пузырьков уменьшается и микроэрозии ссыхаются в корки, после заживления которых сохраняется шелушащаяся отрубевидная поверхность.
При экземе ярко выражен полиморфизм всех элементов, на пораженной коже можно обнаружить и воспаленные участки разных стадий разрешения. Большинство больных экземой предъявляют жалобы на кожный зуд. Кроме основных очагов поражения могут быть рассеянные высыпания на различных участках кожи, но без мокнутия. Пациенты с давно диагностированной экземой отмечают у себя застойную гиперемию кожи, инфильтрацию и гиперпигментацию после купирования обострений, со временем кожный рисунок становится ярко-выраженным.
Диагностика
Диагностируют истинную экзему по острому началу и по клиническим проявлениям, симметричность очагов и мелкопаппулезный характер поражения, в сочетании с выраженным полиморфизмом элементов, а также наличие в анамнезе аллергических заболеваний и возможно недавно перенесенный стресс позволяют поставить диагноз «Истинная экзема».
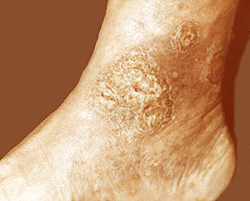
Микробная экзема
 Симптомы
Симптомы
В патогенезе микробной экземы на первое место выходят различные варикозные симптомокомплексы, повторяющиеся травмы кожи и грибковая инфекция. Очаги поражения при микробной экземе асимметричны и располагаются в основном на нижних конечностях, излюбленная локализация – проекция пораженной варикозом кожи. Появление очагов микробной экземы в складках кожи связано с потливостью и нарушением личной гигиены. Границы экзематозных пятен неровные, прилегающая кожа инфильтрирована, имеет синюшно-красный оттенок. Мокнутие и гнойные корки присутствуют на всех пораженных участках, по периферии встречаются единичные папулы и папуловезикулы. Микробная экзема осложняется остиофолликулитами и импетигинозными корками. Микробную экзему разделяют на микотическую, варикозную и паратравматическую.
Диагностика
Диагноз ставится на основании клинических проявлений, наличия в анамнезе пациента микозов, варикозных изменений вен нижних конечностей и частых травм. При микроскопии удается обнаружить микотические клетки, бактериологическое исследование применяют для выявления точного вида микоза и для определения чувствительности к препаратам.
При гистологическом обследовании характерен отек дермы с эпидермальной локализацией пузырей, массивная лимфоидная инфильтрация с преобладанием плазмоцитарных элементов, если микробная экзема носит длительный характер, то отмечаются склеротические изменения дермы.
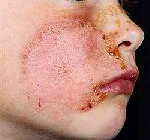
Себорейная экзема
 Симптомы
Симптомы
Особенностью себорейной экземы является появление очагов поражения на волосистой части головы, кроме того очаги располагаются в естественных складках кожи, на лице, вокруг пупка, за ушными раковинами и на сгибательных поверхностях. На волосистой части головы на воспаленных участках отмечается гиперемия, сухость кожи и зуд, при расчесывании отделяются серые отрубевидные чешуйки. Границы поражений имеют четкие очертания. В некоторых случаях себорейная экзема сопровождается экссудацией, тогда возникают серозные и серозно-гнойные корки, которые после снятия обнажают эрозированную мокнущую поверхность. Если очаги возникают в местах естественных складок, то на их дне можно заметить глубокие болезненные трещины, ярко выраженный отек и инфильтрацию, а по периферии очагов мелкие серовато-желтые чешуйки и чешуйчатые корки. Очаги себорейной экземы на нижних конечностях и туловище имеют ровные и четки края и внешне выглядят как желто-розовые шелушащиеся пятна, в центре которых имеется сыпь мелкоузелкового характера.
Диагностика
Точной классификации экзем нет, а потому часть специалистов не признают себорейную экзему, как тип экземы, считая ее видоизмененным себорейным дерматитом или истинной экземой, с осложнениями в виде себореи. Но гистологические изменения при себорейной экземе отличны от изменений при себорее и при истинной экземе. Эпидермальные выросты удлинены, выражено расширение сосудов дермы, в которых кумулируются гликозаминогликаны. При гистологическом исследовании выявляются также неспецифичные для других заболеваний кожи изменения, в их числе ослабление дыхательных ферментов дермы, разрыхление коллагеновой стромы и огрубевшие эластические волокна. Дифференцировать микробную экзему от истинной можно так же наличию кокковой флоры и большого количества липидов в поверхностных слоях эпидермиса.
Профессиональная экзема
 Симптомы
Симптомы
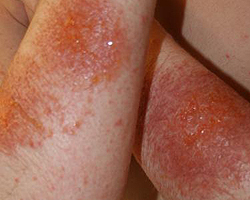
Профессиональная экзема – это длительное, вялотекущее хроническое заболевание кожи аллергической природы, которое возникает в ответ на постоянный контакт с раздражающими веществами. В патогенезе профессиональной экземы лежат постоянное воздействие производственных факторов (пыль, химическая агрессия, сухой или влажный воздух, частые микротравмы и др.), нарушения вегетативной нервной системы, нарушения проницаемости и ломкость сосудов. В результате сочетания этих факторов развивается сенсибилизация организма к профессиональным вредностям.
Клинически профессиональная экзема сходна с истинной, но провоцирующим фактором является постоянный контакт с раздражителем. Высыпания разного размера локализуются по всему телу, но преимущественно в местах контакта с сенсибилизирующим веществом. Клинические проявления наступают после повторного контакта с аллергенами или на коже с уже измененной ранее реактивностью. Сначала появляется отек и участки гиперемии, на которых в дальнейшем образуются мелкие множественные везикулы.
Диагностика
При опросе пациента выясняется, что имеются вредные факторы на работе, либо дома, а проявления усиливаются после непосредственного прямого контакта с раздражителем и каждый последующий контакт усиливает симптоматику экземы. Во время отсутствия воздействия профессиональных вредностей, например в отпуске, кожа выглядит клинически здоровой.
Лечение экземы
После подтвержденного диагноза экземы, необходимо устранить или снизить влияние провоцирующих факторов: нервно-психические перегрузки, прием препаратов, контакт с аллергенами и агрессивными веществами, провести лечение микозов и микробных заболеваний кожи.
Проведение гипосенсибилизирующего медикаментозного лечения с использованием седативных и антигистаминных препаратов показано при любом виде экзем, плазмаферез и другие методы экстракорпоральной гемокоррекции также положительно влияют на состояние пациента. Витаминотерапия как внутренняя, так и местная активизирует процесс регенерации клеток.
Если обострение экземы протекает остро, носит генерализованный характер или же не удается купировать рецидив с помощью обычной терапии, то показано применение глюкокортикостероидов внутрь и место в минимальной эффективной дозе, после улучшения состояния дозу гормонов постепенно снижают. Но некоторым пациентам с экземой, которая принимает системный волнообразный характер, прием глюкокортикостероидов и антигистаминных препаратов показан ежедневно в поддерживающей дозе, внутримышечно вводят витамины группы В и С.
Местно используют ретиноловые мази, применяют аппликации с мазями и пастами, которые обладают кератолитическим свойством, оказывают проивозудный эффект и содержат противовоспалительные и антисептические компоненты. Местная терапия экземы при еще невскрытых пузырьках заключается в нанесении нейтральных мазей, болтушек и пудр. Состав препарата для местного лечения подбирается индивидуально и изготавливается по выписанному врачом рецепту. Обработка пораженных участков водой, растительным маслом и агрессивными дезинфицирующими растворами категорически запрещена. Пораженные участки следует оберегать от мороза, ветра, воздействия солнечного излучения, если же экземой поражается лицо, то очаги прикрываются асептической повязкой.
Многочисленны физиотерапевтические методы лечения экземы. К ним относятся: озонотерапия, магнитотерапия, лазерное лечение. Возможно проведение криотерапии пораженных экземой участков кожи. После купирования острой фазы, пациентам с экземой показано облучение лечебным ультрафиолетом, лечебные грязи и ванны. Индивидуального подбор комплекса физиотерапевтических процедур для пациентов с экземой осуществляет врач-физиотерапевт. Лицам, у которых диагностирована экзема, необходимо соблюдать гипоаллергенную диету, отказаться от алкоголя и курения. Большое значение необходимо уделять личной гигиене, использование неароматизированного мыла и кремов на водной основе позволяют снизить риск рецидивов экземы.
микробная экзема
Этот файл взят из коллекции Medinfo
FidoNet 2:5030/434 Andrey Novicov
Пишем рефераты на заказ — e-mail: [email protected]
В Medinfo для вас самая большая русская коллекция медицинских
рефератов, историй болезни, литературы, обучающих программ, тестов.
Заходите на http://www.doktor.ru — Русский медицинский сервер для всех!
МИНИСТЕРСТВО ЗДРАВООХРАНЕНИЯ РОССИЙСКОЙ ФЕДЕРАЦИИ
ИВАНОВСКАЯ ГОСУДАРСТВЕННАЯ МЕДИЦИНСКАЯ АКАДЕМИЯ
КАФЕДРА КОЖНЫХ И ВЕНЕРИЧЕСКИХ БОЛЕЗНЕЙ
Заведующий кафедрой: доцент Э.Д.Головинов
Преподаватель: ассистент Г.Д.Сучкова
Диагноз: Распространенная микробная экзема, подострая стадия;
предположительно онихомикоз стоп.
Куратор: Студент 7 группы III курса общеврачебного факультета
Время курации: 17-24/IV 1997 г.
Дата сдачи истории болезни: 12/V 1997 г.(в срок)
I. ПАСПОРТНАЯ ЧАСТЬ
Семейное положение: женат.
Профессия и место работы: пенсионер.
Домашний адрес: г. Иваново
Дата поступления: 11 апреля 1997 г.
Жалобы на высыпания на коже тыла правой стопы, нижней трети
правой голени, передней поверхности левой голени, а также на
тыле обеих кистей. Высыпания сопровождаются зудом различной ин-
тенсивности. Кроме того, больного беспокоит пожелтение и кроше-
ние ногтей стоп.
Жалоб общего характера больной не предъявляет.
III. ANAMNESIS MORBI
Пациент считает себя больным с января 1997 года. Со слов боль-
ного, процесс начался с появления очага покраснения на коже ты-
ла правой стопы, сопровождавшегося сильным зудом. Затем появи-
лись мелкие папуло-везикулезные высыпания (сходные с таковыми
на момент курации), после вскрытия которых образовались мокну-
щие эрозии. В дальнейшем больной отмечает распространение про-
цесса на кожу правой голени с образованием коричнево-красных
корок. В период развития заболевания больного беспокоила бес-
сонница, связанная с сильным зудом пораженных участков, а также
слабость и недомогание.
Развитие заболевания больной связывает с расчесом зудящего мес-
та, после чего, по его мнению, появились все вышеперечисленные
признаки и симптомы. Конкретной причины назвать не может.
Самолечением больной не занимался. При появлении первых призна-
ков заболевания и ощущении беспокойства обратился в поликлинику
N 11 к дерматологу, который поставил диагноз ‘микотическая эк-
зема в стадии обострения’ и назначил следующее лечение (со слов
больного): глюконат кальция, димедрол, мазь «Лоринден С», УФО.
Значительного улучшения лечение не дало. Кроме того, незадолго
до госпитализации произошло обострение процесса с появлением
вторичных высыпаний на тыле обеих кистей и передней поверхности
левой голени, после чего больной был направлен в ивановский
ОКВД для дальнейшего лечения. По мнению больного, рецидив прои-
зошел в результате нерациональной терапии первичных очагов.
На санаторно-курортном лечении больной не находился. Кожные за-
болевания у родственников отрицает. В стационар ОКВД поступил
11/IV 97г. До момента курации проводилось следующее лечение:
цинковая мазь, раствор натрия тиосульфата 10% внутривенно, цет-
рин по 1 таблетке на ночь, дексаметазон 3 мг утром. Терапевти-
ческие мероприятия проводились эффективно со значительным улуч-
шением состояния больного и разрешением воспалительного процес-
IV. ANAMNESIS VITAE
Пациент родился в рабочей семье, 1-м ребенком. Рос и развивался
соответственно возрасту. В детстве перенес корь ОРВИ. Экссуда-
тивный диатез, вирусный гепатит, туберкулез, венерические забо-
Женат, имеет двоих детей — сына и дочь.
Проживает в благоустроенной квартире. Материально-бытовые усло-
вия удовлетворительные, питание регулярное. Свободное время
проводит на приусадебном участке или отдыхает дома. Не курит,
алкоголь употребляет в умеренных количествах.
Образование начальное (4 класса). С 14 лет работал прессовщиком
на швейной фабрике, затем грузчиком на комбинате искусственной
подошвы. С работы уволился год назад.
Профессиональных вредностей, стрессовых ситуаций на работе и в
семье не отмечает.
Перенес следующие заболевания: ОРВИ, бронхит, чесотка, травма
левого глаза с последующим удалением в 1951 году.
Аллергических реакций у себя и родственников не отмечает.
Наследственность не отягощена. Кожные заболевания у родственни-
ков отрицает. Из других заболеваний родственников отмечает жел-
туху и инфаркт миокарда у сына.
V. STATUS PRAESENS
1. Общее состояние больного.
Общее состояние больного удовлетворительное, самочувствие хоро-
шее. Выражение лица осмысленное. Сознание ясное. Положение ак-
тивное. Поведение обычное. Речь не нарушена. Рост — 176 см.
Масса — 69 кг. Телосложение по нормостеническому типу, пропор-
циональное. Патологических изменений головы и лица нет. Темпе-
ратура тела 36,6.
2. Общие свойства кожи.
Видимо здоровые участки кожного покрова розовой окраски, чис-
тые, умеренно влажные и эластичные, рисунок не усилен, кровена-
полнение достаточное. Кожа теплая.
Подкожно-жировая клетчатка развита умеренно, распределена рав-
номерно. Толщина кожной складки на переднебоковой поверхности
живота 1,5 см. Консистенция упругая. Тургор мягких тканей сох-
ранен. Пастозности и отеков нет.
Кожные фолликулы не изменены. Отмечаются отдельные пигментные
невусы. Патологических элементов нет.
Волосы густые, русые с проседью, мягкие, эластичные. Оволосение
по мужскому типу. Ногти на руках правильной формы, розового
цвета с естественным блеском. Деформаций и утолщений нет.
Видимые слизистые бледно-розового цвета, чистые, влажные.
Дермографизм розовый, скрытый период — 10 с., явный — около 2
мин., локализованный, не возвышается над уровнем кожи. Мышеч-
но-волосковый рефлекс локализованный, проявляется в виде «гуси-
ной кожи» на месте проведения холодным предметом, держится 5 с.
Тактильная, болевая, температурная чувствительность сохранена,
3. Состояние лимфатических узлов.
Видимого увеличения затылочных, заушных, подчелюстных, подборо-
дочных, задних и передних шейных, над- и подключичных, тора-
кальных, подмышечных, локтевых, паховых и подколенных лимфати-
ческих узлов нет. Передние шейные, подмышечные и паховые узлы
при пальпации безболезненные, эластичные, подвижные, размеры —
до 1 см. Остальные группы узлов не пальпируются.
4. Костно-мышечная система.
Развитие мышц туловища и конечностей хорошее. Одноименные груп-
пы мышц развиты симметрично. Атрофии и гипертрофии мышц нет.
Тонус сгибателей и разгибателей конечностей сохранен. Парезов и
параличей нет. Мышечная сила выраженная, болезненность при
Костный скелет пропорциональный, симметрично развитый, телосло-
жение правильное. Болезненность при пальпации грудины, трубча-
тых костей, позвоночника отсутствует.
Конфигурация суставов не изменена. Припухлостей, отеков нет.
Болезненности при пальпации суставов нет. Объем активных и пас-
сивных движений в суставах сохранен.
5. Система органов дыхания.
Форма носа не изменена, гортань не деформирована. Дыхание через
нос свободное, отделяемого нет. Охриплости голоса и афонии нет.
Дыхание ритмичное, частота дыхательных движений — 18/мин., ды-
хание брюшное. Грудная клетка цилиндрической формы, симметрич-
При пальпации грудная клетка эластичная, безболезненная; голо-
совое дрожание слабое, в симметричные участки легких проводится
При сравнительной перкуссии над симметричными участками легких
выслушивается ясный легочный звук.
Данные топографической перкуссии легких:
¦ Линии ¦ Правое легкое ¦ Левое легкое ¦
¦Высота стояния верхушек ¦ ¦ ¦
¦легких спереди ¦3 см выше ключицы¦3 см выше ключицы¦
¦ сзади ¦ ост.отр.C 4VII 0 ¦ ост.отр.C 4VII 0 4 0 ¦
¦Ширина полей Кренига ¦ 5 см ¦ 5 см ¦
¦Нижняя граница легких: ¦ ¦ ¦
¦Окологрудинная линия ¦ V ребро ¦ ——— ¦
¦Среднеключичная линия ¦ VI ребро ¦ ——— ¦
¦Передняя подмышечная линия¦ VII ребро ¦ VII ребро ¦
¦Средняя подмышечная линия ¦ VIII ребро ¦ VIII ребро ¦
¦Задняя подмышечная линия ¦ IX ребро ¦ IX ребро ¦
¦Лопаточная линия ¦ X ребро ¦ X ребро ¦
¦Околопозвоночная линия ¦ ост.отр.Th 4XI 0 ¦ ост.отр.Th 4XI 0 4 0¦
Экскурсия края легкого по средней подмышечной линии — 6 см.
При аускультации в симметричных точках выслушивается везикуляр-
ное дыхание; бронхофония ясно не выслушивается; побочных дыха-
тельных шумов не обнаружено.
6. Сердечно-сосудистая система.
Пульс достаточного наполнения и напряжения, синхронный, ритмич-
ный. Частота пульса 76 ударов/мин. Артериальное давление 130/80
мм.рт.ст. Выпячивания в области сердца и крупных сосудов не
Верхушечный толчок локализован в V межреберье, ширина — 2 см,
не резистентный. Сердечный толчок не определяется. Надчревная
пульсация не наблюдается.
Границы относительной сердечной тупости:
Правая — на 1,5 см кнаружи от правого края грудины в IV межре-
Левая — на 1 см кнутри от линии Mediоclavicularis sinistra в V
Верхняя — III ребро на 1 см левее линии Parasternalis sinistra.
Границы абсолютной сердечной тупости:
Правая — левый край грудины.
Левая — 1,5 см кнутри от линии Mediоclavicularis sinistra в V
Верхняя — IV межреберье на 1 см левее линии Parasternalis si-
Поперечник сосудистого пучка — 6 см во II межреберье.
Поперечник сердца — 12 см.
В каждой точке аускультации выслушиваются 2 тона. I тон лучше
выслушивается у верхушки, II — у основания. Тоны сердца ритмич-
ные, приглушенные. Акцентирования, патологических шумов, рас-
щеплений и раздвоений тонов нет.
7. Система пищеварения.
Аппетит удовлетворительный. Акты жевания, глотания и прохожде-
ния пищи по пищеводу не нарушены. Отрыжки, изжоги, тошноты,
рвоты нет. Стул не изменен.
Зев, миндалины, глотка без изменений. Форма живота округлая.
Перистальтика не нарушена. Живот участвует в акте дыхания. Ас-
При перкуссии передней брюшной стенки выслушивается тимпаничес-
кий звук, в области печени и селезенки — бедренный звук. При
поверхностной ориентировочной пальпации — живот мягкий, спокой-
ный, безболезненный. Симптомы раздражения брюшины отрицатель-
ные. Напряжения мышц передней брюшной стенки не выявлено. Диас-
таза прямых мышц живота нет. Пупочное кольцо не расширено. По-
верхностные опухоли и грыжи не пальпируются.
Результаты глубокой скользящей пальпации:
— сигмовидная кишка — пальпируется в виде цилиндра диаметром 2
см, безболезненная, смещаемая; поверхность ровная, гладкая;
консистенция эластичная; неурчащая.
— слепая кишка — пальпируется в виде тяжа диаметром 2,5 см,
безболезненная, смещаемая; поверхность ровная, гладкая; консис-
тенция эластичная; неурчащая.
— поперечная ободочная кишка — пальпируется в виде цилиндра ди-
аметром 3 см, безболезненная, смещаемая; поверхность ровная,
гладкая; консистенция эластичная; урчащая.
— восходящая и нисходящая ободочные кишки — пальпируются в виде
цилиндра диаметром 2,5 см, безболезненные, смещаемые; поверх-
ность ровная, гладкая; консистенция эластичная; неурчащие.
— большая кривизна желудка — пальпируется в виде валика на 3 см
выше пупка, безболезненная; поверхность ровная, гладкая; кон-
систенция эластичная; ощущение соскальзывания с порожка.
Верхняя граница печени совпадает с нижней границей правого лег-
кого, нижняя проходит по правой реберной дуге. Размеры печени
по Курлову: 10, 9, 8 см. Нижний край печени пальпируется на 0,5
см ниже реберной дуги, эластичный, острый, безболезненный. По-
верхность ровная, гладкая.
Желчный пузырь не пальпируется. Пузырные симптомы отрицатель-
ные. Селезенка не пальпируется. Перкуторно: продольный размер —
8 см, поперечный — 4 см.
Аускультативно перистальтические шумы обычные.
8. Мочеполовые органы.
Болей и неприятных ощущений в органах мочеотделения, пояснице,
промежности, над лобком нет. Мочеиспускание не затруднено. Ди-
зурии, ночных мочеиспусканий нет. Окраска мочи не изменена.
Отеков нет. Болезненности при надавливании на поясницу нет.
Почки не пальпируются. Симптом Пастернацкого отрицательный с
обеих сторон. Мочевой пузырь безболезненный.
9. Эндокринная система.
Потоотделение не усилено, дрожания конечностей нет. Волосяной
покров распределен равномерно. При пальпации щитовидная железа
не увеличена, безболезненная, глазные симптомы тиреотоксикоза
Аномалий в телосложении и отложении жира нет.
10. Нервная система и органы чувств.
Память, сон не нарушены. Отношение к болезни адекватное. Нару-
шений вкуса и обоняния нет. Отсутствует левый глаз. Пациент от-
мечает снижение слуха и зрения здоровым глазом.
Нистагма нет. Реакция зрачков на конвергенцию и аккомодацию со-
ответствующая. Сухожильные рефлексы живые, патологических реф-
лексов, клонусов нет. Менингеальные симптомы отрицательные.
Поверхностная и глубокая чувствительность сохранена.
VI. STATUS LOCALIS
Процесс распространенный, асимметричный. Элементы сыпи распола-
гаются беспорядочно на поверхности пораженных участков кожи.
Высыпания полиморфные. На коже обнаруживаются как первичные
морфологические элементы — сосудистые пятна, серопапулы, микро-
везикулы, единичные пустулы, так и вторичные — точечные мокну-
щие эрозии, серозно-гнойные и геморрагические корки,очаги лихе-
Полиморфизм ложный. Тип воспаления — подострый. Высыпные эле-
менты локализуются на коже тыла правой стопы, нижней трети пра-
вой голени, передней поверхности левой голени, на тыльной по-
верхности обеих кистей.
_Пятна: . эритематозные, крупные, ярко-красного цвета, резко отг-
раниченные, неправильной формы, исчезают при диаскопии и появ-
_Папулы: . экссудативные, милиарные (не больше просяного зерна),
округлой формы, четко отграниченные, красного цвета, возвышаю-
щиеся над уровнем кожи, плотной консистенции, с тенденцией к
_Микровезикулы: . бледно-желтого цвета, округлой формы, размерами
до 1,5 мм, четко отграниченные, возвышающиеся над уровнем кожи;
покрышки дряблые, пузырьки с серозно-гнойным содержимым, при
надавливании легко вскрываются с образованием точечных эрозий.
_Пустулы: . нефолликулярные, единичные, размером 0,3-0,5 см, бе-
ло-желтого цвета, четко отграниченные, возвышающиеся над уров-
нем кожи, полушаровидной формы; поверхность шероховатая, кон-
систенция плотная. Покрышки гнойничков дряблые, легко вскрыва-
ются. Содержимое гнойное.
_Эрозии: . точечные, мокнущие, возникшие в результате вскрытия ве-
зикул, пустул, на месте папул при расчесывании кожи. Форма не-
правильная, цвет от бледно-розового до бледно-желтого. Эрозии
имеют склонность к слиянию с образованием фестончатых очагов с
_Корки: . серозно-гнойные и геморрагические, образовавшиеся при
подсыхании экссудата и после расчесывания зудящих участков ко-
жи, бледно-желтого и красно-бурого цвета. Встречаются как то-
чечные тонкие, так и более крупные плотные и ссохшиеся корки.
Совокупность первичных и вторичных морфологических элементов
создает картину патологического процесса в виде крупнофестонча-
тых, резко отграниченных, мокнущих сплошных очагов без прослоек
здоровой кожи, склонных к периферическому росту. Картина наибо-
лее выражена на коже нижней части правой голени и стопы и соп-
ровождается уплотнением кожи и усилением кожного рисунка — ли-
Кроме перечисленных высыпаний, обнаружены отсевы в виде мелких,
шелушащихся участков кожи, единичных пустул вокруг основных
Помимо характерных экзематозных высыпаний, у больного обнаруже-
ны изменения, характеризующие предполагаемое сопутствующее за-
болевание — онихомикоз, а именно поражение ногтевых пластинок
пальцев обеих стоп: ногти желто-серого цвета, тусклые, крошащи-
еся; а также шелушение кожи подошв и межпальцевых складок а
подошвах, участки гиперкератоза.
VII. ДАННЫЕ ЛАБОРАТОРНЫХ И ДРУГИХ МЕТОДОВ ИССЛЕДОВАНИЯ
1. Общий анализ крови от 12/IV 97г.
Гемоглобин — 132 г/л
Лейкоциты — 3,6 Г/л
Заключение: лейкопения, моноцитопения.
2. Исследование крови на RW от 12/IV 97г.
3. Исследование мочи от 12/IV 97г.
Удельный вес — 1013
Эпителиальные клетки плоские — 2-4 в поле зрения
Лейкоциты — 0-2 в поле зрения
Заключение: без патологии.
4. Забор патологического материала на грибы.
Заключение: споры грибов на ногтевых пластинках и в межпальце-
вых промежутках не обнаружены.
VIII. ПРЕДВАРИТЕЛЬНЫЙ ДИАГНОЗ
На основании жалоб больного, данных анамнеза, объективного обс-
ледования, лабораторных и других методов исследования можно
поставить предварительный диагноз: микробная экзема; предполо-
жительно онихомикоз стоп.
IX. ДИФФЕРЕНЦИАЛЬНЫЙ ДИАГНОЗ
Больному поставлен предварительный диагноз ‘микробная экзема’.
Для окончательной постановки диагноза это заболевание необходи-
мо отдифференцировать как внутри нозологической единицы, напри-
мер, с микотической экземой, так и со сходным заболеванием дру-
гой группы — аллергическим дерматозом.
Микробная экзема имеет ряд признаков, характерных также и для
_микотической экземы .. В обоих случаях первичными морфологически-
ми элементами являются экссудативная папула, микровезикула,
эритема, а позже появляются серозные и геморрагические корки,
мокнущие эрозии (симптом сецернирующих экзематозных колодцев).
Также характерны резкие, фестончатые границы очагов,обусловлен-
ные отслойкой эпидермиса в виде бахромки. Всегда имеется выра-
женная инфильтрация кожи с лихенизацией. Для обеих форм экземы
характерна асимметричность патологического процесса (особенно в
начале) с преимущественной локализацией на голенях и стопах.
Основной жалобой является зуд.
Вместе с тем у больного есть признаки, нехарактерные для мико-
тической экземы: наличие фликтен и пустул в виде отсевов на по-
раженном участке и по периферии, а также отсутствие сенсибили-
зации грибами в анамнезе (перед началом воспалительных явле-
ний), подтвержденное данными лабораторных исследований.
Признаки, свойственные микотической экземе и отсутствующие у
больного — это развитие процесса на фоне существующих очагов
микоза с формированием сенсибилизации к грибам, а также обнару-
жение грибов в материале, взятом на исследование с пораженных
мест, на основании чего и ставят окончательный диагноз.
Также микробную экзему следует дифференцировать с _ аллергическим
При аллергическом дерматите характерной жалобой является зуд, а
сам процесс может начинаться асимметрично, что является сходным
с данными, полученными из беседы с больным и его осмотра. Но
помимо этого у данного больного есть признаки, не характерные
для дерматита. Это полиморфность высыпаний, склонность к пери-
ферическому росту, диссеминированию, имеющих отсевы, с преиму-
щественной локализацией на голенях и стопах, длительное, «кап-
ризное» течение заболевания.
С другой стороны, существует ряд отличительных черт, свойствен-
ных дерматиту, но отсутствующих у больного, а именно: мономорф-
ные эритематозно-везикулезные высыпания, быстрое и бурное тече-
ние процесса с локализацией на месте контакта с аллергеном
(большей частью на кистях), после прекращения действия которого
процесс быстро угасает.
X. КЛИНИЧЕСКИЙ ДИАГНОЗ И ЕГО ОБОСНОВАНИЕ
Основные жалобы больной предъявляет по поводу высыпаний на коже
тыла правой стопы, нижней трети правой голени, передней поверх-
ности левой голени и тыльной поверхности обеих кистей, сопро-
вождающихся зудом, а также поражение ногтей стоп.
Из данных анамнеза и из беседы с больным конкретную причину за-
болевания, а также возможные предрасполагающие факторы выявить
не удалось. Поэтому можно предположить занесение микробной фло-
ры в результате механического повреждения кожных покровов, либо
наличие хронических очагов пиодермии, оставшихся после чесотки,
вследствие чего развился экзематозный процесс, основные призна-
ки которого выявлены при объективном обследовании больного.
Стадия основного заболевания определяется как подострая, так
как в ходе курации выявлено уменьшение воспалительных явлений,
выраженная инфильтрация кожи с лихенизацией, что характерно для
окончания острого периода, а также снижение интенсивности зуда.
Точный диагноз сопутствующего заболевания поставить трудно, так
как при лабораторном исследовании грибок на ногтевых пластинках
и в межпальцевых складках обнаружен не был.
Таким образом, больному можно поставить клинический диагноз:
распространенная микробная экзема в подострой стадии; предполо-
жительно онихомикоз стоп.
XI. ЭТИОЛОГИЯ И ПАТОГЕНЕЗ
Основное значение в этиологии и патогенезе заболевания придает-
ся нервной системе, эндокринно-метаболическим нарушениям, ин-
фекционно-аллергическим факторам, генетической отягощенности и
иммунной недостаточности. Значение различных эндогенных и экзо-
генных влияний является спорным, а так как все они выступают в
очень сложных взаимоотношениях, то экзему считают полиэтиологи-
ческим, мультифакториальным заболеванием. Основную же роль в
патогенезе экземы придают иммунным сдвигам. Слабость иммунитета
при наличии инфекционных агентов проявляется персистенцией мик-
робных и бактериальных антигенов с формированием хронического
рецидивирующего воспаления в эпидермисе и дерме. В свете совре-
менных представлений о взаимосвязи иммунной системы с функцио-
нальным состоянием ЦНС, вегетососудистыми процессами следует
признать, что патогенетический процесс формирования экземы
включает комплекс не конкурирующих, а дополняющих друг друга
нейро-иммуно-вегетодистонических, инфекционно-аллергических и
метаболических механизмов. Формирование экземы на основе гене-
тической предрасположенности, зависящей от присутствия в хромо-
сомах гена иммунного ответа, создает предпосылки для наследова-
ния ее в последующих поколениях. В формировании же микробной
экземы ведущую роль играет сенсибилизация к микроорганизмам,
источником которой служат хронические инфекционные поражения
кожи, например, микозы стоп, кандидозы, стрептодермии, или оча-
ги фокальной инфекции других органов.
При сборе анамнеза у курируемого больного не удалось выявить
предрасполагающие нейроэндокринные, инфекционно-аллергические,
наследственные и иммунологические нарушения. Но в анамнезе есть
заболевания чесоткой, наиболее частым осложнением которой явля-
ется пиодермия, хронический очаг которой и мог явиться основой
для развития микробной экземы.
Кроме того, возможной причиной могло послужить занесение инфек-
ции самим больным при механическом повреждении кожных покровов,
например при расчесах.
При данном заболевании отмечается очаговый спонгиоз и паракера-
тоз в эпидермисе, а также периваскулярная клеточная инфильтра-
ция сосочкового слоя дермы.
Спонгиоз представляет собой межклеточный отек шиповидного слоя
со скоплением серозного экссудата, который раздвигает эпители-
альные клетки и растягивает межклеточные мостики. Прогрессиро-
вание процесса сопровождается разрывом отдельных мостиков и
формированием микровезикул, которые быстро вскрываются с обра-
зованием точечных мокнущих эрозий. Таким образом формируется
симптом «серозных колодцев».
Паракератоз — это нарушение процесса ороговения, вследствие че-
го в очаге поражения не образуется зернистый, элеидиновый и ро-
говой слои, и на поверхности шиповидного слоя рыхло располага-
ются недостаточно ороговевшие клетки.
Клеточная инфильтрация сосочкового слоя дермы представляет со-
бой скопление клеточного лимфогистиоцитарного инфильтрата в со-
сочковом слое. Клинически это проявляется образованием папул.
XIII. ЛЕЧЕНИЕ КУРИРУЕМОГО БОЛЬНОГО (с элементами УИРС)
Режим больного — общий.
В стационаре ОКВД больному было назначено следующее лечение:
препараты общего действия — тиосульфат натрия, цетрин, дексаме-
