Что характерно в клинической картине для себорейной экземы
Экзема – воспалительный дерматоз, который развивается на фоне особого изменения реактивности кожи, характеризующееся, в  частности, повышением ее чувствительности к воздействию самых разнообразных экзогенных и эндогенных факторов. Предшествующие экземе изменения реактивности кожи обусловлены, по-видимому, двумя механизмами — нейрогенным и аллергическим.
частности, повышением ее чувствительности к воздействию самых разнообразных экзогенных и эндогенных факторов. Предшествующие экземе изменения реактивности кожи обусловлены, по-видимому, двумя механизмами — нейрогенным и аллергическим.
Различают истинную, микробную и профессиональную экзему.
Истинная экзема.
Для клинической картины острой экземы характерно высыпание на симметричных участках кожного покрова мелких пузырьков величиной с просяное зерно или булавочную головку («микровезикулы»), окруженных венчиком гиперемии и вызывающих ощущение зуда. В результате появления все новых и новых микровезикул очаг поражения увеличивается в размерах и приобретает полиморфный вид: на фоне эритемы с нечеткими границами обнаруживаются и микровезикулы, и продукты их эволюции — микроэрозии, выделяющие капельки серозного экссудата, такого же размера корки, чешуйки, пигментные пятна. Постепенно экзематозный процесс распространяется на другие участки тела, поражая иногда всю его поверхность. В ряде случаев наступают трофические изменения ногтей в виде поперечной исчерченности.
Течение экземы длительное и «капризное»: без всяких видимых причин воспаление то обостряется, то стихает. Со временем развиваются инфильтрация и лихенификация пораженной кожи, гиперемия приобретает застойный характер, высыпание свежих микровезикул уменьшается и даже на какой-то период прекращается вовсе (хроническая экзема).
Острую экзему следует дифференецировать от аллергических дерматитов, поскольку в ответ на контакт с факультативными химическими раздражителями может развиваться микровезикулярная реакция. Для аллергических дерматитов характерны мономорфность высыпаний (если пациент не контактирует с данным химическим веществом ежедневно), отсутствие наклонности к периферическому росту и диссеминации очагов поражения, самопроизвольное разрешение их при удалении раздражителя.
При развитии экземы на ладонях и подошвах клиническая картина ее отличается от описанной выше. Толстый роговой слой  препятствует образованию микровезикул, и они проявляются лишь объединяясь в конгломераты, образующие плотные многокамерные пузырьки величиной с горошину (дисгидротические пузырьки). От дисгидротической эпидермофитии дисгидротическая экзема дифференцируется с помощью лабораторного исследования покрышек пузырьков на грибы.
препятствует образованию микровезикул, и они проявляются лишь объединяясь в конгломераты, образующие плотные многокамерные пузырьки величиной с горошину (дисгидротические пузырьки). От дисгидротической эпидермофитии дисгидротическая экзема дифференцируется с помощью лабораторного исследования покрышек пузырьков на грибы.
Микробная экзема.
Заболевание развивается в результате вторичной экзематизации хронического стрептококкового поражения кожи — хронической диффузной стрептодермии, стрептококкового интертриго, хронического импетиго волосистой части головы. Клинически экзематизация проявляется образованием микровезикул в области очага стрептодермии, что приводит к стиранию его границ и появлению капельного мокнутия. Вскоре развившийся экзематозный процесс распространяется на симметричные участки кожи и далее течет, как при истинной экземе.
Разновидностью микробной экземы является нумулярная, или бляшечная, экзема. Очаги поражения при ней отличаются небольшими размерами, правильной округлой формой и резкими границами.
Профессиональная экзема.
Развивается из профессионального аллергического дерматита. Очаги поражения обычно после ряда рецидивов дерматита начинают возникать не только на месте контакта кожи с раздражителями, но и на других участках кожного покрова, прежде всего — симметричных. Наряду с этим начинает определяться и более «капризное» течение заболевания. Оно уже не поддается, как дерматит, быстрому излечению после прекращения контакта кожи с химическим веществом, к которому пациент сенсибилизирован. Кожные пробы у таких пациентов в большинстве случаев показывают, что реакция, бывшая до того моновалентной, становится поливалентной, то есть у больных наблюдается положительная реакция и на такие химические вещества, с которыми они раньше не соприкасались.
Гистопатология экземы. Основным гистопатологическим симптомом является образование в верхних слоях эпидермиса  очагового спонгиоза, приводящего к развитию мелких, нередко многокамерных полостей, расположенных непосредственно под роговым слоем. В этих полостях обнаруживается серозный экссудат, а также небольшое количество лимфоцитов, реже – нейтрофилов. В роговом слое отмечается очаговый паракератоз. Сосочковый слой дермы отечен, вокруг расширенных сосудов поверхностной сети отмечается очаговая инфильтрация из лимфоцитов и гистиоцитов. В хронической стадии экземы отмечается значительный паракератоз и акантоз, менее выраженный спонгиоз. В сосочковом и подсосочковом слоях дермы – значительный инфильтрат, густо пронизывающий ткань дермы (С.Т.Павлов).
очагового спонгиоза, приводящего к развитию мелких, нередко многокамерных полостей, расположенных непосредственно под роговым слоем. В этих полостях обнаруживается серозный экссудат, а также небольшое количество лимфоцитов, реже – нейтрофилов. В роговом слое отмечается очаговый паракератоз. Сосочковый слой дермы отечен, вокруг расширенных сосудов поверхностной сети отмечается очаговая инфильтрация из лимфоцитов и гистиоцитов. В хронической стадии экземы отмечается значительный паракератоз и акантоз, менее выраженный спонгиоз. В сосочковом и подсосочковом слоях дермы – значительный инфильтрат, густо пронизывающий ткань дермы (С.Т.Павлов).
Лечение пациентов, страдающих экземой , должно начинаться с тщательного обследования пациента для выявления и ликвидации тех патологических очагов, которые могли вызвать изменения реактивности кожи (неврозы, болезни внутренних органов, хронические очаги инфекции, в том числе хронические стрептодермии, послераневые рубцы и т.д.). Далее необходимо исключить раздражающее влияние различных факторов как на нервную систему пациента, так и на его кожу.
За консультацией специалиста обращайтесь в дерматологическую клинику Юнион Клиник.
Родионов А.Н., доктор медицинских наук, профессор
Себорейная экзема
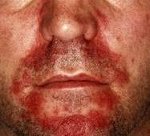
Себорейная экзема — это хронический дерматоз, проявляющийся высыпаниями мелких узелков, постепенно образующих бляшки, покрытые плотными жирными чешуйками и корками, при удалении которых открывается влажная поверхность. Высыпания себорейной экземы локализуются на голове, за ушными раковинами, на лице, в естественных складках кожи, в околопупочной области, на коже туловища и сгибательных поверхностей рук и ног. Диагностика заболевания включает дерматоскопию, соскоб на патогенные грибы, консультации других специалистов, обследование органов ЖКТ, исследование гормонального и иммунологического статуса. Лечение проводится местными противомикробными препаратами, витаминами и физиотерапевтическими методами.
Себорейная экзема
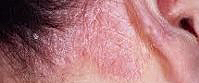
Себорейная экзема является одной из клинических форм экземы, к которой также относятся истинная, профессиональная и микробная экзема. Заболевание может возникнуть в равной степени у лиц обоих полов и любого возраста. Часто себорейная экзема развивается на фоне себореи или как осложнение себорейного дерматита. У ВИЧ-инфицированных она может быть одним из первых проявлений СПИДа. Особенностью себорейной экземы у таких пациентов является ее распространение по всему кожному покрову.
Современная дерматология придерживается инфекционно-аллергической теории развития себорейной экземы. По данным различных клинических исследований в 50-80% случаев себорейной экземы имеет место присутствие Pityrosporum ovale в очагах поражения. Реже выявляются грибки рода Candida или стафилококки.
Факторами, предрасполагающими к развитию себорейной экземы, являются повышенная продукция секрета сальными железами, заболевания ЖКТ (гастрит, язвенная болезнь), нарушения в работе печени (гепатит, цирроз печени), гормональные отклонения (сахарный диабет, дисбаланс эстрогенов и андрогенов, ожирение), вегето-сосудистая дистония. Отмечено, что себорейная экзема часто возникает на фоне сниженного иммунитета, что в свою очередь может быть обусловлено частыми ОРВИ, перенесенным тяжелым заболеванием, хроническим инфекционным очагом (гайморит, синусит, отит, тонзиллит и др.).
Симптомы себорейной экземы
Себорейный дерматит начинается с возникновения на коже розово-желтых узелков небольшого размера. Узелки увеличиваются и сливаются между собой, что приводит к образованию инфильтрированных бляшек дисковидной формы. Бляшки имеют диаметр 1-2 см и покрыты многочисленными плотными жирными чешуйками. При снятии чешуек под ними открывается слегка влажная поверхность, выраженное мокнутие не характерно.
Очаги поражения себорейной экземы имеют четкие границы и неровные края. В начале заболевания они могут быть сухими, но затем приобретают типичный «сальный» вид. Зуд, как правило, выражен слабо и мало беспокоит пациентов. Разрешение элементов себорейной экземы происходит начиная с центра очага поражения, что приводит к трансформации бляшек в кольца или дуги. При правильной терапии заболевания после его завершения на коже не остается никаких следов.
Обычно высыпания себорейной экземы располагаются на голове: в зоне роста волос, на лбу, в области бровей, в носогубных складках, вокруг рта и за ушными раковинами. При локализации очагов себорейной экземы на волосистой части головы они, разрастаясь по периферии, со временем переходят на край роста волос и на лоб. Здесь очаг поражения четко очерчен инфильтрированной каймой красного цвета и напоминает псориатический диск. Этот симптом получил название «себорейная корона». Сзади высыпания себорейной экземы с волосистой части головы распространяются на шею и заушные складки. Сливаясь, они образуют обширный очаг поражения в виде шлема — так называемый «экзематозный шлем».
При себорейной экземе часто происходит поражение кожи век с развитием блефарита, который отличается выраженным отеком и краснотой века, наличием чешуек и образованием трещин у наружного края глаза. Поражение век часто сочетается с конъюнктивитом и сопровождается отделяемым из глаза, из-за которого по утрам происходит слипание век.
Себорейная экзема гладкой кожи локализуется на груди, в околопупочной и межлопаточной областях, в подмышечных впадинах, на сгибательной поверхности конечностей. Благодаря своим неровным краям очаги поражения гладкой кожи напоминают «географические карты». Они немного возвышаются над общим уровнем кожи и склонны к периферическому росту. Себорейная экзема может осложниться вторичным инфицированием элементов сыпи с развитием фолликулита, гидраденита, стрептодермии и т. п.
Диагностика
Диагноз себорейной экземы устанавливает врач-дерматолог. Зачастую для этого достаточно визуального осмотра очагов поражения кожи. Проводят также дерматоскопию, люминесцентную диагностику, исследование соскоба кожи и волос на патогенные грибы. Вторичное инфицирование служит показанием для проведения бакпосева отделяемого из очагов поражения.
Гистологическое исследование при себорейной экземе выявляет гиперкератоз, легкий акантоз и внутриклеточный отек, удлинение эпидермальных выростов, что наблюдается и при нейродермите. Отличительными особенностями являются наличие в верхних слоях эпидермиса скоплений липидов, присутствие кокковой флоры, признаки перифолликулита.
Для выявления фоновых заболеваний и очагов хронической инфекции пациентам с себорейной экземой могут быть назначены консультации других специалистов: гастроэнтеролога, эндокринолога, гинеколога, отоларинголога, невролога. С этой же целью проводятся дополнительные обследования: гастроскопия, УЗИ органов брюшной полости, гормональные и иммунологические исследования крови, УЗИ малого таза, риноскопия, фарингоскопия и др. Больным с поражением век необходима консультация окулиста.
Дифференциальный диагноз себорейной экземы необходимо проводить с истинной и профессиональной экземой, псориазом, трихофитией, микроспорией. Расположение высыпаний на голове и отсутствие в анамнезе вредных воздействий, связанных с профессиональной деятельностью пациента позволяет исключить профессиональный характер экземы. В сравнении с истинной экземой при себорейной экземе клинические симптомы более мономорфны: нет везикулезных высыпаний и связанного с ними мокнутия. Менее плотные бляшки и не такие массивные чешуйки, а также расположение элементов на сгибательных поверхностях конечностей позволяют отличить себорейную экзему от псориаза. Для микроспории и трихофитии волосистой части головы характерны изменения волос в виде «пеньков», отрубевидное (не жирное) шелушение и выявление мицелия грибов при исследовании волос.
Лечение себорейной экземы
Пациентам с повышенным салоотделением рекомендовано ограничить употребление жирной, жаренной, сладкой и острой пищи, избегать посещения бани и пребывания во влажном и жарком климате. При себорейной экземе необходимо тщательно подбирать средства по уходу за волосами и кожей. Они должны соответствовать типу волос и жирности кожи.
Местное лечение себорейной экземы проводят противомикробными средствами: серно-резорциновой и белой ртутной мазью, серной болтушкой, салициловой мазью. Внутрь назначают рибофлавин, витамины В1 и В6. Хороший эффект в лечении себорейной экземы оказывают физиотерапевтические методы: дарсонвализация, магнитотерапия, лазерное лечение, криотерапия и криомассаж. Присоединение вторичной инфекции требует назначения антибактериальных мазей и системной антибиотикотерапии. Лечение себорейной экземы должно проводиться совместно с терапией фонового заболевания и санацией инфекционных очагов.
Себорейная экзема

Себорейная экзема — это хронический дерматоз, проявляющийся высыпаниями мелких узелков, постепенно образующих бляшки, покрытые плотными жирными чешуйками и корками, при удалении которых открывается влажная поверхность. Высыпания себорейной экземы локализуются на голове, за ушными раковинами, на лице, в естественных складках кожи, в околопупочной области, на коже туловища и сгибательных поверхностей рук и ног. Диагностика заболевания включает дерматоскопию, соскоб на патогенные грибы, консультации других специалистов, обследование органов ЖКТ, исследование гормонального и иммунологического статуса. Лечение проводится местными противомикробными препаратами, витаминами и физиотерапевтическими методами.
Себорейная экзема

Себорейная экзема является одной из клинических форм экземы, к которой также относятся истинная, профессиональная и микробная экзема. Заболевание может возникнуть в равной степени у лиц обоих полов и любого возраста. Часто себорейная экзема развивается на фоне себореи или как осложнение себорейного дерматита. У ВИЧ-инфицированных она может быть одним из первых проявлений СПИДа. Особенностью себорейной экземы у таких пациентов является ее распространение по всему кожному покрову.
Современная дерматология придерживается инфекционно-аллергической теории развития себорейной экземы. По данным различных клинических исследований в 50-80% случаев себорейной экземы имеет место присутствие Pityrosporum ovale в очагах поражения. Реже выявляются грибки рода Candida или стафилококки.
Факторами, предрасполагающими к развитию себорейной экземы, являются повышенная продукция секрета сальными железами, заболевания ЖКТ (гастрит, язвенная болезнь), нарушения в работе печени (гепатит, цирроз печени), гормональные отклонения (сахарный диабет, дисбаланс эстрогенов и андрогенов, ожирение), вегето-сосудистая дистония. Отмечено, что себорейная экзема часто возникает на фоне сниженного иммунитета, что в свою очередь может быть обусловлено частыми ОРВИ, перенесенным тяжелым заболеванием, хроническим инфекционным очагом (гайморит, синусит, отит, тонзиллит и др.).
Симптомы себорейной экземы
Себорейный дерматит начинается с возникновения на коже розово-желтых узелков небольшого размера. Узелки увеличиваются и сливаются между собой, что приводит к образованию инфильтрированных бляшек дисковидной формы. Бляшки имеют диаметр 1-2 см и покрыты многочисленными плотными жирными чешуйками. При снятии чешуек под ними открывается слегка влажная поверхность, выраженное мокнутие не характерно.
Очаги поражения себорейной экземы имеют четкие границы и неровные края. В начале заболевания они могут быть сухими, но затем приобретают типичный «сальный» вид. Зуд, как правило, выражен слабо и мало беспокоит пациентов. Разрешение элементов себорейной экземы происходит начиная с центра очага поражения, что приводит к трансформации бляшек в кольца или дуги. При правильной терапии заболевания после его завершения на коже не остается никаких следов.
Обычно высыпания себорейной экземы располагаются на голове: в зоне роста волос, на лбу, в области бровей, в носогубных складках, вокруг рта и за ушными раковинами. При локализации очагов себорейной экземы на волосистой части головы они, разрастаясь по периферии, со временем переходят на край роста волос и на лоб. Здесь очаг поражения четко очерчен инфильтрированной каймой красного цвета и напоминает псориатический диск. Этот симптом получил название «себорейная корона». Сзади высыпания себорейной экземы с волосистой части головы распространяются на шею и заушные складки. Сливаясь, они образуют обширный очаг поражения в виде шлема — так называемый «экзематозный шлем».
При себорейной экземе часто происходит поражение кожи век с развитием блефарита, который отличается выраженным отеком и краснотой века, наличием чешуек и образованием трещин у наружного края глаза. Поражение век часто сочетается с конъюнктивитом и сопровождается отделяемым из глаза, из-за которого по утрам происходит слипание век.
Себорейная экзема гладкой кожи локализуется на груди, в околопупочной и межлопаточной областях, в подмышечных впадинах, на сгибательной поверхности конечностей. Благодаря своим неровным краям очаги поражения гладкой кожи напоминают «географические карты». Они немного возвышаются над общим уровнем кожи и склонны к периферическому росту. Себорейная экзема может осложниться вторичным инфицированием элементов сыпи с развитием фолликулита, гидраденита, стрептодермии и т. п.
Диагностика
Диагноз себорейной экземы устанавливает врач-дерматолог. Зачастую для этого достаточно визуального осмотра очагов поражения кожи. Проводят также дерматоскопию, люминесцентную диагностику, исследование соскоба кожи и волос на патогенные грибы. Вторичное инфицирование служит показанием для проведения бакпосева отделяемого из очагов поражения.
Гистологическое исследование при себорейной экземе выявляет гиперкератоз, легкий акантоз и внутриклеточный отек, удлинение эпидермальных выростов, что наблюдается и при нейродермите. Отличительными особенностями являются наличие в верхних слоях эпидермиса скоплений липидов, присутствие кокковой флоры, признаки перифолликулита.
Для выявления фоновых заболеваний и очагов хронической инфекции пациентам с себорейной экземой могут быть назначены консультации других специалистов: гастроэнтеролога, эндокринолога, гинеколога, отоларинголога, невролога. С этой же целью проводятся дополнительные обследования: гастроскопия, УЗИ органов брюшной полости, гормональные и иммунологические исследования крови, УЗИ малого таза, риноскопия, фарингоскопия и др. Больным с поражением век необходима консультация окулиста.
Дифференциальный диагноз себорейной экземы необходимо проводить с истинной и профессиональной экземой, псориазом, трихофитией, микроспорией. Расположение высыпаний на голове и отсутствие в анамнезе вредных воздействий, связанных с профессиональной деятельностью пациента позволяет исключить профессиональный характер экземы. В сравнении с истинной экземой при себорейной экземе клинические симптомы более мономорфны: нет везикулезных высыпаний и связанного с ними мокнутия. Менее плотные бляшки и не такие массивные чешуйки, а также расположение элементов на сгибательных поверхностях конечностей позволяют отличить себорейную экзему от псориаза. Для микроспории и трихофитии волосистой части головы характерны изменения волос в виде «пеньков», отрубевидное (не жирное) шелушение и выявление мицелия грибов при исследовании волос.
Лечение себорейной экземы
Пациентам с повышенным салоотделением рекомендовано ограничить употребление жирной, жаренной, сладкой и острой пищи, избегать посещения бани и пребывания во влажном и жарком климате. При себорейной экземе необходимо тщательно подбирать средства по уходу за волосами и кожей. Они должны соответствовать типу волос и жирности кожи.
Местное лечение себорейной экземы проводят противомикробными средствами: серно-резорциновой и белой ртутной мазью, серной болтушкой, салициловой мазью. Внутрь назначают рибофлавин, витамины В1 и В6. Хороший эффект в лечении себорейной экземы оказывают физиотерапевтические методы: дарсонвализация, магнитотерапия, лазерное лечение, криотерапия и криомассаж. Присоединение вторичной инфекции требует назначения антибактериальных мазей и системной антибиотикотерапии. Лечение себорейной экземы должно проводиться совместно с терапией фонового заболевания и санацией инфекционных очагов.
Себорейная экзема

Себорейная экзема — это хронический дерматоз, проявляющийся высыпаниями мелких узелков, постепенно образующих бляшки, покрытые плотными жирными чешуйками и корками, при удалении которых открывается влажная поверхность. Высыпания себорейной экземы локализуются на голове, за ушными раковинами, на лице, в естественных складках кожи, в околопупочной области, на коже туловища и сгибательных поверхностей рук и ног. Диагностика заболевания включает дерматоскопию, соскоб на патогенные грибы, консультации других специалистов, обследование органов ЖКТ, исследование гормонального и иммунологического статуса. Лечение проводится местными противомикробными препаратами, витаминами и физиотерапевтическими методами.
Себорейная экзема

Себорейная экзема является одной из клинических форм экземы, к которой также относятся истинная, профессиональная и микробная экзема. Заболевание может возникнуть в равной степени у лиц обоих полов и любого возраста. Часто себорейная экзема развивается на фоне себореи или как осложнение себорейного дерматита. У ВИЧ-инфицированных она может быть одним из первых проявлений СПИДа. Особенностью себорейной экземы у таких пациентов является ее распространение по всему кожному покрову.
Современная дерматология придерживается инфекционно-аллергической теории развития себорейной экземы. По данным различных клинических исследований в 50-80% случаев себорейной экземы имеет место присутствие Pityrosporum ovale в очагах поражения. Реже выявляются грибки рода Candida или стафилококки.
Факторами, предрасполагающими к развитию себорейной экземы, являются повышенная продукция секрета сальными железами, заболевания ЖКТ (гастрит, язвенная болезнь), нарушения в работе печени (гепатит, цирроз печени), гормональные отклонения (сахарный диабет, дисбаланс эстрогенов и андрогенов, ожирение), вегето-сосудистая дистония. Отмечено, что себорейная экзема часто возникает на фоне сниженного иммунитета, что в свою очередь может быть обусловлено частыми ОРВИ, перенесенным тяжелым заболеванием, хроническим инфекционным очагом (гайморит, синусит, отит, тонзиллит и др.).
Симптомы себорейной экземы
Себорейный дерматит начинается с возникновения на коже розово-желтых узелков небольшого размера. Узелки увеличиваются и сливаются между собой, что приводит к образованию инфильтрированных бляшек дисковидной формы. Бляшки имеют диаметр 1-2 см и покрыты многочисленными плотными жирными чешуйками. При снятии чешуек под ними открывается слегка влажная поверхность, выраженное мокнутие не характерно.
Очаги поражения себорейной экземы имеют четкие границы и неровные края. В начале заболевания они могут быть сухими, но затем приобретают типичный «сальный» вид. Зуд, как правило, выражен слабо и мало беспокоит пациентов. Разрешение элементов себорейной экземы происходит начиная с центра очага поражения, что приводит к трансформации бляшек в кольца или дуги. При правильной терапии заболевания после его завершения на коже не остается никаких следов.
Обычно высыпания себорейной экземы располагаются на голове: в зоне роста волос, на лбу, в области бровей, в носогубных складках, вокруг рта и за ушными раковинами. При локализации очагов себорейной экземы на волосистой части головы они, разрастаясь по периферии, со временем переходят на край роста волос и на лоб. Здесь очаг поражения четко очерчен инфильтрированной каймой красного цвета и напоминает псориатический диск. Этот симптом получил название «себорейная корона». Сзади высыпания себорейной экземы с волосистой части головы распространяются на шею и заушные складки. Сливаясь, они образуют обширный очаг поражения в виде шлема — так называемый «экзематозный шлем».
При себорейной экземе часто происходит поражение кожи век с развитием блефарита, который отличается выраженным отеком и краснотой века, наличием чешуек и образованием трещин у наружного края глаза. Поражение век часто сочетается с конъюнктивитом и сопровождается отделяемым из глаза, из-за которого по утрам происходит слипание век.
Себорейная экзема гладкой кожи локализуется на груди, в околопупочной и межлопаточной областях, в подмышечных впадинах, на сгибательной поверхности конечностей. Благодаря своим неровным краям очаги поражения гладкой кожи напоминают «географические карты». Они немного возвышаются над общим уровнем кожи и склонны к периферическому росту. Себорейная экзема может осложниться вторичным инфицированием элементов сыпи с развитием фолликулита, гидраденита, стрептодермии и т. п.
Диагностика
Диагноз себорейной экземы устанавливает врач-дерматолог. Зачастую для этого достаточно визуального осмотра очагов поражения кожи. Проводят также дерматоскопию, люминесцентную диагностику, исследование соскоба кожи и волос на патогенные грибы. Вторичное инфицирование служит показанием для проведения бакпосева отделяемого из очагов поражения.
Гистологическое исследование при себорейной экземе выявляет гиперкератоз, легкий акантоз и внутриклеточный отек, удлинение эпидермальных выростов, что наблюдается и при нейродермите. Отличительными особенностями являются наличие в верхних слоях эпидермиса скоплений липидов, присутствие кокковой флоры, признаки перифолликулита.
Для выявления фоновых заболеваний и очагов хронической инфекции пациентам с себорейной экземой могут быть назначены консультации других специалистов: гастроэнтеролога, эндокринолога, гинеколога, отоларинголога, невролога. С этой же целью проводятся дополнительные обследования: гастроскопия, УЗИ органов брюшной полости, гормональные и иммунологические исследования крови, УЗИ малого таза, риноскопия, фарингоскопия и др. Больным с поражением век необходима консультация окулиста.
Дифференциальный диагноз себорейной экземы необходимо проводить с истинной и профессиональной экземой, псориазом, трихофитией, микроспорией. Расположение высыпаний на голове и отсутствие в анамнезе вредных воздействий, связанных с профессиональной деятельностью пациента позволяет исключить профессиональный характер экземы. В сравнении с истинной экземой при себорейной экземе клинические симптомы более мономорфны: нет везикулезных высыпаний и связанного с ними мокнутия. Менее плотные бляшки и не такие массивные чешуйки, а также расположение элементов на сгибательных поверхностях конечностей позволяют отличить себорейную экзему от псориаза. Для микроспории и трихофитии волосистой части головы характерны изменения волос в виде «пеньков», отрубевидное (не жирное) шелушение и выявление мицелия грибов при исследовании волос.
Лечение себорейной экземы
Пациентам с повышенным салоотделением рекомендовано ограничить употребление жирной, жаренной, сладкой и острой пищи, избегать посещения бани и пребывания во влажном и жарком климате. При себорейной экземе необходимо тщательно подбирать средства по уходу за волосами и кожей. Они должны соответствовать типу волос и жирности кожи.
Местное лечение себорейной экземы проводят противомикробными средствами: серно-резорциновой и белой ртутной мазью, серной болтушкой, салициловой мазью. Внутрь назначают рибофлавин, витамины В1 и В6. Хороший эффект в лечении себорейной экземы оказывают физиотерапевтические методы: дарсонвализация, магнитотерапия, лазерное лечение, криотерапия и криомассаж. Присоединение вторичной инфекции требует назначения антибактериальных мазей и системной антибиотикотерапии. Лечение себорейной экземы должно проводиться совместно с терапией фонового заболевания и санацией инфекционных очагов.
Себорейная экзема

Себорейная экзема — это хронический дерматоз, проявляющийся высыпаниями мелких узелков, постепенно образующих бляшки, покрытые плотными жирными чешуйками и корками, при удалении которых открывается влажная поверхность. Высыпания себорейной экземы локализуются на голове, за ушными раковинами, на лице, в естественных складках кожи, в околопупочной области, на коже туловища и сгибательных поверхностей рук и ног. Диагностика заболевания включает дерматоскопию, соскоб на патогенные грибы, консультации других специалистов, обследование органов ЖКТ, исследование гормонального и иммунологического статуса. Лечение проводится местными противомикробными препаратами, витаминами и физиотерапевтическими методами.
Себорейная экзема

Себорейная экзема является одной из клинических форм экземы, к которой также относятся истинная, профессиональная и микробная экзема. Заболевание может возникнуть в равной степени у лиц обоих полов и любого возраста. Часто себорейная экзема развивается на фоне себореи или как осложнение себорейного дерматита. У ВИЧ-инфицированных она может быть одним из первых проявлений СПИДа. Особенностью себорейной экземы у таких пациентов является ее распространение по всему кожному покрову.
Современная дерматология придерживается инфекционно-аллергической теории развития себорейной экземы. По данным различных клинических исследований в 50-80% случаев себорейной экземы имеет место присутствие Pityrosporum ovale в очагах поражения. Реже выявляются грибки рода Candida или стафилококки.
Факторами, предрасполагающими к развитию себорейной экземы, являются повышенная продукция секрета сальными железами, заболевания ЖКТ (гастрит, язвенная болезнь), нарушения в работе печени (гепатит, цирроз печени), гормональные отклонения (сахарный диабет, дисбаланс эстрогенов и андрогенов, ожирение), вегето-сосудистая дистония. Отмечено, что себорейная экзема часто возникает на фоне сниженного иммунитета, что в свою очередь может быть обусловлено частыми ОРВИ, перенесенным тяжелым заболеванием, хроническим инфекционным очагом (гайморит, синусит, отит, тонзиллит и др.).
Симптомы себорейной экземы
Себорейный дерматит начинается с возникновения на коже розово-желтых узелков небольшого размера. Узелки увеличиваются и сливаются между собой, что приводит к образованию инфильтрированных бляшек дисковидной формы. Бляшки имеют диаметр 1-2 см и покрыты многочисленными плотными жирными чешуйками. При снятии чешуек под ними открывается слегка влажная поверхность, выраженное мокнутие не характерно.
Очаги поражения себорейной экземы имеют четкие границы и неровные края. В начале заболевания они могут быть сухими, но затем приобретают типичный «сальный» вид. Зуд, как правило, выражен слабо и мало беспокоит пациентов. Разрешение элементов себорейной экземы происходит начиная с центра очага поражения, что приводит к трансформации бляшек в кольца или дуги. При правильной терапии заболевания после его завершения на коже не остается никаких следов.
Обычно высыпания себорейной экземы располагаются на голове: в зоне роста волос, на лбу, в области бровей, в носогубных складках, вокруг рта и за ушными раковинами. При локализации очагов себорейной экземы на волосистой части головы они, разрастаясь по периферии, со временем переходят на край роста волос и на лоб. Здесь очаг поражения четко очерчен инфильтрированной каймой красного цвета и напоминает псориатический диск. Этот симптом получил название «себорейная корона». Сзади высыпания себорейной экземы с волосистой части головы распространяются на шею и заушные складки. Сливаясь, они образуют обширный очаг поражения в виде шлема — так называемый «экзематозный шлем».
При себорейной экземе часто происходит поражение кожи век с развитием блефарита, который отличается выраженным отеком и краснотой века, наличием чешуек и образованием трещин у наружного края глаза. Поражение век часто сочетается с конъюнктивитом и сопровождается отделяемым из глаза, из-за которого по утрам происходит слипание век.
Себорейная экзема гладкой кожи локализуется на груди, в околопупочной и межлопаточной областях, в подмышечных впадинах, на сгибательной поверхности конечностей. Благодаря своим неровным краям очаги поражения гладкой кожи напоминают «географические карты». Они немного возвышаются над общим уровнем кожи и склонны к периферическому росту. Себорейная экзема может осложниться вторичным инфицированием элементов сыпи с развитием фолликулита, гидраденита, стрептодермии и т. п.
Диагностика
Диагноз себорейной экземы устанавливает врач-дерматолог. Зачастую для этого достаточно визуального осмотра очагов поражения кожи. Проводят также дерматоскопию, люминесцентную диагностику, исследование соскоба кожи и волос на патогенные грибы. Вторичное инфицирование служит показанием для проведения бакпосева отделяемого из очагов поражения.
Гистологическое исследование при себорейной экземе выявляет гиперкератоз, легкий акантоз и внутриклеточный отек, удлинение эпидермальных выростов, что наблюдается и при нейродермите. Отличительными особенностями являются наличие в верхних слоях эпидермиса скоплений липидов, присутствие кокковой флоры, признаки перифолликулита.
Для выявления фоновых заболеваний и очагов хронической инфекции пациентам с себорейной экземой могут быть назначены консультации других специалистов: гастроэнтеролога, эндокринолога, гинеколога, отоларинголога, невролога. С этой же целью проводятся дополнительные обследования: гастроскопия, УЗИ органов брюшной полости, гормональные и иммунологические исследования крови, УЗИ малого таза, риноскопия, фарингоскопия и др. Больным с поражением век необходима консультация окулиста.
Дифференциальный диагноз себорейной экземы необходимо проводить с истинной и профессиональной экземой, псориазом, трихофитией, микроспорией. Расположение высыпаний на голове и отсутствие в анамнезе вредных воздействий, связанных с профессиональной деятельностью пациента позволяет исключить профессиональный характер экземы. В сравнении с истинной экземой при себорейной экземе клинические симптомы более мономорфны: нет везикулезных высыпаний и связанного с ними мокнутия. Менее плотные бляшки и не такие массивные чешуйки, а также расположение элементов на сгибательных поверхностях конечностей позволяют отличить себорейную экзему от псориаза. Для микроспории и трихофитии волосистой части головы характерны изменения волос в виде «пеньков», отрубевидное (не жирное) шелушение и выявление мицелия грибов при исследовании волос.
Лечение себорейной экземы
Пациентам с повышенным салоотделением рекомендовано ограничить употребление жирной, жаренной, сладкой и острой пищи, избегать посещения бани и пребывания во влажном и жарком климате. При себорейной экземе необходимо тщательно подбирать средства по уходу за волосами и кожей. Они должны соответствовать типу волос и жирности кожи.
Местное лечение себорейной экземы проводят противомикробными средствами: серно-резорциновой и белой ртутной мазью, серной болтушкой, салициловой мазью. Внутрь назначают рибофлавин, витамины В1 и В6. Хороший эффект в лечении себорейной экземы оказывают физиотерапевтические методы: дарсонвализация, магнитотерапия, лазерное лечение, криотерапия и криомассаж. Присоединение вторичной инфекции требует назначения антибактериальных мазей и системной антибиотикотерапии. Лечение себорейной экземы должно проводиться совместно с терапией фонового заболевания и санацией инфекционных очагов.
Экзема во всех ее «лицах»
1 ноября 2011 1:00 1

Она различна в своих проявлениях, а причины, вызывающие ее очень разнообразны. Если не принять правильных мер на начальной стадии, то заболевание может перейти в хроническую форму и продолжаться всю жизнь.
Экзема (греч. ekzema – высыпание на коже, от ekzeo – вскипаю), острое или хроническое незаразное воспалительное заболевание поверхностных слоев кожи, имеющее нервно-аллергическую природу, характеризующееся разнообразной сыпью (прежде всего пузырьками), мокнутием, чувством жжения, зудом и склонностью к рецидивам.
Механизм развития экземы
При экземе нарушается реактивность организма. На обычные воздействия чужеродных агентов (антигенов) кожа реагирует образованием антител. В результате взаимодействия антигенов и антител на поверхности кожи клетки-лимфоциты выделяют в окружающие ткани биологически активные вещества, что приводит к различным химическим реакциям, вызывающим воспаление. Заболевание развивается из-за повышенной чувствительности к аллергенам, а также собственным клеткам организма. Интенсивность обострений зависит от продолжительности контакта с аллергеном, а также от индивидуальной чувствительности.
Причины развития экземы
Возникновению экземы, способствуют разнообразные внешние и внутренние факторы.
Клиническая картина
Для экземы характерно обилие форм и вариантов. В большинстве случаев экзематозный процесс протекает в виде последовательных стадий. Эритематозная стадия характеризуется разлитым, не имеющим четких границ зудящим покраснением кожи. Папулезная стадия: на фоне эритемы отмечаются мелкие отечные узелки и очаг поражения трансформируется в отечную бляшку. Везикулезная стадия: в связи с продолжающимся нарастанием отека узелки превращаются в мелкие пузырьки. Мокнущая стадия: пузырьки лопаются и на их месте появляются мелкие (точечные) эрозии, из которых постоянно вытекает серозная жидкость. Отсюда устаревшее название экземы — мокнущий лишай. Крустозная (корочковая) стадия характеризуется ссыхающимся на поверхности очага серозным мокнущими и отечными образованиями наслоения корок. Сквамозная стадия: после отпадения корок на фоне застойной эритемы в течение длительного времени сохраняется умеренное шелушение в виде небольших беловатых чешуек, затем кожа приобретает нормальный вид. Для экземы характерен полиморфизм высыпных элементов, то есть одновременно в очаге поражения представлены разные стадии процесса. Цикл развития экзематозного процесса длится от нескольких дней до нескольких месяцев. От начала поражения и примерно до двух месяцев экзема называется острой, для нее типично состояние мокнутия. В случае затяжного течения (от 2 до 6 месяцев), когда отечность и мокнутие менее выражены, говорят о подострой экземе. Основные формы экземы отличаются склонностью к упорному многолетнему рецидивирующему течению в виде последовательных периодов обострений и стиханий процесса, что характеризует хроническую экзему. При всех видах экземы наблюдается зуд кожи.
Виды экземы
В зависимости от причины, расположения и характера кожных проявлений различают несколько форм экзем.

Истинная экзема развивается вследствие повышенной чувствительности к разным аллергенам. Для нее характерно острое начало и разнообразная локализация процесса. Болезнь чаще всего поражает конечности и лицо, однако может возникнуть и на других участках кожи. Симметрично расположенные очаги не имеют четких границ. На фоне отека и покраснения кожи образуется множество мелких, склонных к группировке пузырьков, которые затем частично превращаются в гнойнички или мокнущие участки, сменяющиеся образованием узелков, корочек и чешуек. При продолжительном процессе (более полугода) на пораженном участке кожа уплотняется и утолщается, усиливается кожный рисунок. Воспаление, как правило, сопровождается сильным зудом и жжением. У части больных зуд бывает настолько мучительным, что приводит к многочисленным расчесам и может сопровождаться бессонницей, невротическими расстройствами (частая смена настроения, раздражительность), потерей аппетита. Течение хронической экземы имеет сезонный характер. Как правило, обострения наступают осенью и зимой.

Разновидностью истинной экземы является дисгидротическая с преимущественным расположением сыпи на коже ладоней, боковых поверхностей пальцев и подошв. Она проявляется мелкими одно- и многокамерными пузырьками на фоне незначительного покраснения и шелушения, сопровождается сильным зудом и жжением, имеет упорное хроническое течение.

Микробная экзема вызывается определенным инфекционным агентом (стафиликокки, стрептококки и др .) и поражает в основном верхние и нижние конечности. Воспалительная реакция при микробной экземе и отек выражены более значительно. Очаги расположены ассиметрично, имеют резкие неровные границы. Кожа в области поражения синюшно-красного цвета, уплотнена, на ней отчетливо видны пузырьки, узелки, кровянистые корочки и гнойничковые высыпания, после удаления которых, образуется мокнущая эрозивная поверхность. Зуд при микробной экземе более интенсивный. Разновидностями микробной экземы являются варикозная (развивается на фоне хронической венозной недостаточности нижних конечностей), микотическая (протекает на фоне грибкового поражения кожи и ногтевых пластин) и паратравматическая (на месте травмы).

Себорейная экзема более чем в 50–80% случаев связана с наличием в очагах поражения грибка Pityrosporum ovale, реже – грибка рода кандида и стафилококков. Еще одной из главных причин развития заболевания является себорея (расстройство салообразования) и связанные с ней нейроэндокринные расстройства. Себорейная экзема имеет четкие границы очагов и локализуется в основном на коже волосистой части головы , лба, груди, за ушными раковинами, в зоне роста бровей и ресниц, в носогубных, подмышечных, паховых складках, вокруг пупка. На волосистой части головы наблюдается покраснение, сухость кожи, обилие сероватых чешуек и серозно-гнойных корочек, под которыми мокнущая поверхность. Волосы при этом жирные, тусклые, склеиваются, появляется перхоть. В области складок более выражены покраснение, отёк, возможно появление болезненных трещин. На туловище образуются желтовато-розовые четко очерченные шелушащиеся пятна, в центре на некоторых из них – мелкоузелковые элементы. Зуд и воспалительная реакция при себорейной экземе незначительные.

Профессиональная экзема возникает вследствие контакта кожи с раздражающими ее веществами в условиях производства, например у рабочих строительных специальностей и на химическом производстве, медицинских сестер, парикмахеров и пр. Вначале поражаются открытые участки, доступные для контакта с аллергеном: тыл кистей, предплечья, лицо, шея, реже голени и стопы. Профессиональная экзема имеет четкие границы очагов, кожа красная, отечная, с пузырьками, узелками и мокнутием, зуд значительный. Со временем появляются признаки, характерные для истинной экземы и болезнь распространяется на закрытые участки, границы поражения становятся нечеткими. Каждое новое обострение протекает тяжелее предыдущего. Однако заболевание полностью проходит после устранения контакта с производственным аллергеном.
Диагностика Диагноз устанавливается на основании характерной клинической картины, тщательного сбора анамнеза жизни и заболевания.
Лечение экземы
Во всех филиалах Международной медицинской сети «Medical On Group» для лечения экземы применяют индивидуальный, комплексный подход, включающий общую и местную терапии. Назначение препаратов и рекомендации врача зависят от причины болезни и ее формы.
При лечении экземы очень важны диетические рекомендации, так как любой продукт может вызвать аллергическую реакцию. Однако не существует единой универсальной диеты. Любая диета должна быть строго индивидуальной.
Рекомендуется контролировать или по возможности устранять внешние факторы, способствующие возникновению или ухудшению течения заболевания. Пациенту необходимо находиться в хорошо вентилируемых помещениях, устранять источники скопления пыли, избегать контакта с растениями, образующими пыльцу, домашними животными, стирать одежду гипоаллергенными средствами. Обязательным условием лечения является полноценный отдых, достаточный сон и спокойное эмоциональное состояние. Больным экземой одновременно назначают не более 3-5 лекарственных препаратов с учетом их побочного действия и совместимости.
Иммуногенно-активные препараты: белковые, сывороточные и др. – рекомендуют только при наличии строгих показаний к применению, избегая частых и длительных курсов. В лечении экземы также используются неспецифические десенсибилизирующие средства – лекарства, понижающие чувствительность к аллергенам, вызывающим заболевания.
Антимедиаторные средства действуют преимущественно как конкуренты гистамина – биологически активного вещества, провоцирующего воспаление, и серотонина, блокируя гистаминные рецепторы на мембранах клеток, уменьшают проницаемость сосудистой стенки, оказывают противовоспалительное действие. Препараты Кальция, Тиосульфат натрия, Сернокислая магнезия являются непременной составляющей комплекса медикаментозной терапии и назначаются в виде инъекций – эти препараты также препятствуют попаданию биологически активных веществ в сосудистое русло, снижают чувствительность организма к аллергенам. Выведение аллергенов и продуктов нарушенного обмена проводят, начиная с начальных этапов лечения аллергических заболеваний. Внутрь назначают энтеросорбенты, мочегонные и слабительные средства, проводится витаминотерапия (витамины группы В, А, Е, С), рекомендуется обильное питье негазированной минеральной воды.
Для устранения невротических расстройств и зуда назначают успокаивающие средства. Для улучшения циркуляции крови в сосудах кожи применяют сосудистые препараты. Параллельно проводится лечение очагов хронических инфекций, а при необходимости – противоглистное и противопаразитарное лечение. С учетом выявленных нарушений функций пищеварительного тракта назначаются ферменты, желчегонные препараты и препараты, улучшающие работу печени. Необходимым условием является лечение дисбактериоза кишечника. Для восстановления нормальной микрофлоры применяют биопрепараты. Нормальная микробная флора выступает в качестве фактора защиты, а нарушение ее способствует проникновению аллергенов через желудочно-кишечный тракт. Но 50% успеха – это наружное лечение заболевания.
При выраженном воспалении и зуде в ряде медицинских учреждений больным назначают сильнодействующие кортикостероидные мази, содержащие гормоны. Эти препараты наиболее быстро, активно уменьшают воспаление и зуд, однако их применение не рекомендуется, потому что может причинить вред здоровью: привести к образованию угревой сыпи, истончению, сухости, преждевременному старению кожи, новообразованию сосудов (проявляется сеть сосудистых звездочек) и покраснению кожи. В Международной медицинской сети «Medical On Group» в качестве местного лечения экземы, псориаза и других зудящих дерматозов используются смягчающие, уменьшающие воспаление, заживляющие, рассасывающие и отшелушивающие гели и мази, изготовленные в Израиле . Данные препараты содержат только натуральные компоненты: масла, минералы, компоненты солей и грязей Мертвого моря. В их составе нет гормонов, стероидов, иммунодепрессантов, цитостатиков, способных нанести вред здоровью и привести к привыканию. Благодаря комплексному подходу в лечении экземы, буквально с первых дней у больных наблюдается значительное улучшение состояния кожи, исчезают зуд и жжение. Необходимо отметить, что важнейшим фактором успешного лечения является строгое соблюдение всех рекомендаций лечащего врача.
Записаться на прием к врачу-дерматологу Сергею Валерьевичу Шавельскому, чтобы задать свой деликатный вопрос, Вы сможете по телефону (831) 277-66-88 (круглосуточно) или на сайте www.medongroup.ru.
Если вам поставили диагноз «псориаз», «нейродермит», «экзема», «красный плоский лишай», «себорея», «угревая болезнь», «очаговое или диффузное облысение» – пройдите курс лечения в Международной медицинской сети «Medical On Group»! А что касается результатов, судите сами…
Для просмотра увеличенной картинки кликните по изображению
