Крема при солнечном дерматите
Как избавиться от солнечного дерматита
Солнечный дерматит (фотодерматит, фотодерматоз) – одно из самых неприятных явлений, особенно в жаркую пору года. Это заболевание чаще всего поражает именно летом, однако возможно его появление и после посещения солярия и даже зимой.
Солнечный дерматит и проявляется, и выглядит как кожная аллергия, наблюдается как у взрослых, так и у детей.

Причины заболевания могут быть следующими:
- Лекарства, повышающие чувствительность к ультрафиолету: оральные контрацептивы на основе эстрогенов, антибиотики (левомицетин, доксициклин, тетрациклин и др.), фторхинолоны (ципробай, ципрофлоксацин), сульфаниламиды, средства с налидиксовой кислотой (неграм, невиграмон), препараты с нитрокосолином и пипемидовой кислотой, антидепрессанты со зверобоем, диуретики, лекарства от сердечно-сосудистых заболеваний, противовоспалительные препараты (аспирин, ибупрофен, диклофенак);
- Нарушения в работе печени и ЖКТ;
- Общее снижение иммунитета;
- Гиповитаминоз (недостаток витаминов);
- Использование кремов или мазей, содержащих мускус, амбру, масло бергамота или сандала.Обязательно нужно учитывать, что аллергическая реакция на солнечные лучи возникает только при наличии других провоцирующих факторов, например, после использования определенных косметических средств (кремов, масел и т.п.).Также это явление чаще всего поражает людей, которые имеют проблемы с эндокринной системой или гормональным балансом, заболеваниями ЖКТ и печени.
Перед тем как лечить резко возникший солнечный дерматит, врач обязательно проведет дифференциальную диагностику между ожогом и собственно дерматитом. Зачастую последний возникает спустя несколько минут после выхода на открытое солнце.
Появляются такие неприятные явления как покраснение, зуд и жжение, отек, мелкие прыщики. Такая реакция организма объясняется высвобождением ацетилхолина и гистамина, которые вызывают расширение капилляров кожи, возникновение пузырьковых высыпаний и отек эпидермиса.
Чем можно лечить солнечный дерматит
Также это явление чаще всего поражает людей, которые имеют проблемы с эндокринной системой или гормональным балансом, заболеваниями ЖКТ и печени.
В первую очередь необходимо ограничить время пребывания на солнце – инсоляцию. Особенно важно соблюдать это условие в остром периоде течения заболевания. Рекомендуется не выходить из дома или же носить закрытую одежду.
Когда процесс начнет утихать, а также во время ремиссии, необходимо загорать дозированно. Если же бесконтрольно пребывать на солнце, то кожа приобретет выраженную сухость, возможна пигментация. В дальнейшем патология переходит в хроническую форму – солнечную экзему.
В активной фазе заболевания показано применение лекарств, подавляющих аллергическую реакцию и воспаление. В основном используется какая-либо глюкокортикоидная мазь или крем, к примеру, бета-метазон или фторокорт.
Эти препараты активно устраняют признаки дерматита, но известны своей способностью к побочным эффектам. Рекомендуется использовать эти средства точечно, недолго и только если они назначены врачом.
Противовоспалительные для перорального приема. В некоторых случаях системное использование препаратов этой группы достаточно эффективно. К примеру, индометацин и ацетилсалициловая кислота, которые принимают после еды. Чтобы снизить риск появления побочных эффектов, чаще всего поражающих ЖКТ, необходимо принимать и средства из группы ингибиторов (например, омепразол).
Фотодерматит можно лечить с помощью антигистаминных препаратов, например, тавегила, супрастина и пр. Но нужно только в том случае, если он сопровождается сильным зудом. При тяжелом течении заболевания показана иммуносупрессивная терапия.
Цитостатические лекарства могут эффективно устранить воспаление и при этом обладают минимумом побочных действий.
Больным солнечным дерматитом также показан прием неспецифических средств, действие которых направлено на общее повышение иммунитета.
К примеру, врач может включить в курс витаминно-минеральные комплексы. Хорошо себя зарекомендовали витамины группы В, а также Е и никотиновая кислота. Для восстановления микрофлоры ЖКТ используют пре- и пробиотики.
Лечение народными средствами

- Ванны со сборами лекарственных трав. В равных пропорциях используют ромашку, валериану, зверобой и шалфей. Измельченные травы смешиваются и заливаются кипятком. На 100-300 г растительного сбора необходимо 3-6 л воды.
Затем жидкость настаивают около получаса. Перед применением процеживают и выливают в заранее наполненную водой ванную. Длительность процедуры составляет от 10 до 20 минут. - Настои из фитосборов. Для них в основном используют крапиву, полынь, шалфей, корень цикория, валериану, но не исключены и другие целебные травы. Лечение такими народными средствами подразумевает пероральный их прием.Вот рецепт приготовления одного из них: полынь горькая (1 часть), листья шалфея (2 части), крапивы двудомной (2) и подорожника (2), кукурузные рыльца (2), ягоды можжевельника (2), зверобой (3 части), тысячелистник (3), полевой хвощ (3).Сырье смешивается, заливается подготовленной водой, то есть кипятком, и некоторое время настаивается. Средство принимают по 1/3 стакана обязательно до еды, трижды в сутки.
- Ещё один рецепт: в равных частях смешиваются корень валерианы, дягиль, гравилат морской, песчаная осока, листья вахты, трава вероники, мелиса, фиалка трехцветная, цветки коровяка, корень лопуха, лепестки розы и семена льна.На 6 г смеси необходимо 350 г горячей воды. Измельченное сырье заливается кипятком и отправляется на водяную баню, где должно томиться в течение 10 минут. По истечении этого времени необходимо поставить посудину на 2 часа в теплое место. Перед применением обязательно процеживается. Принимают такое средство теплым через 15 минут после еды трижды в сутки по ½ стакана.
- Следующее средство готовится по такому рецепту: смешивают по 1 части крапивы двудомной, душицы, фиалки, тимьяна ползущего, цветов ромашки, полевого хвоща и корня солодки. К этим травам добавляют по полторы части череды и корня валерианы. Затем готовят настой, который следует принимать только до еды (примерно за 30 минут) по 100 мл трижды в день.
Лечение с помощью мазей, примочек и обмываний
Чтобы укрепить иммунитет, используют биосед, сапарал, экстракт алоэ, а также настойки адаптогенов. В качестве примочек, то есть для наружного применения, хорошо помогает настой девясила высокого. Его готовят из расчета 15 г сырья на 200 мл горячей воды.
Одним из самых простых средств является кашка из земляничных ягод. Их просто растирают и прикладывают на пораженные участки тела.
На острой стадии заболевания рекомендуется делать примочки из отвара зверобоя, мяты перечной и коры дуба.
Хорошо себя зарекомендовала и мазь из отвара от солнечного дерматита. Для ее приготовления понадобятся следующие растения: корень горца змеиного, листья березы, сирени и кипрея, дымянка, кора белой ивы, корни лопуха, одуванчика и пырея, исландский мох, семена льна, чистотел. Растения берутся в равных пропорциях и измельчаются в порошок. На 50 г смеси необходимо ½ л воды.
Травы заливают кипятком и ставят на водяную баню. Затем ждут, пока объем не уменьшится в 10 раз. После этого, не снимая емкости с лекарством с огня, добавляют 50 г сливочного масла и варят еще 15 минут. В конце кладут 50 мл глицерина, все тщательно вымешивают и остужают. Готовая мазь наносится на пораженные участки кожи несколько раз в день.
Профилактика заболевания

Чтобы избавить себя от солнечного дерматита, а также во избежание ремиссии заболевания нужно придерживаться нескольких простых правил:
- Стараться избегать длительного воздействия прямых солнечных лучей;
- Открытые участки тела перед выходом из дома нужно смазывать средством, защищающим от воздействия ультрафиолета с уровнем защиты не менее 30 SPF;
- После душа, а также после загара наносить на кожу питательный крем, желательно с противовоспалительным эффектом (например, с пантенолом);
- Не пользоваться декоративной косметикой перед походом на пляж.
Соблюдение этих простых правил поможет защитить кожу.
Следите за собой и при первых проявлениях симптомов заболевания в любом случае посетите врача, чтобы определить причину появления фотодерматита и избежать рецедива в будущем.
Как избавиться от солнечного дерматита
Солнечный дерматит (фотодерматит, фотодерматоз) – одно из самых неприятных явлений, особенно в жаркую пору года. Это заболевание чаще всего поражает именно летом, однако возможно его появление и после посещения солярия и даже зимой.
Солнечный дерматит и проявляется, и выглядит как кожная аллергия, наблюдается как у взрослых, так и у детей.

Причины заболевания могут быть следующими:
- Лекарства, повышающие чувствительность к ультрафиолету: оральные контрацептивы на основе эстрогенов, антибиотики (левомицетин, доксициклин, тетрациклин и др.), фторхинолоны (ципробай, ципрофлоксацин), сульфаниламиды, средства с налидиксовой кислотой (неграм, невиграмон), препараты с нитрокосолином и пипемидовой кислотой, антидепрессанты со зверобоем, диуретики, лекарства от сердечно-сосудистых заболеваний, противовоспалительные препараты (аспирин, ибупрофен, диклофенак);
- Нарушения в работе печени и ЖКТ;
- Общее снижение иммунитета;
- Гиповитаминоз (недостаток витаминов);
- Использование кремов или мазей, содержащих мускус, амбру, масло бергамота или сандала.Обязательно нужно учитывать, что аллергическая реакция на солнечные лучи возникает только при наличии других провоцирующих факторов, например, после использования определенных косметических средств (кремов, масел и т.п.).Также это явление чаще всего поражает людей, которые имеют проблемы с эндокринной системой или гормональным балансом, заболеваниями ЖКТ и печени.
Перед тем как лечить резко возникший солнечный дерматит, врач обязательно проведет дифференциальную диагностику между ожогом и собственно дерматитом. Зачастую последний возникает спустя несколько минут после выхода на открытое солнце.
Появляются такие неприятные явления как покраснение, зуд и жжение, отек, мелкие прыщики. Такая реакция организма объясняется высвобождением ацетилхолина и гистамина, которые вызывают расширение капилляров кожи, возникновение пузырьковых высыпаний и отек эпидермиса.
Чем можно лечить солнечный дерматит
Также это явление чаще всего поражает людей, которые имеют проблемы с эндокринной системой или гормональным балансом, заболеваниями ЖКТ и печени.
В первую очередь необходимо ограничить время пребывания на солнце – инсоляцию. Особенно важно соблюдать это условие в остром периоде течения заболевания. Рекомендуется не выходить из дома или же носить закрытую одежду.
Когда процесс начнет утихать, а также во время ремиссии, необходимо загорать дозированно. Если же бесконтрольно пребывать на солнце, то кожа приобретет выраженную сухость, возможна пигментация. В дальнейшем патология переходит в хроническую форму – солнечную экзему.
В активной фазе заболевания показано применение лекарств, подавляющих аллергическую реакцию и воспаление. В основном используется какая-либо глюкокортикоидная мазь или крем, к примеру, бета-метазон или фторокорт.
Эти препараты активно устраняют признаки дерматита, но известны своей способностью к побочным эффектам. Рекомендуется использовать эти средства точечно, недолго и только если они назначены врачом.
Противовоспалительные для перорального приема. В некоторых случаях системное использование препаратов этой группы достаточно эффективно. К примеру, индометацин и ацетилсалициловая кислота, которые принимают после еды. Чтобы снизить риск появления побочных эффектов, чаще всего поражающих ЖКТ, необходимо принимать и средства из группы ингибиторов (например, омепразол).
Фотодерматит можно лечить с помощью антигистаминных препаратов, например, тавегила, супрастина и пр. Но нужно только в том случае, если он сопровождается сильным зудом. При тяжелом течении заболевания показана иммуносупрессивная терапия.
Цитостатические лекарства могут эффективно устранить воспаление и при этом обладают минимумом побочных действий.
Больным солнечным дерматитом также показан прием неспецифических средств, действие которых направлено на общее повышение иммунитета.
К примеру, врач может включить в курс витаминно-минеральные комплексы. Хорошо себя зарекомендовали витамины группы В, а также Е и никотиновая кислота. Для восстановления микрофлоры ЖКТ используют пре- и пробиотики.
Лечение народными средствами

- Ванны со сборами лекарственных трав. В равных пропорциях используют ромашку, валериану, зверобой и шалфей. Измельченные травы смешиваются и заливаются кипятком. На 100-300 г растительного сбора необходимо 3-6 л воды.
Затем жидкость настаивают около получаса. Перед применением процеживают и выливают в заранее наполненную водой ванную. Длительность процедуры составляет от 10 до 20 минут. - Настои из фитосборов. Для них в основном используют крапиву, полынь, шалфей, корень цикория, валериану, но не исключены и другие целебные травы. Лечение такими народными средствами подразумевает пероральный их прием.Вот рецепт приготовления одного из них: полынь горькая (1 часть), листья шалфея (2 части), крапивы двудомной (2) и подорожника (2), кукурузные рыльца (2), ягоды можжевельника (2), зверобой (3 части), тысячелистник (3), полевой хвощ (3).Сырье смешивается, заливается подготовленной водой, то есть кипятком, и некоторое время настаивается. Средство принимают по 1/3 стакана обязательно до еды, трижды в сутки.
- Ещё один рецепт: в равных частях смешиваются корень валерианы, дягиль, гравилат морской, песчаная осока, листья вахты, трава вероники, мелиса, фиалка трехцветная, цветки коровяка, корень лопуха, лепестки розы и семена льна.На 6 г смеси необходимо 350 г горячей воды. Измельченное сырье заливается кипятком и отправляется на водяную баню, где должно томиться в течение 10 минут. По истечении этого времени необходимо поставить посудину на 2 часа в теплое место. Перед применением обязательно процеживается. Принимают такое средство теплым через 15 минут после еды трижды в сутки по ½ стакана.
- Следующее средство готовится по такому рецепту: смешивают по 1 части крапивы двудомной, душицы, фиалки, тимьяна ползущего, цветов ромашки, полевого хвоща и корня солодки. К этим травам добавляют по полторы части череды и корня валерианы. Затем готовят настой, который следует принимать только до еды (примерно за 30 минут) по 100 мл трижды в день.
Лечение с помощью мазей, примочек и обмываний
Чтобы укрепить иммунитет, используют биосед, сапарал, экстракт алоэ, а также настойки адаптогенов. В качестве примочек, то есть для наружного применения, хорошо помогает настой девясила высокого. Его готовят из расчета 15 г сырья на 200 мл горячей воды.
Одним из самых простых средств является кашка из земляничных ягод. Их просто растирают и прикладывают на пораженные участки тела.
На острой стадии заболевания рекомендуется делать примочки из отвара зверобоя, мяты перечной и коры дуба.
Хорошо себя зарекомендовала и мазь из отвара от солнечного дерматита. Для ее приготовления понадобятся следующие растения: корень горца змеиного, листья березы, сирени и кипрея, дымянка, кора белой ивы, корни лопуха, одуванчика и пырея, исландский мох, семена льна, чистотел. Растения берутся в равных пропорциях и измельчаются в порошок. На 50 г смеси необходимо ½ л воды.
Травы заливают кипятком и ставят на водяную баню. Затем ждут, пока объем не уменьшится в 10 раз. После этого, не снимая емкости с лекарством с огня, добавляют 50 г сливочного масла и варят еще 15 минут. В конце кладут 50 мл глицерина, все тщательно вымешивают и остужают. Готовая мазь наносится на пораженные участки кожи несколько раз в день.
Профилактика заболевания

Чтобы избавить себя от солнечного дерматита, а также во избежание ремиссии заболевания нужно придерживаться нескольких простых правил:
- Стараться избегать длительного воздействия прямых солнечных лучей;
- Открытые участки тела перед выходом из дома нужно смазывать средством, защищающим от воздействия ультрафиолета с уровнем защиты не менее 30 SPF;
- После душа, а также после загара наносить на кожу питательный крем, желательно с противовоспалительным эффектом (например, с пантенолом);
- Не пользоваться декоративной косметикой перед походом на пляж.
Соблюдение этих простых правил поможет защитить кожу.
Следите за собой и при первых проявлениях симптомов заболевания в любом случае посетите врача, чтобы определить причину появления фотодерматита и избежать рецедива в будущем.
Как избавиться от солнечного дерматита
Солнечный дерматит (фотодерматит, фотодерматоз) – одно из самых неприятных явлений, особенно в жаркую пору года. Это заболевание чаще всего поражает именно летом, однако возможно его появление и после посещения солярия и даже зимой.
Солнечный дерматит и проявляется, и выглядит как кожная аллергия, наблюдается как у взрослых, так и у детей.

Причины заболевания могут быть следующими:
- Лекарства, повышающие чувствительность к ультрафиолету: оральные контрацептивы на основе эстрогенов, антибиотики (левомицетин, доксициклин, тетрациклин и др.), фторхинолоны (ципробай, ципрофлоксацин), сульфаниламиды, средства с налидиксовой кислотой (неграм, невиграмон), препараты с нитрокосолином и пипемидовой кислотой, антидепрессанты со зверобоем, диуретики, лекарства от сердечно-сосудистых заболеваний, противовоспалительные препараты (аспирин, ибупрофен, диклофенак);
- Нарушения в работе печени и ЖКТ;
- Общее снижение иммунитета;
- Гиповитаминоз (недостаток витаминов);
- Использование кремов или мазей, содержащих мускус, амбру, масло бергамота или сандала.Обязательно нужно учитывать, что аллергическая реакция на солнечные лучи возникает только при наличии других провоцирующих факторов, например, после использования определенных косметических средств (кремов, масел и т.п.).Также это явление чаще всего поражает людей, которые имеют проблемы с эндокринной системой или гормональным балансом, заболеваниями ЖКТ и печени.
Перед тем как лечить резко возникший солнечный дерматит, врач обязательно проведет дифференциальную диагностику между ожогом и собственно дерматитом. Зачастую последний возникает спустя несколько минут после выхода на открытое солнце.
Появляются такие неприятные явления как покраснение, зуд и жжение, отек, мелкие прыщики. Такая реакция организма объясняется высвобождением ацетилхолина и гистамина, которые вызывают расширение капилляров кожи, возникновение пузырьковых высыпаний и отек эпидермиса.
Чем можно лечить солнечный дерматит
Также это явление чаще всего поражает людей, которые имеют проблемы с эндокринной системой или гормональным балансом, заболеваниями ЖКТ и печени.
В первую очередь необходимо ограничить время пребывания на солнце – инсоляцию. Особенно важно соблюдать это условие в остром периоде течения заболевания. Рекомендуется не выходить из дома или же носить закрытую одежду.
Когда процесс начнет утихать, а также во время ремиссии, необходимо загорать дозированно. Если же бесконтрольно пребывать на солнце, то кожа приобретет выраженную сухость, возможна пигментация. В дальнейшем патология переходит в хроническую форму – солнечную экзему.
В активной фазе заболевания показано применение лекарств, подавляющих аллергическую реакцию и воспаление. В основном используется какая-либо глюкокортикоидная мазь или крем, к примеру, бета-метазон или фторокорт.
Эти препараты активно устраняют признаки дерматита, но известны своей способностью к побочным эффектам. Рекомендуется использовать эти средства точечно, недолго и только если они назначены врачом.
Противовоспалительные для перорального приема. В некоторых случаях системное использование препаратов этой группы достаточно эффективно. К примеру, индометацин и ацетилсалициловая кислота, которые принимают после еды. Чтобы снизить риск появления побочных эффектов, чаще всего поражающих ЖКТ, необходимо принимать и средства из группы ингибиторов (например, омепразол).
Фотодерматит можно лечить с помощью антигистаминных препаратов, например, тавегила, супрастина и пр. Но нужно только в том случае, если он сопровождается сильным зудом. При тяжелом течении заболевания показана иммуносупрессивная терапия.
Цитостатические лекарства могут эффективно устранить воспаление и при этом обладают минимумом побочных действий.
Больным солнечным дерматитом также показан прием неспецифических средств, действие которых направлено на общее повышение иммунитета.
К примеру, врач может включить в курс витаминно-минеральные комплексы. Хорошо себя зарекомендовали витамины группы В, а также Е и никотиновая кислота. Для восстановления микрофлоры ЖКТ используют пре- и пробиотики.
Лечение народными средствами

- Ванны со сборами лекарственных трав. В равных пропорциях используют ромашку, валериану, зверобой и шалфей. Измельченные травы смешиваются и заливаются кипятком. На 100-300 г растительного сбора необходимо 3-6 л воды.
Затем жидкость настаивают около получаса. Перед применением процеживают и выливают в заранее наполненную водой ванную. Длительность процедуры составляет от 10 до 20 минут. - Настои из фитосборов. Для них в основном используют крапиву, полынь, шалфей, корень цикория, валериану, но не исключены и другие целебные травы. Лечение такими народными средствами подразумевает пероральный их прием.Вот рецепт приготовления одного из них: полынь горькая (1 часть), листья шалфея (2 части), крапивы двудомной (2) и подорожника (2), кукурузные рыльца (2), ягоды можжевельника (2), зверобой (3 части), тысячелистник (3), полевой хвощ (3).Сырье смешивается, заливается подготовленной водой, то есть кипятком, и некоторое время настаивается. Средство принимают по 1/3 стакана обязательно до еды, трижды в сутки.
- Ещё один рецепт: в равных частях смешиваются корень валерианы, дягиль, гравилат морской, песчаная осока, листья вахты, трава вероники, мелиса, фиалка трехцветная, цветки коровяка, корень лопуха, лепестки розы и семена льна.На 6 г смеси необходимо 350 г горячей воды. Измельченное сырье заливается кипятком и отправляется на водяную баню, где должно томиться в течение 10 минут. По истечении этого времени необходимо поставить посудину на 2 часа в теплое место. Перед применением обязательно процеживается. Принимают такое средство теплым через 15 минут после еды трижды в сутки по ½ стакана.
- Следующее средство готовится по такому рецепту: смешивают по 1 части крапивы двудомной, душицы, фиалки, тимьяна ползущего, цветов ромашки, полевого хвоща и корня солодки. К этим травам добавляют по полторы части череды и корня валерианы. Затем готовят настой, который следует принимать только до еды (примерно за 30 минут) по 100 мл трижды в день.
Лечение с помощью мазей, примочек и обмываний
Чтобы укрепить иммунитет, используют биосед, сапарал, экстракт алоэ, а также настойки адаптогенов. В качестве примочек, то есть для наружного применения, хорошо помогает настой девясила высокого. Его готовят из расчета 15 г сырья на 200 мл горячей воды.
Одним из самых простых средств является кашка из земляничных ягод. Их просто растирают и прикладывают на пораженные участки тела.
На острой стадии заболевания рекомендуется делать примочки из отвара зверобоя, мяты перечной и коры дуба.
Хорошо себя зарекомендовала и мазь из отвара от солнечного дерматита. Для ее приготовления понадобятся следующие растения: корень горца змеиного, листья березы, сирени и кипрея, дымянка, кора белой ивы, корни лопуха, одуванчика и пырея, исландский мох, семена льна, чистотел. Растения берутся в равных пропорциях и измельчаются в порошок. На 50 г смеси необходимо ½ л воды.
Травы заливают кипятком и ставят на водяную баню. Затем ждут, пока объем не уменьшится в 10 раз. После этого, не снимая емкости с лекарством с огня, добавляют 50 г сливочного масла и варят еще 15 минут. В конце кладут 50 мл глицерина, все тщательно вымешивают и остужают. Готовая мазь наносится на пораженные участки кожи несколько раз в день.
Профилактика заболевания

Чтобы избавить себя от солнечного дерматита, а также во избежание ремиссии заболевания нужно придерживаться нескольких простых правил:
- Стараться избегать длительного воздействия прямых солнечных лучей;
- Открытые участки тела перед выходом из дома нужно смазывать средством, защищающим от воздействия ультрафиолета с уровнем защиты не менее 30 SPF;
- После душа, а также после загара наносить на кожу питательный крем, желательно с противовоспалительным эффектом (например, с пантенолом);
- Не пользоваться декоративной косметикой перед походом на пляж.
Соблюдение этих простых правил поможет защитить кожу.
Следите за собой и при первых проявлениях симптомов заболевания в любом случае посетите врача, чтобы определить причину появления фотодерматита и избежать рецедива в будущем.
Аллергия на солнце: как бороться с солнечным дерматитом

Солнце также может вызвать аллергию. Сыпь, зуд, запрет на солнечные ванны — это лишь небольшой кусочек того, как солнечный дерматит может испортить все приятные ощущения от лета. Как бороться с аллергией на солнце, читайте в нашем материале.

Как сделать масло для загара своими руками
Солнечный дерматит или, аллергия на солнце появляется из-за воздействия на кожу солнечных лучей. Конечно, сами по себе солнечные лучи не могут вызвать аллергию, такая реакция кожи говорит о том, что в организме что-то не так. Причиной солнечного дерматита может быть неправильный обмен веществ, снижение иммунитета, нехватка витаминов. Кроме того, на реакцию кожи на ультрафиолет может повлиять косметика, бытовая химия, которая использовалась до выхода на улицу или то, что когда-то Вы через чур долго пребывали на солнце и теперь Ваша кожа сразу же на него реагирует. К слову, причиной солнечного дерматита может стать чрезмерное посещение солярия. Так что будьте бдительны.
Основными признаками солнечной аллергии является зудящая сыпь. Чаще всего она появляется в области шеи, под коленями, между грудями и на животе. Зуд естественно усиливается на солнце.
СОЛНЕЧНАЯ АЛЛЕРГИЯ: КАК БОРОТЬСЯ С СОЛНЕЧНЫМ ДЕРМАТИТОМ
КРЕМ С SPF
Самое главное правило при солнечном дерматите – пользоваться средствами с СПФ. Если у Вас когда-либо уже была аллергия на солнце, пользуйтесь солнцезащитными кремами постоянно в летнюю пору года.

.png)
Если не предотвращать появление солнечного дерматита, допуская его постоянное проявление, он может стать хроническим. И лечить его с каждым разом будет все труднее.
.png)
ПИТЬЕ
Чтобы организму было проще адаптироваться к солнцу, пейте по 2 литра воды в день в солнечные дни. Врачи утверждают, что достаточное количество влаги усиливает защитные функции организма в вопросе аллергии.
ПОДДЕРЖКА ПЕЧЕНИ
Солнечный дерматит, как и любая другая аллергия проявляется, когда печень не справляется с нагрузкой. В начале солнечного сезона пропейте специальные комплексы для поддержки печени, это поможет организму не допустить появление аллергии на солнце.
Если Вы не сторонник мультивитаминных комплексов, пропейте отдельно курсы витамин А, B, C, D, E, F.
АЛКОГОЛЬ

Употребление алкоголя в комбинации с жарким солнцем может вызвать солнечный дерматит. Если Вы отдыхаете на море и хотите выпить коктейль (или несколько коктейлей), не находитесь в этот день под открытым солнцем. Предпочтите остаться в тени. Можете не переживать, Вы будете загорать и под зонтом, обеспечив себе качественный отдых.
МАЗИ
Если солнечная аллергия все же проявилась, однако в легкой форме, как правило, ее устраняют мази в составе которых есть преднизолон. В случае с солнечным дерматитом лучшем не использовать масла и другие натуральные средства. Это может еще больше усилить проблему.
Если Вы чувствуете сильный зуд, помогут мази от аллергии. Их выбор широк и Вы можете проконсультироваться в аптеке.Естественно, если солнечная аллергия уже проявилась, контакт с солнцем до тех пор, пока она пройдет, нужно максимально ограничить.
При прогрессе развития аллергии, не смотря на превентивные меры и первую помощь, обязательно обратитесь к врачу.
Был ли у кого-нибудь фотодерматтоз (аллергия на солнце)?

Чем вылечили? Я после принятия солнечных ванн покрываюсь сыпью, предположительно это фотодерматоз.Только лицо, похоже на крапивницу. Впервые у меня в жизни такое.
Эксперты Woman.ru
Узнай мнение эксперта по твоей теме

Муратова Анна Эдуардовна
Психолог, Онлайн- консультант. Специалист с сайта b17.ru

Наталья Маратовна Рожнова
Психолог. Специалист с сайта b17.ru

Яна Вячеславовна Ром
Психолог, Семейный консультант. Специалист с сайта b17.ru

Пивнева Наталья Сергеевна
Психолог. Специалист с сайта b17.ru

Екатерина Страженских
Психолог. Специалист с сайта b17.ru

Танкова Оксана Владимировна
Психолог, Онлайн- консультант. Специалист с сайта b17.ru

Коротина Светлана Юрьевна
Врач-психотерапевт. Специалист с сайта b17.ru

Сенецкая Татьяна Михайловна
Психолог. Специалист с сайта b17.ru

Тарас Солонин
Психолог. Специалист с сайта b17.ru

Елена Бархатова
Психолог, Консультант. Специалист с сайта b17.ru

Полушаю ответы вместе с автором.у меня у мужа такое началось пару лет назад.сыпь в области подмышек и шея.ничем не лечились,мажется кремом,а раньше-не заставишь

Почему так пессиместично «был»?? Он у меня есть. Не лезьте на солнце, особенно в начале сезона. Пользуйтесь защитным кремом. Кстати, в тени он тоже развивается, и даже еще лучше.

Было как то. Мне помогал крем с высоким SPF.

Да, у меня постоянно, только солнце начинает припекать и все ***, вся покрываюсь сыпью и чешется:((( Защитными средствами пользуюсь.

Керен, ну мне хочется чтоб он был. Причем вот от солярия его нет, а от солнца есть. Очень хочу советов и рекомендаций. И загореть хочу. Это реально?

а мажетесь постоянно защитными средствами? если я правильно понимаю, это солнцезащитный крем?
Похожие темы

Для вас загореть, это как для астматика ныдышаться пылью. «Хочу надышаться пылью». Ничего с вами не будет, если вы не загорите. Будете дольше жить без меланомы.

а мажетесь постоянно защитными средствами? если я правильно понимаю, это солнцезащитный крем?

нет, не сильно, только лицо, слава богу. Просто в Инете читаю о том, что чуть ли не все тело покрывается прыщами. Еще от этой фигни сейчас принимаю никотиновую кислоту — она повышает чувствительность к солнцу и на ночь цинковую мазь — подсушивает.

У меня каждый год, когда я отдыхаю на море мелкими прыщиками покрывается зона декольте. Врачи сказали аллергия на смесь — солнце + соленое море. Помогают таблетки от аллергии + противоалергенная мазилка

У меня тоже самое. Мажусь кремами с защитой 30, стараюсь находится в тени. Купила себе тунику с длинным рукавом и брюки легкие, что бы идти до пляжа и не обгареть. Перед выходом из номера, наношу защитный крем на лицо. Кепка и очки обязательно. И еще купила себе бальзам (в аптеке спросите, не помню названия) от аллергии на солнце. Как только появляются покраснения, наносите этот бальзам.
Загар все равно успевает прилипнуть даже, если не лежать под прямыми солнечными лучами.

ФОГЕМ ЛИНИМЕНТ
Синонимы:
Фогем, Fogemum, Fogem.
Описание
Фогем содержит гемин (хелатный комплекс гематопорфирина и трехосновного железа). Линимент состава: гемин ≈ 0,1 г, диметилсульфоксид (ДМСО) ≈ 60 г, кальция стеарат ≈ 20 г, вода дистиллированная ≈ 20 г.
Фармакологическое действие
Комбинированный препарат; нормализует порфириновый обмен. Фогем обладает фотозащитной активностью, способен полностью блокировать развитие фотодинамического воспаления кожи, обеспечивая защиту кожных покровов от лучей, воздействующих на молекулы порфиринов.
Показания к применению
В качестве лечебного и профилактического средства при фотодерматозах (дисковидная красная волчанка, солнечная экзема, солнечная почесуха), связанных с нарушением порфиринового обмена.
Способ применения и дозы
Гемин наносят на предварительно вымытую кожу, равномерно и быстро втирая. При поражении лица наносят на всю его поверхность, при других локализациях ≈ только на пораженные участки кожи. В течение 1-й недели следует втирать в кожу в количестве 0,1≈0,2 г 3 раза в день; в течение 2-й недели применяют в тех же дозах 1≈2 раза в день, далее ≈ в поддерживающей дозе ≈ 0,1 г 1 раз в 2≈3 дня. Контролем служит степень пигментации кожи лица. При необходимости можно применять в указанных выше дозах 2≈3 раза в день в течение 3≈4 недель. Для профилактики обострений болезни фогем применяют 2≈3 раза в неделю в течение всего весенне-летнего периода.
Побочное действие
Иногда местно ощущается жжение и слабый металлический привкус во рту, исчезающий через несколько минут после применения. При передозировке интенсивность и длительность ощущения жжения возрастают в зависимости от степени передозировки. При недостаточно тщательном втирании линимента после его всасывания на поверхности кожи могут появиться белесые пятна, которые легко удаляются с поверхности кожи ватным тампоном.
Солнечный дерматит
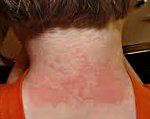
Солнечный дерматит — это воспалительная реакция кожи, индуцируемая солнечными лучами и протекающая по типу аллергической реакции. Солнечный дерматит проявляется покраснением и отечностью кожи, появлением на ней высыпаний по типу крапивницы. Заболевание может рецидивировать, приобретать хроническое течение, трансформироваться в экзему. В диагностике солнечного дерматита применяют осмотр, дерматоскопию, фотоаллергические пробы, исследования гормонального фона и обмена веществ, обследования почек и печени. Терапия солнечного дерматита проводится глюкокортикоидными мазями, противовоспалительными и антигистаминными препаратами.
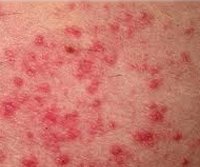
Солнечный дерматит
Солнечный дерматит (фотодерматит, солнечная аллергия) является одним из многочисленных вариантов актинического дерматита. Он развивается лишь у некоторых людей и обусловлен не столько интенсивностью солнечного облучения, сколько индивидуальной реактивностью организма. Солнечный дерматит наблюдается чаще у взрослых, имеющих в анамнезе указание на какие-либо аллергические реакции (контактный аллергический дерматит, поллиноз, аллергический ринит и др.) или наследственную предрасположенность к ним.
Аллергическая реакция, возникающая при солнечном дерматите относится к замедленному типу. Это означает, что симптомы заболевания проявляются при повторном воздействии провоцирующего фактора, на фоне уже существующей сенсибилизации организма.
Сами солнечные лучи не являются аллергеном. Солнечный дерматит развивается при воздействии фотосенсибилизаторов — веществ, повышающих чувствительность кожи к ультрафиолетовому излучению. Под действием УФ-лучей эти вещества выделяют свободные радикалы, вступающие в реакцию с белками организма. В результате образуются новые соединения, которые и выступают в роли антигенов, запуская весь механизм аллергической реакции. В зависимости от характера фотосенсибилизирующих веществ дерматология выделяет внешние и внутренние причины солнечного дерматита.
К внешним (экзогенным) причинам относятся фотосенсибилизирующие вещества, попадающие непосредственно на кожу. Это могут быть средства бытовой химии, медикаментозные препараты для наружного применения, косметические средства (мускус лосьонов после бритья, бензокаин в мыле, бензофеноны солнцезащитных кремов), сок растений (луговые травы, борщевик).
Внутренними (эндогенными) причинами развития солнечного дерматита могут быть вещества, накапливающиеся в организме при метаболических отклонениях (ожирение, сахарный диабет); системном медикаментозном лечении; нарушении в работе органов, обезвреживающих и выводящих токсические вещества (хронический гепатит, цирроз печени, хронический запор, почечная недостаточность и т. п.).
Симптомы солнечного дерматита
Начало фотодерматита может наблюдаться после непродолжительного пребывания под солнечными лучами или другими источниками УФ-лучей (например, в солярии). На подвергшихся облучению участках кожи отмечается покраснение и отечность, напоминающие ожог I степени. Процесс сопровождается выраженным зудом и чувством жжения. Затем на покрасневших участках появляется многочисленная мелкая сыпь, элементы которой схожи с крапивницей. Возможно распространение высыпаний на участки кожного покрова, не контактировавшие с УФ-лучами. Солнечный дерматит может протекать на фоне ухудшения самочувствия и сопровождаться хейлитом и/или конъюнктивитом.
Высыпания солнечного дерматита проходят в течение 2-3 недель, но при повторном воздействии ультрафиолета могут появиться опять. Дальнейшие воздействия УФ-лучей без устранения из организма причинного фотосенсибилизирующего вещества могут привести к развитию хронической формы солнечного дерматита. Она проявляется усилением кожного рисунка, инфильтрацией и сухостью кожи, появлением гиперпигментаций и сосудистых звездочек.
Отдельной клинической формой солнечного дерматита является стойкая солнечная эритема, при которой покраснение кожи и сыпь сохраняются несколько месяцев или лет. Ее симптомы не проходят после устранения фотосенсибилизирующего фактора и усиливаются после очередного воздействия солнечных лучей.
Диагностика
При появлении после загара сыпи на коже необходима консультация дерматолога. Выявление в ходе опроса пациента факта фотосенсибилизации, дерматологический осмотр и дерматоскопия высыпаний позволяют врачу поставить предположительный диагноз. Определение фотосенсибилизирующего вещества производится при постановке аппликационных проб с фотоаллергенами. Нанесение аллергенов на кожу осуществляют в 2 ряда, после чего на исследуемый участок кожи накладывают повязку. Спустя сутки один ряд подвергают УФ-облучению, а второй остается контрольным.
Выявление эндогенных причин развития солнечного дерматита может потребовать проведения биохимического анализа крови и мочи, пробы Зимницкого, гормональных исследований, УЗИ и КТ почек, экскреторной урографии, УЗИ органов брюшной полости. Для исключения системной красной волчанки могут быть проведено определение в крови антинуклеарного фактора, волчаночного антикоагулянта, С-реактивного белка. Дифференциальный диагноз солнечного дерматита проводят с солнечной эритемой, красным плоским лишаем, рожистым воспалением, поверхностной формой СКВ, другими видами дерматитов: атопическим, лучевым, аллергическим контактным дерматитом.
Лечение солнечного дерматита
Терапия фотодерматита заключается в ограничении пребывания пациента на солнце и устранении причинного фактора. В лечении применяют мази с кортикостероидными препаратами (триамцинолон, бетаметазон), противовоспалительные средства (ибупрофен, диклофенак), антигистаминные (хифенадин, лоратадин, хлоропирамин), витамины группы В, хлорохин и др. Пациентам может быть рекомендовано лечение у гастроэнтеролога, эндокринолога или нефролога.
Лечение стойкой солнечной эритемы проводится системным приемом глюкокортикоидов. В тяжелых случаях и при наличие противопоказаний к глюкокортикоидной терапии возможно назначение цитостатиков (азатиоприн, циклофосфамид). Пациентам необходима тщательная защита от ультрафиолетового облучения.
