Клинические проявления чесотка
Новая книга по атопии и экзематозным расстройствам!
Пройдите новый тест, чтобы выиграть еще и эту книгу!
Содержание
Дерматология в России
- Сайт зарегистрирован как СМИ, электронное периодическое издание на русском и английском языке, ISSN 2077-3544
- Основатель и главный редактор проекта — проф. А.Ю. Сергеев
- Посещаемость сайта свыше 1500 человек в сутки (статистика). Среди более 15000 наших врачей-подписчиков 223 доктора и 1229 кандидатов медицинских наук, заведующие кафедрами, директора институтов и научных центров, руководители здравоохранения. Издание распространяется бесплатно, для использования профессиональных и интерактивных материалов необходима регистрация
- Дерматология в России выходит и обновляется практически ежедневно. Сайт предоставляет возможности коммуникации для практикующих врачей, ученых, преподавателей, представителей общественных организаций и фармацевтической индустрии
Особенности клинических проявлений чесотки у детей грудного возраста
Чесотка – строгий антропонозный однохозяинный паразитоз, вызываемый чесоточным клещем. Чесотка высококонтагиозна и распространена повсеместно. У детей грудного возраста из-за анатомо-физиологических особенностей детского организма протекает своеобразно. Чесоточные ходы, например, можно обнаружить не только на типичных местах ( межпальцевые складки кистей, на разгибательных поверхностях верхних и нижних конечностей, в области поясницы , ягодиц и живота) , но и на ладонях и подошвах, по краю стоп , в межпальцевых складках стоп, на волосистой части головы и кожи лица. Чесотка часто осложняется пиодермией. В общем анализе крови может быть лейкоцитоз и эозинофилия.
В 2003 году на базе ОДКБ№2 под наблюдением врача консультанта дерматолога были 3 детей в возрасте от 2 месяцев до 9 месяцев с диагнозом: чесотка. Источники заражения у всех матери, больные чесоткой. В беседе с матерями было выяснено, что они самостоятельно лечились различными противочесоточными средствами от 1-2 месяцев назад, с временным эффектом. Должной обработки нательного и постельного белья не проводилось, не получали Лечение контактные лица, не соблюдали режим применения препаратов . В наблюдаемых нами случаях чесотки у детей высыпания локализовались на коже живота, ягодиц, межпальцевых промежутках кистей и стоп, коже ладоней и подошв, волосистой части головы и коже лица, на половых органах, разгибательных поверхностях верхних и нижних конечностей. Все дети и матери были обследованы для исключения сифилитической инфекции . Серологические реакции на сифилис ( КСР, РИБТ, РИФ) были отрицательные. В общем анализе крови у всех детей отмечался лейкоцитоз , в одном случае эозинофилия. У одного ребенка чесотка была осложнена пиодермией. Лечение детям проводилось комплексное, с использование взбалтываемой смеси , содержащей 8% серы, при параллельном лечении матерей и контактных в семье, адекватной обработкой нательного и постельного белья до- и после- лечения, проведением всех эпидемиологических мероприятий. Выздоровление во всех случаях.
Чесотка — описание, симптомы (признаки), диагностика, лечение.
Краткое описание
Чесотка — контагиозное паразитарное заболевание человека, характеризующееся ночным зудом) расчесами, образованием на коже «чесоточных ходов». Возбудитель — чесоточный клещ. Заражение происходит от больного человека при прямом контакте или через предметы, находившиеся в его употреблении (одежда, постель и др. ). Инкубационный период — около 1 — 2 нед. Клинические проявления обусловлены внедрением оплодотворенной самки клеща в роговой слой эпидермиса, где она роет чесоточные ходы, в которых откладывает яйца. Через 2 нед, пройдя несколько стадий развития, из яиц возникают зрелые формы паразита, которые внедряются после оплодотворения в новые участки кожи.
Код по международной классификации болезней МКБ-10:
- B86 Чесотка
Симптомы (признаки)
Клиническая картина. Основным симптомом чесотки является распространенный ночной зуд, обусловленный активностью клещей в это время суток. Помимо расчесов, имеются мелкие папуповезикулы и патогномоничные для заболевания «чесоточные ходы» в виде небольших сероватых, слегка возвышенных, прямых или изогнутых полосок с пузырьком на конце, в котором находится самка. Излюбленной локализацией являются участки с тонкой нежной кожей (межпальцевые складки кистей, подкрыльцовые впадины, лучезапястные сгибы, живот, половой член, внутренняя поверхность бедер, молочные железы). Не поражается кожа лица и волосистой части головы. Чесотка нередко осложняется пиодермией (фурункулы, эктимы, импетиго).
Диагностика
Диагноз основан на типичной симптоматике, выявлении чесоточных ходов, обнаружении чесоточного клеща при лабораторном исследовании.
Лечение: втирание в кожу противопаразитарных средств (33% серная мазь или мазь Вилькинсона 1 раз в день в течение 5 дней); обработка по методу Демьяновича (втирание 60% раствора гипосульфата натрия, затем 6% раствора хлористоводородной кислоты по 20 мин); 20% (у детей 10%) эмульсия бензил — бензоата втирается ватно — марлевым тампоном 2 раза по 10 мин с 10 — минутным перерывом. После применения растворов Демьяновича и эмульсии бензил — бензоата больные меняют нательное и постельное белье и в течение 3 дней воздерживаются от мытья. Через 3 дня необходимо провести общее мытье с повторной сменой нательного и постельного белья. Вещи и жилье больного подлежат дезинфекции. Необходимо обследование лиц, бывших в контакте с больным, и одновременное лечение всех заболевших.
Чесотка: новый подход к старой проблеме
Т.В. Соколова
ГИУВ МО РФ, Москва
SCABIES: A NEW APPROACH TO OLD PROBLEM
Т. V. Sokolova
State institute for farther medical education, Moscow.
Эпидемиология. Проблема паразитарных дерматозов остается одной из ведущих для практического здравоохранения [1-3]. Ее актуальность обусловлена, прежде всего, высоким уровнем заболеваемости. Так в 2003 году в России зарегистрировано 193 000 случаев чесотки, хотя очевидно, что истинный уровень заболеваемости в несколько раз больше официального [4]. Подтверждением этому является объем противочесоточных препаратов, приобретенных населением страны в 2003 году. Фармацевтическими предприятиями было реализовано 165 000 упаковок медифокса, 330 000 — спрега-ля и 520 000 — мази бензилбензоата. Если эти препараты использовались как скабициды, то ими можно было пролечить 755 000 случаев чесотки, что в 4,5 раза выше регистрируемого уровня. Существенно, что для лечения чесотки достаточно широко используется водно-мыльная эмульсия бензилбензоата, приготавливаемая ex tempore и выпускаемая промышленным путем, а также серная мазь. Если принять в расчет и эти препараты, то истинный уровень заболеваемости чесоткой в 8-10 раз выше официально регистрируемого.
Причины неполной регистрации чесотки многочисленны. В первую очередь, это нежелание врачей проводить весь комплекс лечебно-профилактических мероприятий, официально утвержденных для данного заболевания. Вторая причина -лечение чесотки частнопрактикующими врачами, врачами хозрасчетных, коммерческих медицинских учреждений, специалистами не дерматологического профиля. И третья — самолечение заболевания при доступности антипаразитарных препаратов в аптечной сети.
Рис. 1.
Самка чесоточного клеща S. scabiei человека. Растровый электронный микроскоп, X 200.

Рост заболеваемости чесоткой обычно сопровождает войны, стихийные бедствия, социальные потрясения, что обусловлено миграцией населения, экономическим спадом, ухудшением социально-бытовых условий. Аналогичная ситуация сложилась и в настоящее время. Локальные войны в различных регионах России и соседних государствах, перемещение населения по политическим и иным соображениям поставили на повестку дня проблемы беженцев, вынужденных переселенцев, детской беспризорности, увеличения числа лиц без определенного места жительства и занятости, уголовного контингента. Неконтролируемой миграции населения способствуют также широкое развитие национального и международного туризма, коммерческие и деловые поездки в различные регионы страны и за рубеж. Широкое распространение эротической и порнографической литературы, видеофильмов, пропаганда насилия, алкоголизм, наркомания, преступность приводят к расширению контингента социально-неадаптированных лиц, которые наиболее часто заболевают чесоткой и создают вокруг себя неконтролируемые очаги инфекции. Не секрет, что и учреждения здравоохранения резко ослабили работу по выявлению и профилактике чесотки среди населения.
Морфология, жизненный цикл возбудителя.
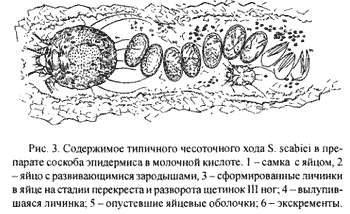
Чесотка-заразное паразитарное заболевание кожи, вызываемое чесоточным клещом Sarcoptes scabiei (рис.1). По типу паразитизма чесоточные клещи являются постоянными паразитами, большую часть жизни проводящими в коже хозяина и лишь в короткий период расселения ведущими эктопаразитический образ жизни на поверхности кожи. Тип паразитизма и определяет особенности клиники и эпидемиологии, тактики, диагностики и лечения этого заболевания. Чесоточным клещам свойственна значительная морфологическая специализация. Приспособления к внутрикожному паразитизму сочетаются с признаками эктопаразитизма. Самка чесоточного клеща имеет величину 0,25-0,35 мм, овальной формы (рис.2, 3). Приспособления к внутрикожному паразитизму представлены множественными щетинками, треугольными выростами кутикулы на спинной поверхности, шипами на всех лапках, служащими упорами при прогрызании хода, хелицерами грызущего типа, длинными упругими щетинками на лапках задних пар ног, служащими для выдерживания направления хода только вперед. Приспособления для эктопаразитизма — липкие пневматические присоски на передних ногах, волосковидные щетинки на теле и конечностях, создающие вокруг клеща обширную и своеобразную зону механических рецепторов, позволяющих ориентироваться на ощупь без глаз. Скорость продвижения самки в ходе составляет 0,5-2,5 мм\сутки, а на поверхности кожи 2-3 см/мин. Самцы меньше самок — 0,15-0,2 мм, их основная функция — оплодотворение.
Жизненный цикл чесоточного клеща (рис. 2) отчетливо делится на две части: кратковременную накожную и длительную внутрикожную. Внутрикожная часть цикла представлена двумя топически разобщенными периодами: репродуктивным и метаморфическим. Репродуктивный период осуществляется самкой в прогрызаемом ею чесоточном ходе, где она откладывает яйца. Вышедшие из яиц личинки попадают на поверхность кожи через отверстия, проделанные самкой над местом каждой кладки, расселяются на ней и внедряются в волосяные фолликулы и под чешуйки эпидермиса. Здесь протекает их метаморфоз (линька): через стадии прото- и телеонимфы образуются взрослые особи (самки и самцы). Самки и самцы нового поколения выходят на поверхность кожи, где происходит спаривание. Дочерние самки мигрируют на кисти, запястья и стопы, внедряются в кожу и сразу начинают прокладывать ходы и класть яйца. В редких случаях внедрение самок возможно в кожу других участков кожного покрова (ягодицы, подмышечные области, живот и др.) за счет механического прижатия. В дальнейшем, клинически это может проявиться в виде скабиозной лимфоплазии кожи. В инвазии и заражении принимают участие только самки и личинки. При комнатной температуре и относительной влажности воздуха не менее 60% самки сохраняют подвижность до 6 суток. Даже при 100% влажности самки в среднем выживают до 3 суток, личинки до 2.
Рис. 2.
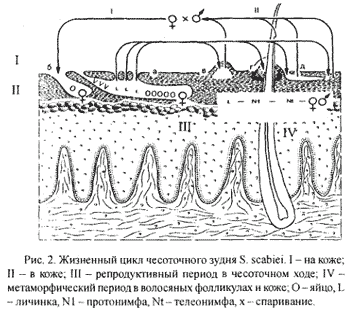
Для чесоточных клещей характерен строгий суточный ритм активности. Днем самка находится в состоянии покоя. Вечером и в первую половину ночи она прогрызает одно или два яйцевых колена под углом к основному направлению хода, в каждом из которых откладывает по яйцу. Перед откладкой яйца она углубляет дно хода, а в крыше проделывает выходное отверстие для личинок. Вторую половину ночи самка грызет ход по прямой, интенсивно питаясь, днем — останавливается и замирает. Суточная программа выполняется всеми самками синхронно. В результате чесоточный ход на коже больного имеет извитую форму и состоит из отрезков, называемых суточным элементом хода. Задняя часть хода постепенно отшелушивается и при клиническом осмотре больного он единовременно состоит из 4-7 суточных элементов и имеет постоянную длину 5-7 мм. В течение жизни самка проходит в эпидермисе 3-6 см. Выявленный суточный ритм активности имеет большое практическое значение. Он объясняет усиление зуда вечером, преобладание прямого пути заражения при контакте в постели в вечернее и ночное время, эффективность назначения противочесоточных препаратов на ночь.
Распределение самок клещей, а соответственно и чесоточных ходов по кожному покрову, определяется несколькими факторами — строением кожи, гигротермическим режимом и скоростью регенерации эпидермиса. Преимущественная локализация чесоточных ходов наблюдается на участках кожи с самой большой толщиной рогового слоя относительно остальных слоев эпидермиса. Это кисти, запястья и стопы, где толщина рогового слоя составляет 3/4-5/6 эпидермиса, т.е. личинки успевают вылупиться из всех яиц отложенных самкой, а не отторгаются вместе с роговыми чешуйками. Установлено, что участки кожи, где располагаются чесоточные ходы, имеют пониженную температуру, волосяной покров там отсутствует или минимален. Кисти, являющиеся местами излюбленной локализации самок чесоточного клеща, называют «зеркало чесотки».
Инкубационный период при чесотке в случае заражения самками практически отсутствует, т.к. внедрившаяся самка обычно практически сразу начинает прогрызать ход и откладывать яйца, а при заражении личинками он соответствует времени метаморфоза клещей — около 2 недель, что определено экспериментально и рассчитано клинически. Теоретически популяция к 2 месяцам достигает 10 000 особей, а число ходов 680. Опытным путем, при подсчете ходов на коже больного установлено, что их среднее число к 2 месяцам достигает 28. Эта разность отражает смертность клещей на всех стадиях, т.е. до размножения доживает только 4,5% самок, что свидетельствует о регуляции отношений паразит-хозяин. Регулярное применение наружных и системных противозудных препаратов, назначаемых в результате диагностической ошибки, снижает зуд и приводит к быстрому нарастанию числа ходов (в среднем 75 к 2 месяцам), способствуя возникновению норвежской чесотки.
Клинические проявления. Высыпания при чесотке обусловлены деятельностью клеща, аллергической реакцией организма на воздействие возбудителя и продукты его жизнедеятельности, пиогенной флорой. Основными клиническими симптомами чесотки являются чесоточные ходы, полиморфные высыпания вне ходов, характерная локализация тех и других на теле больного, атак же симптомы Арди, Горчакова, Михаэлиса, Сезари.
В соответствии с предложенной классификацией существует до 15 разновидностей чесоточных ходов [2]. Преобладает типичный или интактныи вариант, что свидетельствует о высокой взаимной адаптации паразита и хозяина. Внешне он имеет вид слегка возвышающейся линии грязно-серого цвета, прямой или изогнутой, длиной 5-7 мм. В других случаях кожа реагирует образованием под ходами полостных элементов (везикул и пузырей), особенно у детей, или лентикуляр-ных папул. На протяжении хода могут возникать пустулы, трещины, точечные или линейные корочки, эрозии. Иногда он принимает вид «ракетки» или «веретена». Встречаемость и обилие чесоточных ходов наибольшие на кистях (96% и 10,5), запястьях (59% и 2), половых органах мужчин (49% и 2) и стопах (29% и 1). На других участка кожного покрова ходы встречаются реже.
Рис. 3.
Зуд — характерный, но субъективный симптом чесотки. Время его появления и интенсивность индивидуальны у каждого больного. Нередки случаи, когда при наличии чесоточных ходов больные не жалуются на зуд. Основная точка зрения на природу зуда — это результат сенсибилизации организма больного к клещу и продуктам его жизнедеятельности (фекалии, оральный секрет, изливаемый при прогрызании хода, секрет желез яйцевода). Зуд является фактором, подавляющим численность популяции и поддерживающим ее на определенном уровне без летального исхода. Высыпания вне ходов представлены папулами, везикулами, расчесами и кровянистыми корочками. Неполовозрелые стадии развития чесоточного клеща (личинки, нимфы) обнаруживаются только в трети папул и везикул. Это является доказательством того, что большая часть из них является результатом аллергической реакции организма на клеща. Для папул, содержащих клещей, характерно фолликулярное расположение, небольшие размеры (до 2 мм), локализация на передне-боковой поверхности туловища, верхних конечностях, бедрах и ягодицах. Везикулы обычно небольших размеров (до 3 мм), без признаков воспаления, располагаются вблизи ходов.
При чесотке наблюдаются типичные симптомы: Арди — пустулы и гнойные корочки на локтях и в их окружности; Горчакова — там же кровянистые корочки; Михаэлиса -кровянистые корочки и импетигинозные высыпания в межъягодичной складке с переходом на крестец; Сезари — обнаружение чесоточных ходов в виде легкого возвышения при их пальпации.
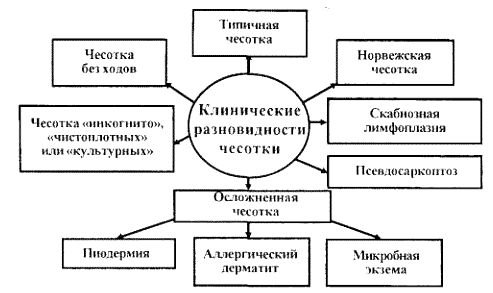
Существует несколько клинических разновидностей чесотки: типичная, без ходов, норвежская, чесотка «чистоплотных» или чесотка «инкогнито», осложненная чесотка, скабиозная лимфоплазия кожи, псевдосаркоптоз (рис. 4). Типичная чесотка преобладает. Для нее характерно наличие чесоточных ходов, фолликулярных папул и везикул. Чесотка без ходов встречается редко и возникает при заражении личинками, для превращения которых во взрослых самок, способных прокладывать ходы и откладывать яйца необходимо 2 недели.
Рис. 4.
Клинические разновидности чесотки.
Норвежская (корковая, крустозная) чесотка возникает при устранении зуда, как защитной реакции организма человека на беспрепятственное размножение чесоточных клещей. Она наблюдается на фоне иммунодефицитов и иммуносупрессивных состояний, при длительном приеме гормональных препаратов, нарушении периферической чувствительности (проказа, сирин-гомиелия, параличи, спинная сухотка), конституциональных аномалиях ороговения, у ВИЧ-инфицированных пациентов и больных СПИДом. Основными симптомами заболевания являются массивные корки, чесоточные ходы, полиморфные высыпания (папулы, везикулы, пустулы) и эритродермия.
Чесотка «чистоплотных» или чесотка «инкогнито» выявляется у лиц, часто моющихся в быту или по роду своей производственной деятельности. При этом большая часть популяции чесоточного клеща механически удаляется с тела больного. Клиника заболевания соответствуют типичной чесотке при минимальной выраженности проявлений. Осложнения нередко маскируют истинную клиническую картину чесотки. Наиболее распространенными являются пиодермия и дерматит, реже встречаются микробная экзема и крапивница.
Скабиозная лимфоплазия кожи представляет собой особый вариант чесоточного хода в виде лентикулярной папулы [5]. Причиной ее возникновения является особая предрасположенность кожи отвечать на воздействие раздражителя реактивной гиперплазией лимфоидной ткани в местах наибольшего ее скопления. Она преобладает на мошонке, половом члене, ягодицах, локтях. В случаях реинвазии наблюдается рецидив скабиозной лимфоплазии на старых местах уже без наличия хода, что подтверждает ее иммуно-аллергический генез. Псевдосаркоптозом называю заболевание, возникающее у человека при заражении чесоточными клещами от животных. Для заболевания характерен короткий инкубационный период, отсутствие чесоточных ходов (клещи не размножаются на несвойственном хозяине), уртикарные папулы на открытых участках кожного покрова. От человека к человеку заболевание не передается.
Лабораторная диагностика.
Многообразие клинических проявлений при чесотке требует во всех случаях постановки диагноза по наличию возбудителя. Существует несколько методов лабораторной диагностики чесотки: извлечение клеща иглой, приготовление тонких срезов эпидермиса, со-скоб патологического материала скальпелем или острой глазной ложечкой с использованием щелочи или молочной кислоты. Первый и последний методы общеприняты в нашей стране. Успех лабораторной диагностики зависит от умения врача или лаборанта обнаружить чесоточные ходы. В этих случаях рекомендуется применять окрашивание подозрительного элемента 5% спиртовым раствором йода, анилиновыми красителями, тушью или чернилами. Эти участки более интенсивно впитывают красящее вещество, более контрастно прокрашиваются и хорошо визуализируются. Результат лабораторной диагностики считается положительным, если в препарате обнаруживаются самка, самец, личинка, нимфы, яйца, опустевшие яйцевые оболочки. Диагноз чесотки ставится на основании комплекса клинических, эпидемических, лабораторных данных, реже — на основании положительного эффекта при лечении ex juvantibus одним из противочесоточных препаратов.
Лечение чесотки направлено на уничтожение возбудителя с помощью акарицидных препаратов. Арсенал их значителен. В нашей стране используют отечественные (серная мазь, бензилбензоат) и импортные препараты (спрегаль). Независимо от выбранного врачом препарата существуют общие принципы лечения чесотки, соблюдение которых обязательно:
- лечение больных, выявленных в одном очаге, должно проводиться одновременно во избежание реинвазии;
- втирание противочесоточных препаратов у детей до 3 лет проводится по всему кожному покрову, у остальных больных исключение составляют лицо и волосистая часть головы;
- втирание любого препарата осуществляется только руками, что обусловлено высокой численностью чесоточных ходов на кистях;
- лечение необходимо проводить в вечернее время, что связано с ночной активностью возбудителя;
- каждому больному необходимо детально объяснять методику применения того или иного препарата;
- лечение осложнений проводится одновременно с лечением чесотки, при этом лучше использовать спрегаль, медифокс или бензилбензоат;
- для лечения беременных и новорожденных следует применять спрегаль;
- в условиях жаркого климата и летом лучше использовать спрегаль;
- всем здоровым лицам в семейных очагах и контактных организованных коллективах, а также половым контактам вне очага необходимо обязательно провести однократную профилактическую обработку одним из противочесоточных препаратов для устранения возможности «пинг-понговой» инфекции;
- мытье больного рекомендуется проводить перед началом и по окончании курса лечения, при необходимости больной может смывать препарат каждое утро, при этом экспозиция его на коже должна быть не менее 12 часов, включая весь ночной период;
- смена нательного и постельного белья проводятся по окончании курса терапии;
- постскабиозный зуд после полноценной терапии не является показанием для дополнительного курса специфического лечения, он расценивается как реакция организма на убитого клеща и быстро устраняется антигистаминными препаратами, стероидными мазями и 5-10% эуфиллиновой мазью;
- длительно персистирующая скабиозная лимфоплазия не требует дополнительной специфической терапии, в этих случаях показаны антигистаминные препараты, пресоцил, индометацин, стероидные мази под окклюзионную повязку, фонофорез с кортикостероидными мазями, диатермокоагуляция, лазеротерапия;
- опыт показывает, что при чесотке не бывает рецидивов, причинами возобновления заболевания являются реинвазия от непропеченных контактных лиц в очаге или вне его, недолеченность больного в связи с несоблюдением схем лечения, частичная обработка кожного покрова, сокращение продолжительности курса терапии.
Спрегаль — один из современных препаратов, предложенных для лечения чесотки. Его действующим началом является эсдепалетрин — нейротоксический яд для насекомых, нарушающий катионный обмен мембран нервных клеток. Второй компонент — пиперонил бутоксид — усиливает действие эсдепалетрина. Препаратом опрыскивают на ночь всю поверхность тела, кроме лица и волосистой части головы, с расстояния 20-30 см от поверхности кожи. Особенно тщательно спрегаль втирают в места излюбленной локализации чесоточных ходов (кисти, запястья, стопы, локти). При локализации высыпаний на лице их обрабатывают ватным тампоном, смоченным препаратом. Следует избегать попадания препарата на слизистые оболочки. При лечении детей салфеткой закрываются рот и нос. Спустя 12 часов необходимо тщательно вымыться с мылом.
Профилактика чесотки включает активное выявление больных, установление очагов чесотки и работа по их ликвидации, выявление источника заражения, контактных лиц и их профилактическое лечение, правильную регистрацию и диспансеризацию больных чесоткой, установление критерия излеченности, организацию и проведение текущей дезинфекции. Для дезинфекции одежды, обуви, мягких игрушек, постельных принадлежностей, нательного белья используют аэрозоль А-Пар.
ЛИТЕРАТУРА:
1.Кубанова А.А., Соколова Т.В., Ланге А.Б. Чесотка. Методические рекомендации для врачей. Москва. 1992.-с. 20.
2. Соколова Т.В., Федоровская Р.Ф., Ланге А.Б. Че сотка. М. Медицина. 1989. — с. 175.
3. Соколова Т.В. Чесотка. Новое в этиологии, эпидеми ологии, клинике, диагностике, лечении и профилактике (лек ция). Рос. ж. кож. вен. бол. 2001; 1: 27-39.
4. Соколова Т.В. Чесотка и крысиный клещевой дерма тит. Новое в этиологии, эпидемиологии, клинике, диагности ке и лечении. Дис. докт. мед. наук в форме науч. доклада. М. 1992.-сЕС 32.
5. Фицпатрик Т., Джонсон Р., Вулф М., Сюрмонд Д. Дерматология. Атлас-справочник. М. Практика. 1999. — с. 850-6.
Современные проблемы терапии и профилактики чесотки
Опубликовано в журнале:
Мateria Medica »» № 3(31) 2001
Т.В. Соколова, И.А. Чистякова
Определение понятия, заболеваемость чесоткой и факторы риска
Чесотка — заразное паразитарное заболевание кожи, вызываемое чесоточным клещем Sarcoptes scabiei (L.).
Чесотка является самым распространенным паразитарным заболеванием кожи. Однако истинный уровень заболеваемости не отражает интенсивный показатель, который в 1997 г составил 217,6 на 100000 тыс. населения, в 1998 г — 172,6, в 1999 г — 149, в 2000 г — 144. Заболеваемость не учитывается при обращении больных к специалистам общелечебной сети (терапевты, педиатры, гинекологи и др.), а также к дерматовенерологам, при самолечении. Уровень лабораторной диагностики чесотки в кожно-ве-нерологических учреждениях недостаточен. Больные длительное время лечатся с диагнозами «пиодермия» или «аллергический дерматит». Нежелание проводить противоэпидемические мероприятия в очагах чесотки толкает ряд врачей на ухищрения — ставится диагноз аллергический дерматит, а лечение проводится противочесоточными препаратами.
Факторы риска. Увеличение числа больных чесоткой обычно сопровождает войны, стихийные бед-ствия, социальные потрясения, что обусловлено миграцией населения, экономическим спадом, ухудшением социально-бытовых условий. Аналогичная ситуация сложилась и в настоящее время. Локальные войны в различных регионах России и бывших
союзных республиках создали про-блему беженцев, вынужденных переселенцев, увеличение числа лиц без определенного места жительства и занятости. Неконтролируемой мигра-ции населения способствуют также коммерческие поездки в различные регионы страны и за рубеж. Разрыв экономических связей с вновь образовавшимися государствами, введение национальных языков, пограничные,таможенные и иные барьеры затрудняют поиск источников заражения и контактных лиц. Широкое же распространение эротической и порнографической литературы, видеофильмов, алкоголизм, наркомания, преступность, пропаганда насилия способствуют расширению контингента социально-неадаптированных лиц, которые наиболее часто заболевают чесоткой и создают вокруг себя неконтролируемые очаги инфекции. Учреждения здравоохранения резко ослабили работу по выявлению и профилактике чесотки среди населения.
Этиология и патогенез
Возбудителем чесотки является чесоточный клещ Sarcoptes scabiei (L.). Чесоточные клещи являются постоянными паразитами, большую часть жизни проводящими в коже хозяина и лишь в короткий период расселения ведущими экто-паразитический образ жизни на поверхности кожи. Чесоточным клещам свойственна значительная морфологическая специализация. Приспособления к внут-рикожному паразитизму сочетаются с признаками эктопаразитизма.
Для них характерен половой диморфизм — отличие в морфологическом строении самок и самцов. Это связано с особенностями биологии самцов, которые не делают ходов, ведут преимущественно эктопаразитический образ жизни. Их основная функция — оплодотворение. Соотношение самок и самцов у чесоточных клещей составляет 2:1.
Жизненный цикл чесоточного клеща отчетливо делится на две части: кратковременную накожную и длительную внутрикожную.
Репродуктивный период осуществляется самкой в прогрызаемом ею чесоточном ходе, где она откладывает яйца. Вылупляющиеся личинки выходят на поверхность кожи, расселяются на ней и внедряются в волосяные фолликулы и под чешуйки эпидермиса, затем образуются взрослые особи (самки и самцы). Самки и самцы нового поколения выходят на поверхность кожи, где происходит спаривание. Цикл завершается внедрением дочерних самок в кожу, которые сразу начинают прокладывать ходы и класть яйца. Таким образом, в течение жизненного цикла клещи дважды выходят на поверхность кожи — на личиночной и взрослой стадиях. Это имеет существенное значение для клиники и эпидемиологии. Только самки и личинки являются инвазионными стадиями и участвуют в заражении.
Расселение чесоточных клещей осуществляется накожными стадиями жизненного цикла — молодыми самками и личинками. Заражение происходит преимущественно при тесном телесном контакте, у человека обычно при совместном пребывании в постели. Заражение обычно происходит одновременно самками и личинками. Последние, благодаря многочисленности, малым размерам и большой подвижности, наиболее инвазионны и могут внедряться на любом участке кожного покрова. Самки же внедряются лишь на определенных участках кожного покрова.
Существенное значение для эпидемиологии чесотки имеют сроки переживания чесоточного клеща вне хозяина. Вне человека чесоточные клещи недолговечны, их жизнеспособность зависит от гигротермического режима, в первую очередь от влажности. При комнатной температуре и относительной влажности воздуха не менее 60% самки сохраняют подвижность 1-6 суток. Вне хозяина клещи быстро теряют воду и уплощаются.
Эпидемиология
Эпидемиология чесотки обусловлена облигатно антропонозным характером заболевания, постоянным типом паразитизма возбудителя и резким преобладанием прямого пути передачи инвазии. В основу анализа эпидемиологии чесотки должен быть положен принцип инвазионной контактности хозяина паразита — человека. Распределение возбудителя среди людей имеет очаговый характер, что связано с их образом жизни и поведением.
Очаг при чесотке определяется как группа людей, в которой имеется больной — источник заражения и условия для передачи возбудителя. Очаг с одним больным обозначается как потенциальный, с двумя и более — иррадиирую-щий (действующий).
В соответствии с группировками людей в обществе и их инвазионной контактностью, обусловленной образом жизни, могут возникать очаги чесотки нескольких типов: семейные и в коллективах различной структуры. Семейный очаг является ведущим в эпидемиологии чесотки. От элементарной популяции, вносимой первым больным, происходит заражение других членов семьи, на которых со временем образуются свои элементарные популяции. По данным эпидемиологического анамнеза в подавляющем большинстве случаев возбудитель вносится в семью одним из ее членов (более 90%), реже — родственником или знакомым, не живущим в семье. Более половины первоисточников семейного очага составляет возрастная группа от 17 до 35 лет — дети разного возраста и мужья. Их заражение во всех случаях происходит прямым путем, в том числе у половины — при половом контакте. Таким образом, вносители чесотки в семью — это наиболее мобильный и социально-активный контингент населения.
В иррадиации очага решающую роль играет контакт в постели в ночное время в период максимальной активности возбудителя (прямой путь передачи инфекции). Непрямой путь заражения (через предметы обихода, постельные принадлежности и т.п.) в семье встречается редко (до 13%).
Заболеваемость в семье зависит от возраста детей — чем они младше, тем она выше.
Организованные коллективы в эпидемиологии чесотки подразделяются на две группы: инвазионноконтактные и не имеющие таких контактов. К первой группе относятся коллективы, в которых могут создаваться условия передачи возбудителя, аналогичные семейным. Это люди, объединенные общими спальнями в интернатах, детских домах, общежитиях, соматических стационарах и т.п.
В палатах соматических стационаров все очаги длительное время остаются потенциальными. Во всех случаях заражение происходит в постели. Заболеваемость в таких коллективах в 2 раза ниже, чем в семьях, что объясняется меньшей степенью инвазионной контактности членов, не родственных между собой.
Вторую группу составляют неинвазионноконтактные коллективы, члены которых не живут вместе и объединяются обычно в дневное время. Это группы в детских дошкольных учреждениях, классы в общеобразовательных школах, интернатах, детских домах, группы в профессионально-технических училищах, средних и высших учебных заведениях, трудовые коллективы. В этом случае характерно отсутствие иррадиации даже при длительном существовании очага. Эпидемиологическую опасность такие коллективы, как правило не представляют.
Особое место в эпидемиологии чесотки занимают стационированные коллективы с большим числом членов в ограниченном пространстве, например группы в детском саду с круглосуточным пребыванием детей, отделения се-нильной деменции в психиатрических лечебницах, дома престарелых и т.п. В этих случаях выявляются интенсивно действующие очаги чесотки — по существу, локальные эпидемии с заболеваемостью более половины их членов.
Внеочаговые случаи заражения чесоткой в банях, поездах, гостиницах редки и реализуются непрямым путем при последовательном контакте потока людей с предметами (постельные принадлежности, предметы туалета), на которых может некоторое время сохраняться возбудитель, что обозначается как транзиторная инвазия.
Существуют определенные группы риска. Первое место занимает юношеский, второе — школьный, третье — дошкольный, четвертое — зрелый возраст. Наибольшая заболеваемость наблюдается у студентов техникумов, вузов, учащихся ПТУ, ниже — у школьников, дошкольников. Реже болеют рабочие и служащие, пенсионеры. Преобладает заражение в семье, с возрастом расширяются возможности и условия заражения в других местах. Так грудные дети заражаются исключительно в собственной семье, дошкольники — и в других семьях, чаще родственных, а также в коллективах с круглосуточным пребыванием. В школьном и юношеском возрасте добавляются коллективы вне семьи (квартиры друзей, знакомых, интернаты, общежития и др.), а далее — и половые контакты.
Клиника
Инкубационный период. В случае заражения самками инкубационный период практически отсутствует, так как внедрившаяся самка обычно практически сразу начинает прогрызать ход и откладывать яйца. При заражении личинками, которые могут переходить от больного к здоровому при тесном телесном контакте, можно говорить об инкубационном периоде. По времени он соответствует времени метаморфоза клещей — около 2 нед. Традиционно принято оценивать продолжительность инкубационного периода при чесотке к моменту появления зуда, что нельзя считать обоснованным.
Зуд. Это характерный, но субъективный симптом чесотки. Время его появления и интенсивность индивидуальны у каждого больного и зависят от многих факторов: нервно-психического статуса, уровня сенсибилизации к возбудителю, численности клещей, попавших при инвазировании, сопутствующих заболеваний, применяемых лекарственных препаратов и т.п. Нередки случаи, когда больные не жалуются на зуд. Считают, что причиной зуда является сенсибилизация организма больного к клещу и продуктам его жизнедеятельности. Регулярное применение противозудных препаратов (антигистаминные, десенсибилизирующие средства, кортикостероидные мази) в результате диагностической ошибки или самолечения снижает зуд и приводит к быстрому нарастанию числа ходов. Воздействие в результате производственной деятельности продуктов перегонки нефти (бензин, солярка, автол и др.), обладающих ака-рицидным действием, ежедневное купание, особенно вечером, приводящее к активному механическому удалению клещей с поверхности кожи, неполноценная терапия, напротив, замедляют рост численности популяции клещей на больном и способствуют возникновению длительно тлеющего процесса. Усиление зуда ночью обусловлено суточным ритмом активности возбудителя. Зуд вызывает нарушение сна и нервно-психическое возбуждение больного.
Высыпания при чесотке. Клиника чесотки обусловлена несколькими факторами: деятельностью клеща, аллергической реакцией организма на возбудителя и продукты его жизнедеятельности, пиогенной флорой.
Основными клиническими симптомами чесотки являются чесоточные ходы, полиморфные высыпания вне ходов, характерная локализация тех и других на теле больного, а также симптомы Арди, Горчакова.
Чесоточные ходы. Внешне чесоточный ход имеет вид слегка возвышающейся линии беловатого или грязно-серого цвета, прямой или изогнутой, длиной 5-7 мм. В других случаях кожа реагирует образованием под ходами полостных элементов (везикул и пузырей) или лентикулярных папул.
Преимущественная локализация чесоточных ходов наблюдается на участках кожи с самой большой толщиной рогового слоя (кисти, запястья и стопы). Чем больше толщина рогового слоя, тем медленнее происходит его регенерация и отшелушивание, т.е. личинки успевают вылупиться из всех яиц, отложенных самкой, а не отторгаются вместе с роговыми чешуйками.
Образование зудящих лентикулярных папул (до 1 см в диаметре) под ходами наблюдается на туловище и половых органах мужчин. Это происходит обычно при распространенном процессе и большой численности клещей. После проведенной полноценной терапии такие папулы длительно персистируют, что послужило поводом назвать их постскабиозной лимфоплазией кожи. Скабиозная лимфоплазия кожи выявляется почти у половины больных, преобладает на мошонке, половом члене, ягодицах, локтях, реже встречается на молочных железах, в подмышечных областях, на животе. При гистологическом исследовании в дерме выявляется периваскулярный инфильтрат из лимфоцитов, гистиоцитов, эозинофилов и переполнение сосудов кровью. Биоптаты до лечения и после отличаются только наличием или отсутствием клещей в эпидермисе.
Высыпания вне ходов. Помимо чесоточных ходов клинические проявления неосложненной чесотки характеризуются появление папул, везикул, расчесов и кровянистых корок. Для папул характерно фолликулярное расположение, небольшие размеры (до 2 мм), нередко наличие микровезикулы на поверхности. Папулы чаще локализуются на передне-боковой поверхности туловища, сгибательной поверхности верхних конечностей, передне-внутренней бедер и ягодицах. Везикулы обычно небольших размеров (до 3 мм), располагаются изолированно, преимущественно вблизи ходов на кистях, реже — на запястьях и стопах.
Для чесотки характерны симптомы Арди (наличие пустул и гнойных корочек на локтях и в их окружности), Горчакова (наличие там же кровянистых корочек).
Клинические разновидности чесотки
Выделяют несколько клинических разновидностей чесотки: типичная, без ходов, норвежская, чесотка «чистоплотных» или чесотка «инкогнито», осложненная чесотка, скабиозная лимфоплазия кожи, псевдосаркоптоз.
Типичная чесотка развивается при заражении оплодотворенными самками, практически всегда при тесном телесном контакте, чаще в постели в вечернее и ночное время. У больных имеются проявления репродуктивной (различные варианты чесоточных ходов) и метаморфической (фолликулярные папулы и везикулы) частей жизненного цикла, а также расчесы и кровянистые корочки как результат зуда. Высыпания локализуются на типичных для чесотки местах.
Чесотка без ходов встречается редко и выявляется преимущественно при активном осмотре лиц, бывших в контакте с больными чесоткой. Причиной ее возникновения является заражение личинками, для превращения которых во взрослых самок, способных прокладывать ходы и откладывать яйца, необходимо 2 нед. Этим промежутком времени и определяется продолжительность существования чесотки без ходов. Клиническая картина заболевания характеризуется наличием единичных фолликулярных папул на туловище и везикул на кистях, чаще на боковых поверхностях пальцев и в межпальцевых складках. Ходы отсутствуют.
Норвежская (корковая, крустозная) чесотка является крайне редкой разновидностью. Она впервые описана в 1847 г Даниэльсоном и Беком у больных лепрой. В современной литературе представлено около 150 случаев норвежской чесотки, которая наблюдается на фоне иммунодефицитов и иммуно-супрессивных состояний, при длительном приеме гормональных и цитостати-ческих препаратов, при нарушении периферической чувствительности (проказа, сирингомиелия, параличи, спинная сухотка), конституциональных аномалиях ороговения, у больных с сенильной деменцией, болезнью Дауна, слабоумием, инфантилизмом, при системных заболеваниях и заболеваниях крови. В последнее время все больше случаев норвежской чесотки описано у ВИЧ-инфицированных пациентов и больных синдромом приобретенного иммунодефицита человека (СПИД). Ошибки в диагностике чесотки с назначением антигистаминных, десенсибилизирующих и кортикостероидных препаратов также приводят к возникновению норвежской чесотки. Основными симптомами заболевания являются массивные корки, чесоточные ходы, полиморфные высыпания (папулы, везикулы, пустулы) и эритродермия. Преобладают грязно-желтые или буро-черные корки толщиной от нескольких миллиметров до 2-3 см, местами напоминающие сплошной роговой панцирь, ограничивающий движения и делающий их болезненными. Между слоями корок и под ними обнаруживается огромное количество чесоточных клещей. При снятии корок обнажаются обширные мокнущие эрозивные поверхности. На кистях и стопах — бесчисленное множество чесоточных ходов. Резко выражен ладонно-подошвенный гиперкератоз. Ногти утолщены, деформированы. Болезнь часто сопровождается вторичной пиодермией и полиаденитом. Волосы пепельно-серого цвета, сухие, нередко отмечается алопеция. От больного иногда исходит неприятный запах квашеного теста, повышается температура тела. Норвежская чесотка очень контагиозна, вокруг пациента нередко возникают локальные эпидемии, при этом у контактных лиц развивается типичная чесотка.
Чесотка «чистоплотных» или чесотка «инкогнито» выявляется исключительно у лиц, часто моющихся в быту или по роду своей производственной деятельности (спортсмены, работники горячих, запыленных цехов), особенно в вечернее время. При этом большая часть популяции чесоточного клеща механически удаляется с тела больного. Клиника заболевания соответствуют типичной чесотке при минимальной выраженности проявлений — чесоточные ходы единичные, всегда беловатого цвета, фолликулярные папулы преобладают на передней поверхности тела. Контакт с веществами, обладающими акарицидным эффектом (бензин, керосин, солярка, деготь, скипидар и т.п.), а также дезинфицирующими средствами не является причиной возникновения чесотки «чистоплотных». В этом случае чесоточные ходы перемещаются на стопы, локти, половые органы мужчин, а фолликулярные папулы обильные, часто встречается скабиозная лимфоплазия кожи.
Осложнения нередко маскируют истинную клиническую картину чесотки, приводя к диагностическим ошибкам. Наиболее распространенными являются пиодермия и дерматит, реже микробная экзема и крапивница. Пиодермия развивается как результат внедрения микробной флоры через повреждения кожи, обусловленные расчесыванием. Среди клинических разновидностей пиодермии наиболее часто встречаются стафилококковое импетиго, остиофолликулиты и фолликулиты, реже — фурункулы, вульгарная эктима. Существенно, что импетиги-нозные высыпания преобладают на кистях, запястьях и стопах, т.е на местах излюбленной локализации чесоточных ходов, а остиофолликулиты и глубокие фолликулиты практически всегда приурочены к расположению высыпаний метаморфической части жизненного цикла (живот, грудь, бедра, ягодицы).
Аллергический дерматит при чесотке в большинстве случаев обусловлен сенсибилизацией организма к клещу и продуктам его жизнедеятельности. Интересны сведения о наличии общих антигенов у чесоточных клещей и клещей домашней пыли (Dermatophagoides), широко распространенных в быту и вызывающих такие аллергические заболевания, как бронхиальная астма, атопи-ческий дерматит и др. (Arlian L.G. et al., 1987). Эти клещи могут создавать сенсибилизационный фон, обусловливающий сильный зуд и аллергический дерматит. Нередко последний возникает вторично как результат нерациональной терапии противочесоточными препаратами.
Скабиозная лимфоплазия кожи, по существу, не является осложнением или узелковой разновидностью чесотки, как считалось ранее. Она представляет собой особый вариант чесоточного хода (см. выше), локализующийся преимущественно на коже туловища и половых органах мужчин при распространенной чесотке. Наиболее вероятно, что причиной ее возникновения является особая предрасположенность кожи отвечать на воздействие раздражителя реактивной гиперплазией лимфоидной ткани в местах наибольшего ее скопления (Н.С. Потекаев и соавт., 1979).
Псевдосаркоптозом называют заболевание, возникающее у человека при заражении чесоточными клещами от животных (собаки, свиньи, лошади, верблюды, олени, овцы, козы, кролики, лисицы и др). Собаки являются наиболее частыми источниками инвазии, особенно у детей. Для псевдосаркоптоза характерен очень короткий инкубационный период (несколько часов), отсутствие чесоточных ходов, так как клещи не размножаются на несвойственном хозяине. Клещи наносят укусы, вызывая сильный зуд. Высыпания представлены уртикарными и пруригинозными папулами, папуло-везикулами и волдырями, локализующимися преимущественно на открытых участках кожного покрова. От человека к человеку заболевание не передается. При устранении источника может наступить самоизлечение.
Особенности течения чесотки на фоне ряда дерматозов представляют значительный интерес для клинициста. При сочетании чесотки с фринодермой, ксеродермой и ихтиозом чесоточные ходы единичные даже при большой давности заболевания. При гипергидрозе кистей и стоп, наоборот, их численность почти вдвое превышает обычную. При наличии дисгидротической и интертригинозной эпидермофитии стоп, в большом количестве на кистях и стопах имеются экссудативные элементы (везикулы, пузыри, пустулы). Весьма существенно, что после противочесоточ-ной терапии нередко наблюдается экзацербация процесса на кистях по типу везикулезных и везико-буллезных эпидермофитидов. На фоне псориаза, атопического дерматита, красного плоского лишая высыпания маскируются проявлениями хронического дерматоза, но достаточно хорошо определяются чесоточные ходы на типичных местах. В некоторых случаях клинические проявления чесотки имитируют почесуху, мастоцитоз, герпетиформный дерматит Дюринга.
Особенности течения чесотки у детей. У детей процесс, как правило,распространенный с вовлечением лица и волосистой части головы. Преобладают реактивные варианты чесоточных ходов, в частности в виде цепочеквезикул, пузырей, пустул, лентикулярных папул. Чесоточные ходы нередко выявляются на стопах (свод, область ахиллова сухожилия, лодыжки).Чесоткачасто осложняется пиодермией и аллергическим дерматитом. Преобладаетстафилококковое импетиго и остиофолликулиты. В процесс, особенно у грудных детей, могут вовлекаться ногтевые пластинки.
Лабораторная диагностика
Многообразие клинических проявлений при чесотке требует во всех случаях для постановки диагноза обнаружения возбудителя. Существует несколько методов лабораторной диагностики чесотки: извлечение клеща иглой, тонких срезов эпидермиса острой бритвой или глазными ножницами, соскоба патологического материала скальпелем или острой глазной ложечкой с использованием щелочи или молочной кислоты. Первый и последний методы общеприняты в нашей стране.
Успех лабораторной диагностики во многом зависит от умения врача или лаборанта обнаружить чесоточные ходы. В этих случаях рекомендуется применять смазывание подозрительного элемента 5% спиртовым раствором йода, анилиновыми красителями, тушью или чернилами. Эти участки более интенсивно впитывают красящее вещество, вследствие чего более контрастно прокрашиваются и хорошо визуализируются.
Критерии диагностики
Диагноз чесотки ставится на основании комплекса клинических и эпидемических данных, подтвержденных лабораторным обнаружением возбудителя. В редких случаях возможно использование лечебного критерия — положительный эффект при лечении exjuvantibus одним из противочесоточных препаратов.
Клинические критерии диагностики:
(выявляются при установлении жалоб больного и при его осмотре)
- Зуд, усиливающийся в вечернее и ночное время.
- Наличие типичных чесоточных ходов и их реактивных вариантов — цепочка везикул, пузырь, лентикулярная папула, «ракетка», изолированныхвезикул, фолликулярных папул.
- Типичная локализация высыпаний: чесоточные ходы на кистях, запястьях, стопах, локтях; фолликулярные папулы — на передне-боковой поверхности тела; везикулы — на кистях и стопах в непосредственной близости от ходов; лентикулярные папулы — половые органы мужчин, ягодицы,аксилярная и пупочная области, молочные железы у женщин.
- Наличие характерных для чесотки симптомов Арди и Горчакова.
- Преобладание стафилококкового импетиго на кистях, запястьях, стопах;эктим — на голенях и ягодицах; остиофолликулитов и фурункулов на туловище и ягодицах.
- Отсутствие эффекта от лечения антигистаминными, десенсибилизирующими, противовоспалительными средствами, кортикостероидными мазями.
Эпидемиологические критерии диагностики:
(выявляются при сборе анамнеза, осмотре контактных лиц и соответствующих коллективов)
- Наличие зудящего дерматоза у одного или нескольких членов семьи.
- Наличие зудящего дерматоза среди членов инвазионноконтактного коллектива (общежитие, детский сад, интернат, пионерский лагерь, детскийдом, казарма и т.п.).
- Возникновение заболевания после тесного телесного контакта в постели в вечернее и ночное время, в том числе полового.
- Последовательное появление новых больных в очаге.
- Непрямого пути заражения только при наличии нескольких больных вочаге или высоком паразитарном индексе (число чесоточных ходов) уодного больного, что часто наблюдается при норвежской чесотке.
- Возможность заражения через предметы, которыми непрерывно пользуется большой поток людей — шкафы в банях, матрацы в поездах, спальные мешки на туристических базах и т.п.
- Улучшение состояния после самолечения одним из противочесоточныхпрепаратов.
Лечение больных чесоткой
Лечение чесотки направлено на уничтожение возбудителя с помощью ака-рицидных препаратов. Основными требованиями к противочесоточным средствам являются: быстрота и надежность терапевтического эффекта, отсутствие раздражающего действия на кожу и противопоказаний к назначению, простота приготовления и применения, стабильность в процессе длительного хранения, доступность для массового использования, гигиеничность и невысокая стоимость.
ОБЩИЕ ПРИНЦИПЫ ЛЕЧЕНИЯ
- Лечение больных, выявленных в одном очаге, должно проводиться одновременно во избежании реинвазии.
- Лечение необходимо проводить в вечернее время, что связано с ночнойактивностью возбудителя и поступлением скабицидов в кишечник припитании клеща.
- Необходимо подробно объяснять методику лечения каждым противочесоточным препаратом. Например: эмульсия бензилбензоата тщательно взбалтывается перед каждым втиранием; раствор гипосульфита натрия наливается в тарелку, а раствор соляной кислоты — в пригоршнюдля исключения химической реакции вне кожи больного и т.п.
- Лечение осложнений проводится одновременно с лечением чесотки, приэтом наиболее рационально использовать препараты бензилбензоата илиспрегаль.
- Всем здоровым лицам в семейных очагах и инвазионноконтактных организованных коллективах, а также при половых контактах вне очага необходимо обязательно провести однократную профилактическую обработку одним из противочесоточных препаратов для устранения возможности «пинг-понговой» инфекции.
- Мытье больного рекомендуется проводить перед началом и по окончании курса лечения. При необходимости больной может смывать препарат каждое утро, при этом экспозиция его на коже должна быть не менее 12 ч, включая весь ночной период.
- Смена нательного и постельного белья проводится до лечения и по окончании курса терапии.
- Постскабиозный зуд после полноценной терапии не является показанием для дополнительного курса специфического лечения, он расценивается как реакция организма на убитого клеща и быстро устраняетсяантигистаминными препаратами, стероидными мазями.
- Длительно персистирующая скабиозная лимфоплазия, как результат им-муно-аллергической реакции организма, не требует дополнительной специфической терапии и не является показанием для освобождения детейот посещения детского коллектива. В этих случаях показаны антигиста-минные препараты, стероидные мази под окклюзионную повязку и методом фонофореза, диатермокоагуляция, лазеротерапия.
Известно большое количество разнообразных противочесоточных средств и способов их применения. К ним относятся наружные препараты серы и ее производные, мазь Вилькинсона, терапия по методу М.Т. Демьяновича и др. В последние годы широкое распространение получил препарат бензилбензоат, однако в отдельных случаях он вызывает раздражающее воздействие, что ограничивает его применение у пациентов с чувствительной кожей. Перечисленные препараты и методы лечения неудобны в применении из-за длительных сроков лечения, окрашивания одежды, неприятного запаха или еще хуже, из-за возможных осложнений. Основными свойствами, которые учитывают при выборе лекарственного препарата являются его эффективность в сочетании с коротким сроком применения, отсутствия побочных явлений. Всем этим требованиям отвечает препарат «Спрегаль» (SCAT, Франция). При небольшой продолжительности заболевания достаточно однократной обработки аэрозолем. При значительной длительности заболевания кожные покровы обрабатывают дважды (по одному разу в сутки). Следует отметить, что препарат хорошо переносится больными. Препарат можно считать высокоэффективным противочесоточным средством с быстро достигаемым результатом. Кроме того, Спрегаль удобен в применении и экономичен, одного флакона достаточно для обработки 2-3 пациентов. Препарат может быть рекомендован как взрослым, так и детям.
Опыт показывает, что при чесотке не бывает рецидивов и постановка такого диагноза неосновательна. Это объясняется тем, что у чесоточного клеща в жизненном цикле нет латентных, длительно переживающих стадий, а также отсутствием стойкого иммунитета. Причинами возобновления заболевания чаще является реинвазия от нелеченных контактных лиц в очаге или вне его, а также недолеченность больного в связи с несоблюдением схем лечения (применение заниженных концентраций препаратов, частичная обработка кожного покрова, сокращение продолжительности курса терапии).
Опыт показывает, что при чесотке не бывает рецидивов и постановка такого диагноза неосновательна. Это объясняется тем, что у чесоточного клеща в жизненном цикле нет латентных, длительно переживающих стадий, а также отсутствием стойкого иммунитета. Причинами возобновления заболевания чаще является реинвазия от нелеченных контактных лиц в очаге или вне его, а также недолеченность больного в связи с несоблюдением схем лечения (применение заниженных концентраций препаратов, частичная обработка кожного покрова, сокращение продолжительности курса терапии).
Профилактика
Профилактика чесотки определяется особенностями возбудителя и эпидемиологией заболевания: передача при тесном телесном контакте в вечернее и ночное время с учетом суточной активности чесоточного клеща, недолговечность во внешней среде, непродолжительность инкубационного периода, ведущая роль семейных очагов и дифференциация коллективов по их инвазионной контактности.
Первым звеном профилактической работы является активное выявление больных. Это осуществляется при профилактических осмотрах населения, декретированных контингентов, детских коллективов, при обращении больных в поликлиники, амбулатории, медсанчасти, во время приема на стационарное лечение в лечебно-профилактические учреждения любого профиля, при осмотре школьников в начале учебного года, поступающих в высшие, средние учебные заведения, профтехучилища и т.п. В армии выявление чесотки проводится при осмотрах вновь прибывшего контингента в часть, а также в банные дни и по возвращении из отпусков, командировок, с длительных учений.
Вторым звеном является установление очагов чесотки и работа по их ликвидации. При выявлении больного, в первую очередь, важна эпидемиологическая оценка коллективов, в которых он находился. Так, в семьях при наличии источника заражения выявляется более 600 больных на 1000 осмотренных, в организованных инвазионноконтактных коллективах — около 130, неинвазионно-контактных — менее 10. Естественно, что при постановке диагноза у больного необходимо выявить источник заражения, контактных лиц и взаимоотношения с ними, обращая внимание на половых партнеров, как в семье, так и вне ее. Соответственно определяются группы людей, подлежащих обязательному профилактическому лечению. К этим группам относятся все члены семей и лица, живущие с больным в одном помещении. При неполноценном лечении в очаге может происходить реинвазия, в том числе излеченных. Это явление в зарубежной литературе получило название «пингпонговая инфекция». Повторное заражение в очаге нередко врачами расценивается как рецидив заболевания.
Члены организованных коллективов (группы в детских дошкольных учреждениях, учебных заведениях, классы) осматриваются медицинскими работниками на местах. Особое внимание уделяется наличию общих спален. При обнаружении чесотки у школьников и детей, посещающих детские ясли, сады, они должны быть отстранены от посещения ими детского учреждения на время проведения полноценного лечения. Персистирующая скабиозная лимфо-плазия кожи после качественной терапии не является противопоказанием допуска детей в организованные коллективы, так как пациент утрачивает инва-зионность для окружающих. К профилактическому лечению привлекаются лица, которые имели тесный телесный контакт в постели, а также целые группы, классы, где зарегистрировано несколько случаев заболевания чесоткой.
Одним из разделов профилактической работы является правильная регистрация и диспансеризация больных чесоткой. На каждого больного заполняется амбулаторная карта (форма 025/У) и извещение по форме 089. Критериями излеченности чесотки являются устранение зуда и исчезновение клинических проявлений заболевания. В профилактике чесотки и борьбе с ней немаловажное значение имеет санитарно-просветительная работа, которую необходимо проводить целенаправленно с учетом контингентов риска, используя различные формы, включая печать, кино, телевидение.
Дезинфекционные мероприятия
Организация и проведение текущей дезинфекции в очагах чесотки играют существенную роль в ее профилактике. Текущая дезинфекция направлена на уничтожение возбудителя на постельных принадлежностях, одежде и предметах личной гигиены больного. У каждого больного обязательно должны быть отдельная кровать, постельные принадлежности и предметы индивидуального пользования (полотенце, мочалка). Обеззараживание постельных принадлежностей, нательного белья и полотенец можно осуществлять либо путем кипячения в 1-2% растворе соды или любого стирального порошка в течение 5-7 мин с момента закипания, либо замачивания на час в хлорсодержащих растворах, в том числе «Белизна», «АС». Верхнюю одежду (платья, брюки, костюмы, джемпера и т.п.) обеззараживают путем проглаживания с обеих сторон горячим утюгом. Часть вещей, особенно не подлежащих термической обработке, может быть вывешена на открытый воздух на 3 дня. Для дезинфекции некоторых вещей (детские игрушки, обувь, одежда) можно использовать способ временного исключения из пользования. Для этого их помещают на 3 дня в герметически завязанные полиэтиленовые пакеты. В стационарах и скабиозориях нательное белье и одежду поступающих больных подвергают обработке в дезкамере. Таким же способом должны обрабатываться после выписки из стационара постельные принадлежности, которыми пользовались больные чесоткой.
По совокупности данных о чесотке и зарубежному опыту обоснована нецелесообразность заключительной дезинфекции. Она в настоящее время отменена во многих регионах России.
Кроме того, можно использовать инсектоакарицидное средство в аэрозольной упаковке — А-ПАР, содержащее в качестве действующего вещества изомеры аллетрина в концентрации 0,32%.
А-ПАР предназначен для дезинфекции одежды и постельных принадлежностей больных чесоткой, а при необходимости и помещений, в которых проводятся осмотры таких пациентов (скабиозории, приемные отделения лечебно-профилактических учреждений, изоляторы, санпропускники). Распылить содержимое флакона емкостью 200 мл по всей поверхности изделий, не подлежащих кипячению (верхняя одежда, матрасы, подушки, одеяла) или на поверхность пола и других предметов, с которыми соприкасался больной (дверные ручки, стулья, мягкая мебель и т.д.). Одеяла, подушки, матрасы и одежда подвергаются двусторонней обработке. Расход средства на 1 м 2 составляет от 7 до 14 г, использование 1 баллона массой 125 г позволяет обработать комплект вещей 2-3 человек или 9 м 2 обрабатываемой поверхности.
Средство не оставляет пятен на тканях, при его использовании не требуется последующей стирки обработанных вещей.
Текстильные изделия, продезинфицированные препаратом А-ПАР, могут использоваться через несколько часов после проведения обработки. Для того, чтобы избежать раздражения дыхательных путей, необходимо открыть окна в комнате, где производится распыление.
Для дезинсекции помещений, в которых осматривают больных чесоткой, применяется также 0,2% водная эмульсия медифокса, которой можно обрабатывать пол, стулья, дверные ручки и другие предметы, с которыми могли иметь контакт пациенты.
РЕКОМЕНДУЕМАЯ ЛИТЕРАТУРА
1. Кубанова А.А., Соколова Т.В., Ланге А.Б. Чесотка. Методические рекомендации для врачей. М. 1992, 20 с.
2. Соколова Т.В., Федоровская Р.Ф., Лан- А.Б. Чесотка. М., Медицина. 1989, 175 с.
3. Соколова Т.В. Чесотка. Новое в этиологии, эпидемиологии, клинике, диагностике, лечении и профилактике (лекция). Рос. журн. кожных и венерич. болезней. 2001, № 1, с. 27-39.
