Как выглядят пролежни в начальной стадии
Чем лечить пролежни у лежачих больных

Пролежни образуются у тяжелобольного человека даже при самом качественном уходе. В результате длительного сдавливания нарушается кровообращение в различных участках тела (копчике, ягодицах, пятках). К тканям перестают поступать питательные и биологически активные вещества, что становится причиной негативных изменений клеточных структур и их функциональной активности.
Пролежни возникают у тяжелобольных людей из-за резкого снижения иммунитета. Это провоцирует долгую регенерацию тканей, а также формирование инфекционных очагов на поврежденных участках кожи. Перед тем как лечить образовавшиеся пролежни необходимо установить стадию воспалительного процесса, ведь при тяжелых формах патологии пациентам показано хирургическое лечение.
В чем заключается лечение кожной патологии
Пролежни начальной или средней степени тяжести хорошо поддаются лечению фармакологическими препаратами для наружного и внутреннего применения. Скорость заживления тканей зависит от соблюдения врачебных рекомендаций по уходу: кратности ежедневных обработок и правильного выбора лекарственных средств.
Для повышения терапевтической эффективности следует придерживаться такого алгоритма действий:
- восстановление оптимального кровоснабжения поврежденных участков кожи;
- очищение язвенных поражений от тканей, подвергшихся некрозу;
- ускорение регенерации кожных покровов с помощью растворов, мазей, гелей, бальзамов и повязок.
Лечить пролежни у пожилых лежачих людей можно с помощью препаратов, обладающих фунгицидной или антибактериальной активностью. Врачи обязательно включают в терапевтическую схему медикаментозные средства с противовоспалительными и некролитическими свойствами. Для восстановления тканей, подвергшихся дегенеративным изменениям необходимо использовать препараты, улучшающие микроциркуляцию. Пролежни тяжелой степени, представляющие собой обширные глубокие язвы, уже не поддаются консервативному лечению. Пациент с такими кожными патологиями подлежит госпитализации для проведения хирургических операций.
Пролежни выглядят по-разному на различных стадиях течения воспалительных процессов. На начальном этапе целостность эпидермиса не нарушена, заметна лишь легкая отечность и покраснение кожи. Затем патология прогрессируют — постепенно появляются ранки и язвочки. При отсутствии врачебного вмешательства повреждения укрупняются, воспаление распространяется на здоровые участки тканей, человек страдает от болей. На четвертой стадии пролежней деструктивные изменения затрагивают сухожилия и хрящи.
Врачебные рекомендации
Лечение пролежней в домашних условиях – процесс небыстрый. Человеку, обеспечивающему уход за больным, приходится прикладывать немало усилий. Терапия поврежденных тканей на любой стадии течения патологии направлена как на заживление ран и язв, так и на предотвращение прогрессирования заболевания. Чтобы ускорить выздоровление и облегчить состояние больного, нужно соблюдать следующие врачебные рекомендации:
- при отсутствии противопоказаний не использовать плотные матрасы;
- на постельном белье не должно быть складок и шероховатостей;
- простыни желательно менять ежедневно для профилактики бактериальных или грибковых инфекций;
- использовать специальные надувные круги соответствующих размеров, которые можно приобрести в аптеке;
- избегать длительного контакта кожных покровов с влажным нательным или постельным бельем после непроизвольного мочеиспускания или опорожнения кишечника;
- в течение суток переворачивать больного, обеспечивать приток свежего воздуха к коже;
- копчик, ягодицы, пятки нужно ежедневно разминать для улучшения кровообращения;
- не укрывать больного излишне теплым одеялом, чтобы избежать потоотделения;
- регулярно обрабатывать кожу дезинфицирующими и антисептическими растворами и лосьонами;
- купать больного несколько раз в неделю, а затем насухо вытирать мягким полотенцем;
- не накладывать на мокнущие раны и язвы влажные лечебные повязки.
Пролежни всегда образуются на тех частях тела, которые постоянно соприкасаются с кроватью. Необходимо ежедневно полностью осматривать больного и при обнаружении покраснений предпринимать профилактические меры — массировать участки кожи и протирать их любыми антисептическими наружными средствами. Нередко у человека повреждаются ткани на голове, поэтому следует уделять внимание и этой части тела.
Правильный подход к лечению
На начальной стадии образования пролежней кожа начинает уплотняться и отекать. На данном этапе вполне возможно повернуть процесс вспять, не допустить изъязвления кожных покровов. Последующие стадии патологии требуют комплексного подхода к лечению. Нужно исключить все внутренние и внешние факторы, повышающие вероятность прогрессирования повреждений кожи. Проводится терапия сопутствующих заболеваний, устранение их симптоматики и причин развития.
Начинать лечить пролежни у лежачего больного необходимо не только с применения мазей и лосьонов. Важно укрепить организм больного человека изнутри:
- повысить его сопротивляемость к вирусным и бактериальным инфекционным возбудителям;
- восполнить дефицит биологически активных веществ;
- нормализовать функционирование иммунной системы.

Резиновые круги, используемые в лечении пролежней, можно приобрести в аптеке
Врачи рекомендуют для улучшения общего состояния здоровья пациента курсовой прием витаминов и микроэлементов. Наиболее сбалансированным составом обладают следующие комплексы:
Для повышения иммунитета используются иммуностимуляторы: Иммунал, настойка эхинацеи, Цитовир, Амиксин. В некоторых случаях практикуется назначение адаптогенов, оказывающих тонизирующее действие на организм человека: настоек женьшеня, лимонника, радиолы.
Первая стадия
На этой стадии целостность кожи не нарушена, поэтому лечение направлено на устранение отечности и покраснения кожи. При повышенной влажности верхнего слоя эпидермиса используются присыпки содержащие экстракты череды, чистотела, ромашки или обычный тальк. Хорошо подсушивает кожу слабо-розовый раствор перманганата калия и цинковая мазь. Чтобы не возникал вопрос, чем можно лечить пролежни, для профилактики дальнейших повреждений следует использовать подкладные круги или приобрести противопролежневый матрас.
Вторая стадия
На данном этапе лечить образовавшиеся пролежни у лежачих больных необходимо с помощью препаратов, ускоряющих регенерацию повреждений. Кожа находится в переходном состоянии с визуализацией небольших поверхностных повреждений. При прогрессировании деструктивных изменений целесообразно применение антибактериальных средств, так как на открытые раны быстро проникают инфекционные возбудители. Ежедневно следует удалять омертвевший эпидермис хирургическими ножницами, а затем промывать раны. Для этого используются физиологические растворы или 3% перекись водорода.

В лечение пролежней перекись водорода применяется для обработки повреждений
Третья стадия
При наличии пролежней третей степени тяжести требуется хирургическое очищение ран от омертвевших тканей и гноя. В домашних условиях такие процедуры не проводятся, поэтому больного нужно доставить в медицинское учреждение. После иссечения участков кожи, подвергшихся некрозу, следует постоянно осматривать раны.
Воспалительный процесс может распространиться на здоровые участки, поэтому следует принять меры для предотвращения развития событий по такому негативному сценарию. Лечить пролежни на копчике, ягодицах, пятках необходимо комплексно, ежедневно обрабатывая их антисептиками и антибактериальными препаратами, рекомендованными лечащим врачом.
Четвертая стадия
Для четвертой стадии характерны глубокие некротические повреждения с вовлечением в патологический процесс мышц, сухожилий, костей и суставов. Для купирования распространения сепсиса и очищения язв проводится комплексное лечение. После удаления хирургами омертвевших тканей применяются антибиотики для внутреннего и наружного употребления.
Несколько раз в день нужно правильно обрабатывать глубокие раны дезинфицирующими средствами.
В аптеках есть широкий ассортимент повязок, пропитанных растворами с антисептическими, противомикробными и противовоспалительными свойствами. Но такие лекарственные формы можно использовать только с согласия лечащего врача.
Фармакологические препараты для лечения кожных повреждений
За квалифицированной помощью стоит обратиться на любой стадии образования повреждений на коже больного. В последнее время синтезировано много препаратов, обладающих широким терапевтическим спектром действия, позволяющим быстро и эффективно вылечить пролежни. Современные лекарственные средства проявляют одновременно противомикробный, противовоспалительный и ранозаживляющий эффект. Для ускорения выздоровления и регенерации повреждений кожи нередко требуется использовать сочетание препаратов для внутреннего и наружного применения. Такие медикаменты может порекомендовать только врач после обследования пациента.
Растворы для обработки
Обработка – важная часть комплексной терапии пролежней на ягодицах, копчике, пятках. При проведении процедуры необходимо использовать только стерильные инструменты и перевязочный материал. Если в доме нет специального устройства для обработки ножниц или лопаточек горячим сухим паром, то можно протирать их 90–96% этиловым спиртом. Приобретая в аптеке бинты или вату, следует выбирать стерильный материал. Некоторые антисептические и дезинфицирующие растворы необходимо использовать только в свежеприготовленном виде.
Как избежать появления пролежней, можно узнать, просмотрев это видео:
Какие средства для обработки пролежней обладают наибольшей эффективностью:
- раствор хлоргексидина биглюконата 0,05%. Препарат обладает только антибактериальной активностью, вирусы и патогенные грибки устойчивы к его воздействию. Средство используется для обработки кожи и инструментов;
- раствор фурацилина 0,02%. Препарат проявляет бактерицидную активность в отношении большинства микроорганизмов. Для приготовления раствора следует одну таблетку фурацилина развести в 100 мл кипящей воды, остудить и использовать средство для обработки пролежней;
- раствор йодопирона 1%. Темное пенообразующее средство подавляет рост и размножение бактерий, а также грибков. Препарат способен быстро купировать воспалительный процесс, снизить выраженность болевых ощущений.
Перекись водорода, раствор бриллиантового зеленого, калия перманганат можно использовать только в лечении пролежней на начальной стадии. Эти антисептические средства повреждают клеточные мембраны, что провоцирует распространение инфекционного процесса.
Промывать язвенные поверхности можно стерильным изотоническим раствором хлорида натрия. Этот препарат, как и все другие средства для обработки пролежней следует использовать в течение 1–2 дней, после чего нужно избавиться от остатков. Срок хранения указанный на коробке и в аннотации относится только к медикаментам с ненарушенной упаковкой. После распечатывания флакона это время существенно сокращается.

Лечить пролежни поможет Аргосульфан с ионами серебра
Мази, гели, кремы, бальзамы
Лечить пролежни на пятке, копчике или ягодицах помогут наружные средства с противовоспалительным действием. При выборе препарата врач оценивает степень тяжести кожной патологии. Как правило, пациентам рекомендовано использование таких лекарственных средств:
- Аргосульфан. В состав мази входит антибиотик широкого спектра действия сульфатизол и ионы серебра. Ингредиенты усиливают терапевтические свойства друг друга, а также снижают вероятность развития побочных эффектов. После курсового применения Аргосульфана происходит увлажнение тканей и их регенерация. Благодаря гидрофильной основе снижается выраженность болевого синдрома. Допускается сочетание мази с использованием лечебных повязок;
- Ируксол. Препарат применяется для очищения и грануляции пролежней, способен предотвращать проникновение инфекционных возбудителей и распространение воспаления благодаря наличию в составе Левомицетина. Действующее вещество Ируксола, протеолитический фермент Клостридиопептидаза, ускоряет процессы регенерации тканей. Это средство быстро и эффективно лечит даже гнойные раны, затрагивающие хрящи, сухожилия и кости;
- Левосин. Это комбинированный препарат широкого терапевтического спектра действия. В состав лекарственного средства входят антибиотик Левомицетин и противомикробное соединение Сульфадиметоксин. Такое сочетание позволяет уничтожать практически всех известных инфекционных возбудителей. Тримекаин оказывает выраженное обезболивающее действие, а Метилурацил способствует быстрому заживлению пролежней. Вспомогательный ингредиент Левосина пропиленгликоль обеспечивает доставку лекарственных компонентов в самые глубокие слои эпидермиса, одновременно повышая их терапевтическую эффективность;
- Метрогил гель. Основной ингредиент наружного препарата — противомикробное средство метронидазол, который препятствует росту и размножению патогенных микроорганизмов. Курсовое применение Метрогила позволяет быстро купировать распространение воспалительного процесса, способствует подсушиванию и заживлению тканей. Метронидазол входит в состав пенопластовых и гидрогелевых повязок, используемых для лечения влажных и сухих пролежней.
Если на открытые раны присоединилась бактериальная инфекция, то предпочтение отдается кремам и мазям с противомикробными и антибактериальными свойствами.

Листья каланхоэ используются в народной медицине для лечения пролежней
Рецепты народной медицины
Перед тем как лечить пролежни целебными травами, следует посоветоваться с лечащим врачом о целесообразности такой терапии. Несмотря на то что растительное сырье обладает противовоспалительными и противомикробными свойствами, их действия бывает недостаточно для заживлений глубоких и гнойных ран. Народные целители рекомендуют для профилактики и лечения пролежней сшить полотняные мешочки, куда нужно насыпать льняные семена. Такие подушечки подкладываются под части тела, на которых часто появляются повреждения, и мягко массируют кожу. Это позволяет нормализовать кровообращение и трофику тканей.
Лучше всего помогают облегчить состояние больного человека такие народные средства:
- в термос всыпать по 5 ст. ложек сухих трав череды, ромашки и ноготков, залить литром кипящей воды. Настаивать 3 часа, процедить, остудить и протирать кожу несколько раз в день;
- ошпарить листья каланхоэ, разрезать вдоль и приложить мякоть к пролежням. Закрепить повязкой и оставить на несколько часов;
- отжать сок из свежих листьев медуницы и смазывать повреждения на коже 2-3 раза в день;
- 10 г свежих цветков ноготков растереть до состояния густой кашицы и смешать со 100 г аптечного вазелина. Наносить на пролежни 1-2 раза в сутки;
- натереть картофель на мелкой терке и смешать с таким же количеством густого меда. Использовать в качестве профилактики образования пролежней, нанося на кожу ежедневно.
Травы, коренья и цветки могут спровоцировать аллергические реакции на коже и усугубить патологический процесс, поэтому перед использованием настоев и мазей необходимо убедиться в отсутствие у больного индивидуальной чувствительностью к ним. Лечение пролежней народными средствами довольно эффективно, но может быть применено только в качестве дополнения к основной терапии.
Лечение пролежней должно быть комплексным. Отзывы больных и людей, осуществляющих уход за ними, свидетельствуют о возможности исцеления даже самых тяжелых повреждений кожи.
«Я ухаживала за матерью после инсульта несколько месяцев. Положение осложнялось сахарным диабетом, поэтому даже специальный матрас не помог — пролежни появились недели через три. Мне помогла только мазь с ионами серебра — Аргосульфан. После обработки смазывала раны пару раз в день в течение недели, а после того как они затянулись, использовала средство и для профилактики».
«Ухаживали с женой за ее лежачим отцом. И круги подкладывали, и переворачивали несколько раз в день, но на копчике кожа покраснела, а потом появилась язва. Ежедневно промывали свежим раствором фурацилина и смазывали Левосином. Хоть мазь и дешевая, а помогла отлично. Пролежень затянулся через две–три недели».
Светлана, Камышин, Волгоградская область:
«Я выхаживала мужа после травмы позвоночника. Хоть он и молодой, а пролежни образовались очень быстро. Обрабатывала язвы перекисью водорода и раствором хлоргексидина. Затем тонким слоем накладывала Ируксол, чередовала с Аргосульфаном. Очень быстро все зажило, через две недели были заметны только покраснения».
Комментарии
Светлана — 17.10.2018 — 15:03
От пролежней есть еще одна эффективная мазь, в этой статье о не не упомянули, это мазь нафтадерм, моей бабушке ее врач назначал. Мы пролежни хлоргексидином обрабатывали, а потом этой мазью мазали, так 2 раза в день, и все быстро заживало. Ну и переворачивать больного нужно почаще, иначе ничего не поможет.
Александр — 03.01.2019 — 15:31
Самодельное устройство для поддержания сухой кожи больного с пролежнями
Всем привет. Пишу на этом тематическом ресурсе, авось кому-то мой хендмейд поможет.
Сейчас у отца последняя стадия липосаркомы в области таза и начала позвоночника. Исключительно лежачее положение. Уже месяц не разговаривает. Поворачиваться на левый-правый бок не может из-за сильных болей. Может лежать только на спине. Есть противпролежневый матрас, балонного типа (17-18 баллонов). Есть пролежень 8 на 3 см, развившийся от маленькой болячки после операционного шва и усугубившийся облучением (лучше бы не делали), в итоге думали он чешет болячку, я потом поняли, что это пролежень (хотя в то время он мог только сидеть, лежать было больно).
Встала проблема вот такого типа — мы не можем повернуться на бок и не может проветрить поясницу, где пролежень. В итоге после 2х месяцев образовалось больше красное сырое пятно (потеет и выделения из кожи, пока еще не болячки). Суть вопроса — надо как-то принудительно подать воздух в поясничную область для хотя бы минимального обдува пролежня и окружающего кожного покрова. Сильно покраснение, даже я бы сказал, бордовое состояние кожи на площади 15 на 25 см. Сбоку от него пролежень. Все это сырое, вытекает лимфа, крови нет. Последнее время появился преющий полугнилой запах.
Долго искал медицинские приспособления или устройства, как принудительно под лежачего больного загнать воздух для обдува спины, а ьточнее поясницы. После 2х дней изучения Интернета я ничего не нашел. Я готов был купить отдельный противопролеженевый матрас с обдувом, но сетка обдува только для верха спины, и нормальные матрасы стоят от 50 тыс и выше. Это для нас дорого.
Решение было таким — сделать надувную подушку с большим количеством мелких дырочек и подложить под влажную кожу. Подушка должна выдержить вес спины человека (80 кг). Были куплены:
1. Аквариумный компрессор для аэрации воды в больших аквариумах (300-600 литров), в частности, мне посоветовали модель Sera Air 275 R plus за 1700 р. Это не реклама, вы можете подобрать другой компрессор с аналогичными характеристиками (4 Вт, 275 л/ч, 2 выхода на 2 трубки).
2. Мочеприемник прикроватный на 1 л Vogt Medical (не реклама, мочеприемников много разных) 2 шт. по 36 р. Вообще думал в сторону контейнера для крови, потому что он выдерживает очень высокое внутреннее давление, на таких пакетах можно прыгать (170 кПа) и ему ничего не будет. Но! Они все малого объема, что для крови, что для плазмы, пришлось искать прочный пакет большого объема — и выбор пал на прикроватный мочеприемник.
3. Взял 5 метров трубки за 200 р. для соединения аквариумного компрессора и воздушного распылителя(распылитель покупат не надо, конечно) там же, в аквариумном магазине, где и купил компрессор. Диаметр трубки не помню, он вроде стандартный.
Собираем конструкцию:
1. Достаем мочеприемник из защитного пакета, закрываем нижний клапан, чтобы не уходил воздух, пока мы его надуваем ртом. Надуваем ртом и на площади 10 на 10 см с шагом в 5мм делаем много-много дырочек. В качесте «шила» для проколов я использовал маленькую булавку длиной 3 см. Булавку удобней держать в руке, чем иголку. Быстрыми движениями делаю проколы. Не надо делать очень много проколов, достаточно раз 4 пройтись по обозначенной площади. У нас цель — небольшое принудительное поступление воздуха в труднодоступное место под спиной, а не отморозить больному почки. Для проколов я использовал матовую сторону пакета мочеприемника, а сторону с градацией объема жидкости, повернул вниз.
2. Снизу мочеприемника есть слив в виде пластиковой втулки с закрывающимся колпачком, всю втулку мы аккуратно по краям вырезаем канцелярским ножом. Далее берем обычную изоленту и полосками по 8 см продольно наклеиваем с одной стороны на вырез (2 полоски с одной стороны) и с другой (тоже 2 полоски изоленты). Для верности, можно уголком заклеить нижнюю кромку.
3. Также 2мя полосками изоленты с каждой стороны заклеиваем место крепления первой (верхней) втулки с подходящией трубкой катетера. Это крайне необходимо сделать для придания прочности конструкции, т.к. пластиковая втулка жесткая, пакет мягкий, соединеие не надежное, его надо усилить. То есть внизу мы вырезали втулку — заклеили пакет, сверху — усилили пакет.
4. У компрессора 2 воздушных выхода. Отрезаем 2 трубки из 5-метрового мотка по 12 см. Срез делаем ровный канцелярским ножом. Сначала надеваем 2 трубки на тройник, что идет в комплекте с компрессором. Свободные концы трубок надеваем на 1й и 2й выходы компрессора, соотвественно. Сейчас наша цель — усилить воздушное давление, преобразуя 2 воздушных выхода в 1. На тройник надеваем трубку (2-3 метра) тут вы сами рассчитывайте, какой длины д.б. трубка, у нас, к примему, компрессор матараса и аквариумный компрессор стоят рядом с кроватью — мне хватило 2х метров, даже с учетом, что кровать можно откатить на 1 метр в сторону. Надеваем 2 метра аквариумной трубки на тройник.
5. С конца трубки катетера мочеприемника (90 см) срезаем колпачок, он же коннектор (я не знаю куда вставляется эта трубка ждя принятия мочи, просто срезаем конец трубки, нам нужна голая трубка). И соединяем аквариумную трубку (2 м) с концом трубки катетера. У меня трубка кататера с некоторой силой вошла в аквариумную трубку. Видимо внешний диаметр первой был равен внутреннему диматру второй. Это плюс. Мне осталось только усилить стык изолентой. Если концы трубок плохо накручиваются — размягчите конец трубки под струей горчей воды.
6. Проверяем систему — включаем компрессор — подушка из мочеприемника постепенно надудвается, и если мы не нее надавим — воздух начнет выходить — сильногго потока не будет, но руке станет прохладно. Это то что надо! Ложимся сами на кровать — подстилаем воздушную подушку под себя на то место, которое у больного преет или не засыхает. Полчаса лежим, регулируем воздушных поток ручок крутилкой на компрессоре, мы, к примеру, выставили на 3/4. Есть один минус — вибрация, воздух как бы бьет больного и может быть некоторый дискомфорт, но на 2-3 день больной привыкает и все ок.
7. Когда будете подстилать подушку под проблемную зону — накройте ее 2-3 слоями широкого бинат или марли, чтобы она не приклеилась к коже. Даже если у вас несколько слоев бинтов или тампонов на проблемной зоне — обдув даст хороший приток кислорода.
Схема простая:
компрессор — 2 параллельные трубки (12 см) — тройник — 1 трубка (2 м) — стык с катетером мочеприемника — пакет мочепримника
Лечение пролежней
Что такое пролежни?
Пролежни, как правило, возникают у тяжелобольных пациентов, длительное время прикованных к постели, или людей в инвалидном кресле.
Пролежни – повреждения кожи, подлежащих тканей, которые возникают из-за нарушения их питания, длительного давления на конкретную область тела. Пролежни часто возникают на участках кожи, расположенных над костными выступами: локти, колени, бедра, ягодицы, крестец.
У тех, кто использует инвалидное кресло, повреждения имеют следующую локализацию:
- • Ягодицы, крестец;
- • Лопатки, позвоночник;
- • Задняя часть ног, рук – места, которыми опираются на кресло.
У лежачих больных, повреждения могут быть на:
- • Затылке, висках;
- • Ушных раковинах;
- • Плечах, лопатках;
- • Бёдрах, пояснице, крестце;
- • Пятках, коленях, подколенной области.

Причины возникновения пролежней
Основная причина возникновения патологии кожи – сдавление тканей между костью, а также твёрдой поверхностью, которой касается тело человека. Например, мягкие ткани сдавливаются между костью – инвалидным креслом или костью – кроватью, что приводит к нарушению циркуляции крови в мелких сосудах. В результате – к клеткам сдавленной зоны перестают поступать кислород, питательные вещества. Участок ткани мертвеет, погибает.
Иными причинами пролежней становятся трение, скольжение. Трение об одежду, простыни возникает, если пациент меняет позу самостоятельно, либо его пересаживают, переворачивают члены семьи, медицинский работник.
Скольжению способствует высокий подъем кровати в области головы. Тогда пациент соскальзывает вниз. Также причина – попытка удержаться в полусидячем, сидячем положении без опоры.
Факторы, связанные с некорректным уходом за больным:
- • Неопрятная постель;
- • Несвоевременная смена нательного белья;
- • Твёрдая, неровная поверхность кровати;
- • Бёдрах, пояснице, крестце;
- • Пренебрежение гигиеническими процедурами.
Факторы, которые связаны с индивидуальными особенностями больного:
- • Истощение, тучность больного;
- • Пожилой возраст;
- • Заболевания сердечно-сосудистой системы;
- • Нарушения иннервации тела (например, инсульты);
- • Нарушения обменных процессов организма (водно-солевого обмена, ограничение в питье, сахарный диабет);
- • Несбалансированное питание, недостаток белковой пищи, нарушения белкового обмена;
- • Неконтролируемые процессы дефекации, мочеотделения.
Также к факторам, провоцирующим пролежни, относят лишний/недостаточный вес, курение, аллергическую реакцию на препараты по уходу за кожей, швы, складки, пуговицы на белье, травмы и заболевания головного, спинного мозга, потоотделение из-за повышенной температуры тела.
Степени и симптомы пролежней
Первые субъективные ощущения, которые может испытывать больной:
- • Покалывание на коже там, где вероятно может развиться пролежень. Это связано с застоем крови, лимфы, питающих нервные окончания;
- • Онемение (потеря чувствительности). Наступает на поражённом участке тела примерно через 3 часа.
Видимые признаки пролежня:
- • Застой периферической крови, лимфы. Вначале проявляется в форме венозной эритемы сине-красного цвета, не имеет чётких границ. Места локализации – участки костных, мышечных выступов, соприкасающиеся с ложем. Интенсивность окрашивания кожи постепенно нарастает;
- • Слущивание эпидермиса с предварительным образованием пузырьков с гноем или без них.
Это основные признаки начинающегося пролежня. Нужно срочно принимать меры, которые не допустят дальнейшего усугубления патологии.

Развитие пролежней проходит в 4 стадии, которые сопровождаются разными симптомами.
Стадия I – начальная. Её признаки следующие:
- • Кожа не повреждена;
- • Есть покраснения (светлая кожа). Кожа при надавливании не меняет цвет;
- • Цвет темной кожи зачастую не меняется. Кожа при надавливании не белеет. Иногда выглядит раздражённой, цианотичной или багровой;
- • Поражённый участок кожи может быть чувствительным, болезненным, быть мягче, прохладнее/теплее по сравнению с иными участками.
Стадия II – пролежень превращается в открытую рану. Признаки:
- • Эпидермис, часть дермы или повреждаются, или отсутствуют;
- • Пролежень – отёчная, красно-розовая рана (похож на язву);
- • Может иметь внешний вид неповреждённого или лопнувшего пузыря с жидкостью.
Стадия III – глубокая рана. Внешний вид:
- • Некроз, как правило, достигает не только кожи, но и жировой ткани;
- • Язва становится похожей кратер;
- • Дно раны может иметь омертвевшую желтоватую ткань;
- • Повреждение может распространяться между слоями ещё здоровой дермы.
Стадия IV – обширный некроз тканей. Внешний вид:
- • В ране могут выступать сухожилия, мышцы, кости;
- • Дно раны тёмное, твёрдая омертвевшая ткань;
- • Поражение распространено далеко за пределы очага.

Лечение пролежней с учётом стадий их развития
Лечение пролежней на первой (начальной) стадии включает, проведение мероприятий, препятствующих развитию дальнейшего поражения кожи:
- • Защита от давления на ткани, с применением специальных матрацев, поролоновых вкладышей, подушек;
- • Контроль состояния поражённых областей кожи, смена позы больного 1 раз в 2 часа;
- • Использование препаратов, которые стимулируют кровообращение, а также иммуностимуляторов;
- • Местная обработка тканей 3 раза в день. На воспалённые зоны наносятся мази, гидрогелевые покрытия.
Считается переходной. На этой стадии:
- • Производят обработку образовавшейся раны, изъязвления;
- • Ежедневно выполняются перевязки;
- • Используются средства, содержащие антибиотики, антибактериальные повязки;
- • После санации раны применяют повязки с мазью, способствующие регенерации дермы. Важно – не допустить возникновение гноя.
Поражённый участок кожи должен оставаться чистым. В этом случае произойдёт купирование процесса, наступит выздоровление.
Стадия III
Требует уже хирургического лечения, что позволит иссечь омертвевшие ткани. Используют средства комбинированной терапии – обезболивающие, противовоспалительные препараты, стимулирующие местный иммунитет, регенерацию тканей. Также применяют ферментные мази, способствующие очищению поверхности кожи. Требуется постоянный контроль врачей.
На этой стадии необходимо хирургическое вмешательство. Выполняется глубокая санация пролежня, очищение от гноя. После делают перевязки. Для глубокого очищения применяются анестезирующие средства, так как оно может вызвать кровотечение. После удаления некротической ткани, гноя, главная задача – уход, с учётом особенностей течения заболевания.
Больного укладывают на специальное сооружение, а не на постель. Это необходимо, чтобы исключить давление, трение поражённого участка. Если рана длительное время не затягивается, то отсутствующие участки можно реконструировать путём пластической операции, с применением кожи и тканей пациента.
Для того, чтобы ускорить регенерацию тканей применяют инновационные методики. Например, лазерное лечение, вакуум-терапия. Применение гидроактивных, гидрогелиевых повязок даёт качественный лечебный эффект.
Перевязочные средства для лечения пролежней
Для очищения и заживления ран применяют специальные лечебные повязки. Вид повязки зависит от стадии развития пролежня.
Различают четыре стадии:


На пролежни без признаков воспаления можно применять повязки ВоскоПран с мазью Метилурацилловой, ВоскоСорб, Парапран с Хлоргексидином, ПараПран с Лидокаином, ХитоПран, ГелеПран с Мирамистином, ГелеПран с Лидокаином . Повязки значительно сокращают сроки лечения пролежней, просты в применении и не требуют ежедневной замены.
При наличии признаков воспаления проводится антисептическая обработка, смена повязок проводится чаще, применяются антибактериальные повязки — ВоскоПран с мазью Левомеколь, ВоскоПран с мазью Повидон-йод, ВоскоПран с мазью Диоксидин .
При возникновении глубоких пролежней необходимо обратиться к врачу-хирургу. На этих стадиях необходимы качественная санация раны, удаление некротических тканей – хирургическим либо химическим путем, профилактика инфицирования раны и применение ранозаживляющих повязок:
Повязки ВоскоПран с мазью Повидон-йод, ВоскоПран с мазью Диоксидина — для очищения раны от гнойного содержимого;
Повязки ПараПран с Химотрипсином – для удаления остатков омертвевших тканей (некроза). Если некроз сухой, используйте в комбинации с гидрогелевым покрытием ГелеПран с мирамистином .

Повязки МедиСорб, ВоскоСорб, ГемоСорб – для абсорбции раневого экссудата.
Покрытие ГелеПран с мирамистином – для увлажнения раны, чтобы не допустить пересыхания кожных покровов и формирования новых участков некроза.
Только специалист определяет стадию развития пролежней!Имеются противопоказания. Проконсультируйтесь со специалистом!

Профилактика пролежней
Для устранения первых признаков пролежня необходимо:
- • Менять позы больного 1 раз в 2 часа. Если отсутствуют противопоказания, рекомендовано применять специальные подушки, которые изменят положения конечностей, тела относительно поверхности ложа и образуют зазоры между постелью и кожей;
- • Следить за изголовьем кровати больного. Оно должно быть вровень или ниже с ним;
- • Контролировать влажность кожи больного с помощью гигиенических средств – моющий крем, раствор, пенка, спрей, тёплые ванны (запрещено применять горячую воду). Эти процедуры следует делать минимум 2 раза в сутки. Если есть неконтролируемая дефекация, то удалять загрязнения необходимо максимально быстро;
- • Своевременно удалять излишнюю влагу с эпидермиса, кожных складок (остатки жидкой пищи, вода, моча, пот, раневой экссудат). Для этого применяют специальные адсорбирующие прокладки, салфетки, полотенца;
- • Регулярно перестилать постель. Менять постельное белье нужно не реже 1 раза в сутки;
- • Использовать противопролежневые матрасы ячеистого или баллонного типа. Они оснащены бесшумными компрессорами, что нужно для поддержания, смены жёсткости основания. Матрасы также имеют регулируемое и программируемое надувание разных участков.
- • Не проводить интенсивный массаж. Допускается исключительно лёгкое поглаживание области кожи с признаками пролежня. В процессе массажа не должно быть трения;
- • Применять для пациентов в инвалидных креслах специальные подушки, которые могут быть заполнены гелем, воздухом, пеной. Также важно следить за изменением положения тела в кресле.
Пролежни – патологии, возникновение которых лучше избежать. Но если этого сделать не удалось, то при возникновении поражённых очагов кожи развитие происходит очень быстро и характеризуется длительным лечением раны. Исходы пролежней достаточно опасны.
Образовавшиеся дефекты, а также последствия пролежней лечат исключительно в условиях стационара.
Пролежни — фото, причины и лечение

В статье обсуждаем пролежни. Рассказываем о причинах их появления, стадиях и профилактике. Вы узнаете какие препараты необходимо применять для лечения заболевания, как правильно обрабатывать пролежни.
Причины образования пролежней
Тяжелые заболевания, которые приковывают к постели, могут приводить к образованию гнойных и трофических язв, потому что:
- Происходит длительное или практически постоянное сдавливание определенных участков тела, что вызывает нарушение кровообращения, плохо отражается на состоянии сосудов.
- Тяжелобольные лежачие пациенты часто сталкиваются с общим снижением иммунитета, что отражается на способности тканей к регенерации, угнетение данной функции еще больше усугубляет положение.
- Длительное лежание в одной позе приводит к тому, что пролежни образовываются на разных частях тела. Они могут возникать на плечах, на боку, на поверхности таза, на бедрах и голени. Если человек лежит в позе на спине много времени в течение дня, то это может спровоцировать возникновение воспалительных образований даже на затылочной части головы, на ягодицах, в области пяток или крестца.
Если пролежни появились, необходимо быстро принимать меры. Безусловно, к этому вопросу существует традиционный медицинский подход, который основывается на проведении качественного ежедневного ухода за больным, обработку пораженных участков кожи лекарственными препаратами с заживляющими свойствами.
От традиционной медицины не отстает и народная, которая также предлагает множество рецептов, способных усилить действие медикаментов, что значительно облегчит состояние пациента.
Фото пролежней

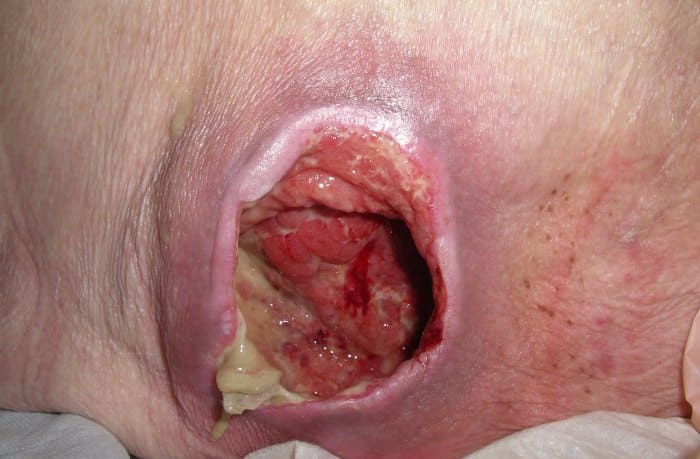

Лечение пролежней в зависимости от стадии
Процесс лечения гнойных и воспалительных образований, которые возникают из-за сдавливания, требует немедленного начала. Это необходимо для того, чтобы остановить процесс и не допустить дальнейшего развития поражения кожи.
Во-первых, под воспаленное место подкладывают специальный надувной круг, который поможет уменьшить давление на данный участок, будет способствовать заживлению.
Во-вторых, очень важно обеспечить постоянный или максимально возможный доступ к месту воспаления воздуха. Обязательно уделяют внимание сухости тех участков, которые являются очагами поражения.
Выбор вида терапии напрямую зависит от стадии процесса. Так называемые поверхностные гнойные раны, которые считают I и II стадией, вылечить намного легче, чем уже затянувшийся процесс.
Если воспаление находится в первой стадии, то на поверхности кожи в этой области может образоваться незначительная отечность, покраснение, в результате надавливания кожа белеет.
Чтобы ускорить заживление пораженный участок обрабатывают дезинфицирующими средствами, например камфорным спиртом. Затем используют облепиховое масло или экстракт софоры японской, которые помогут усилить регенерационные процессы.
Вторая стадия воспаления может сопровождаться некоторым количеством некротической ткани, поэтому внешне очень напоминает волдырь. Для обработки рекомендуют использовать антисептики, а затем использовать мази с высокими заживляющими свойствами (Левомеколь, Актовегин и др.). Хороший результат дают аппликации с такими препаратами как Мультиферм, а также гидроколлоидные или гидрогелевые повязки.
Чем лечить пролежни III и IV стадии расскажет хирург, который научит выполнять действия по проведению обработки раны и накладыванию повязки. Выполнение его рекомендаций в полном объеме – гарантия успеха и выздоровления больного. Чтобы избежать хирургического вмешательства, необходимо уделять внимание профилактике образования гнойного воспаления.
Глубокие раны III–IV стадии характеризуются интенсивным воспалительным процессом, который не только характеризуется наличием гноя, но и может затрагивать более глубокие ткани, а также сухожилия или даже кость. Для проведения качественной санации образовавшихся поражений рекомендуют обратиться в хирургию, где компетентный врач проведет очищение раны от скопившегося гноя, проведет профилактику инфицирования, использует ранозаживляющие средства с очень высокой интенсивностью.
Для глубоких ран используют повязки типа ПАМ-Т, Протеокс-ТМ, которые меняют не чаще одного раза в течение 1-2 дней. Если из раны выделяется большое количество гноя, то используют повязки губчатого типа. Если к гнойному воспалению уже присоединилась вторичная инфекция, то процесс лечения дополняют применением геля Пурилон, который обладает абсорбирующими свойствами.
Видео: Как обрабатывать пролежни
Профилактика
Дорогостоящая, болезненная и длительная терапия может не потребоваться, если уделять должное внимание профилактике образования гнойных ран. Она включает обязательное изменение положения тела больного не реже одного раза за два часа.
Места наибольшего давления должны подвергаться легкому массажу, однако, следует помнить, что интенсивные массирующие движения покрасневшей кожи использовать нельзя.
Комфорт и безопасность лежачего больного обеспечит противопролежневый матрас и регулирующаяся кровать, постельное белье из натуральных материалов с гладкой текстурой. Не повредит использование средств, которые справляются с опрелостями.
Помните, перед использованием любых средств и медикаментов необходимо проконсультироваться со специалистом.
