Грибок в мазке при беременности
Молочница и грибковые инфекции влагалища при беременности

Молочница при беременности – это грибковая инфекция, которая является одним из наиболее распространенных типов вагинальной инфекции, выявляемых у беременных женщин. Другое название этой инфекции – монилиальный вагинит или вагинальный кандидоз. Возбудителями заболевания являются микроскопические грибы семейства Candida, чаще всего – Candida Albicans.
У каждой женщины с самого рождения в желудочно-кишечном тракте и во влагалище присутствует небольшое количество дрожжей. Сами по себе они не представляют никакой опасности, пока не начинают очень быстро расти, подавляя полезные микроорганизмы, заселяющие влагалищную флору. Высокий уровень эстрогена во время беременности вызывает во влагалище усиленное производство гликогена (полисахарид, обеспечивающий питание бактериальной среды влагалища), что создает хорошие условия для роста в нем дрожжей.
Кроме того, даже не будучи беременной, вы рискуете заработать себе дрожжевую инфекцию при длительном или частом лечении антибиотиками. Антибиотики не разбираются, где хорошие бактерии, а где плохие, и уничтожают все подряд. Поэтому вместе с патогенной флорой уничтожается и полезная микрофлора влагалища, что провоцирует развитие молочницы.
Симптомы молочницы и других грибковых инфекций
Если у вас развивается грибковая инфекция, то ее симптомы могут просто свести вас с ума! Хотя, бывает и такое, что симптомы появляются и почти сразу исчезают, даже без лечения, но такое крайне редко и означает, что инфекция в организме уже очень давно, а это был рецидив. Симптомы молочницы при беременности могут включать в себя:
- сильный зуд, болезненность, раздражение, покраснение и отечность влагалища и половых губ;
- вагинальные выделения белого, кремового или желтоватого цвета, с кисломолочным запахом (отсюда и название), а также с примесью хлопьев, напоминающих творог;
- болезненные ощущения или дискомфорт при занятии сексом;
- сильное жжение во время мочеиспускания, когда моча попадает на раздраженные половые органы.
Влияние грибковых инфекций на беременность
Грибковая (дрожжевая) инфекция, в том числе и кандидоз (молочница), не проникают к ребенку во время его внутриутробного развития, поэтому они не влияют на беременность и на плод.
Но если у вас будет инфекция, когда начнутся роды, есть высокая вероятность передачи заболевания к новорожденному ребенку, когда он будет проходить по вашим инфицированным родовым путям. Если ребенок заразится, то у него может развиться молочница во рту (стоматит) и во влагалище (у девочек).
Молочница в ротовой полости проявляется в виде белых пятен на нёбе и на внутренней стороне щек, а иногда и на языке. Это заболевание не является серьезным и легко лечится. Кстати, дети могут получить молочницу ротовой полости, даже если у вас молочницы не было.
Диагностика и лечение молочницы у беременных женщин
Если у вас возникли подозрения на молочницу при беременности, обратитесь с этим к своему врачу. Он возьмет у вас мазок отделяемого из влагалища и проверить наличие в нем грибков, чтобы подтвердить диагноз и исключить другие заболевания, которые могут иметь похожие на молочницу симптомы.
Несмотря на то, что противогрибковые лекарства можно купить в аптеке, не занимайтесь самостоятельным диагностированием и тем более лечением, не посетив врача. Ваши симптомы могут быть вызваны другим заболеванием, например, одной из венерических болезней, передающимися половым путем. Согласно исследованиям, большинство женщин, самостоятельно лечивших у себя предполагаемую молочницу, упустили реальную причину заболевания. Как результат – отсутствие правильного лечения и запущенная форма инфекции, излечение которой занимает длительное время.
Если анализ подтвердит у вас молочницу, то ваш врач назначит вам противогрибковый препарат в виде вагинального крем или суппозиториев, безопасных для беременных, то есть лечение будет местным. Учтите, что пероральные противогрибковые препараты для лечения вагинальных инфекций беременным женщинам принимать не следует!
Для большинства дрожжевых инфекций наиболее эффективными оказываются крема и суппозитории с клотримазолом (раньше назначался нистатин, но он в отношении молочницы малоэффективен). Вам нужно будет вставлять во влагалище суппозитории (или вводить крем) семь дней подряд, лучше всего перед сном, чтобы лекарство не вытекало. Может пройти несколько дней, прежде чем вы почувствуете некоторое облегчение симптомов заболевания. Обязательно пройдите полный курс назначенного лечения, чтобы полностью устранить инфекцию!
Профилактика заражения молочницей и грибковыми инфекциями
Гораздо менее вероятно, что у вас разовьется грибковая инфекция, если область ваших половых органов будет сухой (грибки и дрожжи процветают во влажной, теплой среде) и если будет нормальный баланс вашей вагинальной флоры. А для этого достаточно выполнять такие советы:
- Носите дышащее хлопковое белье и избегайте колготок и узких брюк, особенно синтетических;
- Если вы почувствовали, что вспотели или у вас промокли трусики, обязательно смените нижнее белье. То же самое касается мокрого купальника – обязательно переоденьте его, как только выйдете из воды!
- Не пользуйтесь пеной для ванны, душистым туалетным мылом и стиральными порошками (особенно кондиционерами для смягчения белья!) и женскими дезодорантами для интимных мест. Эти средства могут вызвать раздражение половых органов и стать одной из причин размножения грибков во влагалище.
- Не спринцуйтесь и не вымывайтесь, нежно очищайте область половых органов теплой водой с интимным мылом;
- После дефекации всегда очищайте область анального кольца движениями спереди назад!
В качестве еще одной меры профилактики молочницы при беременности является употребление в пищу йогуртов, содержащих живые лактобактерии (Lactobacillus) или ацидофилин. Теоретически, если эти кисломолочные продукты помогают заселить полезной микрофлорой кишечник, то же самое касается и микрофлоры влагалища. Кроме того, такие продукты – отличный источник кальция и белка, столь необходимых будущей маме!
Молочница при беременности

Врачи гинекологи под молочницей понимают строго определенное заболевание, вызванное известным возбудителем — грибком рода Кандида. Но выделения, зуд и жжение вызываются не только грибками. Такие же симптомы воспаления влагалища (кольпита) возможны при гонорее, трихомониазе, бактериальном вагинозе (гарднереллезе), генитальном герпесе, хламидиозе, микоплазмозе, уреаплазмозе и др. инфекциях. Поэтому когда беспокоят описанные жалобы, нужно идти к врачу на обследование и выяснять возбудителя, а не заниматься самолечением, т.к. препарат выбора зависит от точного диагноза.
Кандидоз во время беременности, как и любая другая инфекция, представляет собой потенциальную опасность. Он осложняет протекание самой беременности и повышает риск инфицирования плода и новорожденного. Поэтому несмотря на относительно высокую частоту встречаемости у беременных, «молочница» не является нормальным, обычным, закономерным и безобидным спутником этого состояния, как считают некоторые женщины по рассказам мам и подруг. Ее надо диагностировать и лечить.
Первое исследование, которое необходимо провести при наличии жалоб на выделения, это бактериоскопия — рассматривание окрашенного мазка на флору под микроскопом.
Нормальная микрофлора влагалища:
Палочки Дедерляйна (молочные бактерии). Они должны определяться в мазке вместе с эпителиальными клетками (поверхностный слущивающийся слой стенок влагалища) и небольшим количеством лейкоцитов (до 20 в поле зрения микроскопа).
Лейкоциты — защитные клетки, борющиеся с возбудителями инфекции. Их количество повышается при воспалительных заболеваниях, они являются признаком наличия инфекции.
При обнаружении в мазке спор или мицелия (тела) грибков ставится диагноз кандидоз — истинная молочница. Однако эти грибки и в норме могут жить во влагалище здоровой женщины, и иногда появляться в мазке в виде единичных спор, не требуя лечения.
Лечения требует ситуация, когда появляются жалобы: выделения белого цвета, чаще творожистые, комочками, с кисловатым запахом; зуд, усиливающийся после полового акта, водных процедур, ночью.
Эти жалобы возникают периодически, вне беременности провоцируются нарушением диеты, голоданием, переохлаждением, стрессом, болезнью, определенным периодом менструального цикла, приемом гормональных препаратов (противозачаточные таблетки).
Во время беременности, как правило, кандидозный кольпит обостряется. Это связано с повышенным уровнем женских половых гормонов, который приводит к изменению микрофлоры влагалища и созданию благоприятных условий для размножения грибков.
Иногда симптомы проходят самостоятельно или на фоне самолечения (различные свечи), но через некоторое время возобновляются.
При наличии характерных жалоб, соответствующем виде выделений и отсутствии грибков в мазке используют более чувствительные методы диагностики — бактериологический и ПЦР.
Бактериологический (культуральный) метод — посев на специальную питательную среду — среду Сабуро. При этом отдельные клетки грибов попадают в благоприятные условия, и даже будучи в небольшом количестве, недостаточном для диагностики в мазке, размножаются, образуя колонии, — и т.о. подтверждают свое присутствие и жизнеспособность в материале.
Метод полимеразной цепной реакции (ПЦР) основан на обнаружении в исследуемом материале единичных молекул ДНК возбудителей. Это самый чувствительный метод диагностики инфекций, полезен для поиска возбудителей, не видимых в обычном мазке и плохо растущих на питательных средах. Для диагностики кандидоза использовать метод ПЦР — неоправданная роскошь (метод дорогой и трудоемкий), тем более что он достаточно часто дает ложноположительные результаты (положительный результат при реальном отсутствии возбудителя). Именно поэтому главный критерий необходимости лечения — это специфические жалобы, подтвержденные результатами бакериоскопии и/или посева.
Кандидоз не относится к числу классических заболеваний, передающихся половым путем, это внутреннее состояние, причиной которого является снижение иммунитета. Поэтому при длительно текущем, рецидивирующем, плохо поддающемся лечению кандидозе необходимо искать патологию в организме, которая может вызывать иммунодефицит, проявляющийся, в частности, кандидозом. Сама беременность из-за изменения гормонального фона и некоторых особенностей работы иммунной системы является фактором, поддерживающим благосостояние грибков, однако всегда нужно иметь в виду, вовремя диагностировать и устранять более серьезные изменения, опасные в том числе и для самой беременности.
Причины стойкого кандидоза:
1. Наличие хронической инфекции половой системы или любой другой системы организма. Иммунная система истощается в борьбе с хроническим воспалением, и это проявляется в том числе и кандидозом.
2. Хронические заболевания, например, почек, печени, по той же причине.
3. Гормональные нарушения: сниженная функция щитовидной железы, сахарный диабет, ожирение.
4. Прием гормональных препаратов: преднизолона, дексаметазона, метипреда (для лечения иммунных нарушений, гиперандрогении).
5. Генитальный герпес.
6. Прием антибиотиков, вызывающих иммунодефицит и дисбактериоз кишечника. Резервуар кандидоза в организме — кишечник, оттуда грибки попадают в другие места обитания.
7. Неправильное питание, в частности, избыток сладкого, тоже может приводить к развитию дисбактериоза и размножению грибков.
8. Хронические заболевания кишечника — колит, дисбактериоз.
9. Неправильное применение эубиотиков: после (или вместо) лечения нарушений влагалищной флоры, например, бактериального вагиноза, часто назначаются препараты, содержащие молочные бактерии (лактобактерин, ацилакт). Эти бактерии в норме должны жить во влагалище, поддерживая в нем кислую среду, и при их достаточном количестве не могут поселиться щелочелюбивые бактерии, вызывающие бактериальный вагиноз. Но грибки прекрасно сосуществуют с молочными бактериями в кислой среде и размножаются в этих условиях. Поэтому назначать эубиотики возможно только при подтвержденном (мазком, а лучше посевом) отсутствии грибков.
Таким образом, кандидоз — это маркер неблагополучия в организме, и кроме специфического лечения противогрибковыми препаратами он требует полноценного обследования и устранения первопричины иммунодефицита.
Возникая как внутреннее состояние, кандидоз может передаваться половым путем. Поэтому лечение проходят одновременно оба партнера и во время лечения используется презерватив.
Препараты для лечения кандидоза делятся на системные и местные. Системные — это таблетки, принимаемые внутрь, действующие в первую очередь в кишечнике, а потом всасывающиеся в кровь и проникающие во все органы и ткани организма. Вне беременности такой прием препаратов является основным и предпочтительным по сравнению с местным (свечи, кремы), поскольку основной очаг грибков находится в кишечнике, и именно там нужно их уничтожать в первую очередь. Кроме того, даже во влагалище грибки живут в толще стенок, а местные препараты действуют только на поверхности, уменьшая проявления молочницы, но не убивая полностью ее возбудителя — в отличие от системных, действующих через кровь на все клетки. Однако во время беременности прием системных препаратов ограничен из-за их токсичности и побочных действий. Во время беременности возможен лишь прием малоэффективного нистатина и пимафуцина. Пимафуцин — противогрибковый препарат выбора во время беременности и кормления. Он обладает достаточной эффективностью и нетоксичен даже в высоких дозах. Остальные системные препараты (флюконазол (дифлюкан), леворин, низорал и пр) — при беременности противопоказаны.
Местное лечение — это свечи, влагалищные таблетки и кремы. Оно сочетается с системным, а во время беременности является предпочтительным. Сами препараты те же — свечи с нистатином и свечи/крем пимафуцин. Широко распространенный для лечения кандидоза вне беременности клотримазол (канестен) противопоказан к применению в первом триместре и нежелателен далее. Точный выбор противогрибкового препарата лучше обсудить с врачом, но следует помнить, что препараты подавляющие рост грибков не спасают от зуда и раздражения в области влагалища, поэтому акушеры-гинекологи всегда назначают одновременно Эпиген интим. Этот препарат содержит растительные компоненты и показан при беременности. Применяют Эпиген интим спрей 3-4 раза в день, в течении 7-10 дней, чтобы снять воспаление слизистой влагалища, восстановить интимную микрофлору, ослабленную противогрибковыми препаратами и тем самым, предотвратить рецидивы кандидоза.
Кроме специфических противогрибковых препаратов для лечения кандидоза часто применяют антисептические и противовоспалительные средства, ставшие уже «народными». К ним относятся раствор тетрабората натрия в глицерине (бура в глицерине) и обычная зеленка. Эти растворы механически удаляют мицелий грибов со стенок влагалища, приостанавливают их рост, оказывают противовоспалительное действие, устраняют жалобы. Они не имеют побочных действий и являются методом выбора при лечении кандидоза в первом триместре беременности, когда противопоказан прием практически любых медикаментов. С помощью марлевого тампона, обработанного одним из этих растворов, протирают стенки влагалища на ночь.
Часто назначаемый вне беременности препарат «Бетадин» представляющий собой соединение йода, противопоказан во время беременности, поскольку может нарушать формирование и деятельность щитовидной железы плода.
И все-таки грибки живут в кишечнике и во влагалище у всех, и беременность является предрасполагающим фактором для их размножения всегда, однако не у всех беременных развивается кандидоз. Т.е. кандидоз в любом случае признак иммунодефицита, и если он не вылечивается легко и окончательно — признак серьезной хронической патологии в организме. Поэтому в схему его лечения включают общеукрепляющие и иммуномодулирующие препараты. Обязательно назначение поливитаминов, поскольку гиповитаминоз — очень частая причина иммунодефицита и благоприятный фон для развития побочных эффектов лекарственных препаратов. Из иммуномодуляторов при беременности возможно применение ректальных свечей с вифероном.
Из т.н. пробиотиков — препаратов, содержащих «нормальные» бактерии, которые в норме должны жить в организме, возможен только прием препаратов бифидобактерий. Лактобактерии при кандидозе не угнетены, дополнительный прием их не нужен, более того — в их присутствии грибки размножаются еще активнее.
Все препараты должен назначать лечащий врач, исходя из индивидуальных особенностей женщины, склонности к аллергии, состояния печени и почек, особенностей течения беременности, сопутствующих патологий и др. Самолечение неблагоприятно всегда, а при беременности может быть просто опасным.
При лечении мужа, которое является обязательным даже при отсутствии половой жизни во время беременности, можно использовать все эффективные препараты, включая флюконазол, низорал и пр.
1. Молочница — это не просто слово, означающее выделения и зуд. Это конкретное заболевание, вызываемое грибками, — кандидозный кольпит.
2. Выделения и зуд (кольпит) могут быть вызваны не только молочницей, но и целым рядом других инфекций. Поэтому ставить себе самостоятельно диагноз и заниматься самолечением нельзя, нужно идти к врачу и определять конкретного возбудителя.
3. Кольпит, в том числе кандидозный, не является безобидным состоянием вообще, а во время беременности представляет собой реальную опасность для вынашивания и здоровья ребенка. Поэтому к появлению соответствующих жалоб нужно относиться серьезно и не затягивать поход к врачу.
4. При обнаружении кандидоза помимо назначения противогрибковых препаратов нужно обследовать организм, найти первопричину иммунодефицита, принять меры к повышению иммунитета (витамины, иммуномодуляторы).
5. Лечение должны пройти одновременно оба партнера, т.к. это заболевание передается половым путем, даже если первоначально возникает как признак иммунодефицита. Яснее: если у Вас кандидоз, это не значит, что Вас кто-то заразил, но это значит, что Вы можете заразить другого. Во время лечения, до получения результатов необходимо предохраняться презервативом.
6. Эффективность лечения определяют через 7-10 дней с помощью повторного мазка или бактериологического (культурального) исследования.
Лекарства — показания и противопоказания к применению при беременности и кормлении грудью,
Инфекции во время беременности,
Прививки — вакцинация детей, национальный календарь, вакцинация и беременность, осложнения, мифы, где сделать, какие выбрать, нормативные документы и тд и тп
и другие разделы сайта

Дата написания текста 10.06.2002
Дата создания страницы 10.09.2003
Дата последнего обновления 12.11.2013
Грибок в мазке при беременности
Беременность – это прекрасное состояние ожидания малыша, однако эта радость может омрачиться некоторыми заболеваниями, одним из которых является молочница.
К сожалению, молочница в период беременности встречается достаточно часто. Заболевание вызывается дрожжеподобными грибами рода Кандида. Данная патология также известна в гинекологии, как кандидоз.
Симптомы молочницы при беременности
Чаще всего кандидоз влагалища во время беременности проявляется зудом наружных половых органов и появлением обильных густых выделений из влагалища. Выделения напоминают творог по внешнему виду и имеют характерный кислый запах. Однако женщина должна знать, что такие клинические симптомы могут свидетельствовать и о других гинекологических заболеваниях, имеющих схожую картину с кандидозом. Чтобы правильно поставить диагноз женщина должна регулярно посещать своего участкового врача и немедленно сообщать ему о любых не характерных выделениях. Ведь во время беременности женщина несет ответственность не только за себя, но и за жизнь и здоровье своего будущего ребенка!
Кандидоз может проявить себя во время беременности
Опасность заболевания для малыша
Хоть гинекологи и уверены, что молочница не приносит вреда растущему ребенку в утробе, однако лечить ее все же стоит. Одним из симптомов молочницы является зуд наружных половых органов, возникающий в результате раздражения слизистых оболочек и кожи гениталий. Порой зуд бывает настолько выраженный и нестерпимый, что будущая мама становится нервной и раздражительно, а также часто жалуется на бессонницу. Нервные стрессы и раздражительность приводят к повышению уровня адреналина в крови матери и спазма крупных кровеносных сосудов. Такая цепочка факторов приводит к тому, что плод в утробе испытывает дефицит кислорода и питательных веществ из-за стресса женщина, а изначальной причиной этого является молочница.
Причины появления кандидоза при беременности
Дрожжеподобные кандидозные грибы живут в каждом организме. При воздействии определенных факторов окружающей и внутренней среды грибы начинают активно размножаться. В процессе их бурной жизнедеятельности меняется уровень кислотности слизистых оболочек, что способствует появлению симптомов заболевания, именуемого молочницей.
К предрасполагающим факторам активного размножения дрожжеподобных грибов в период беременности относятся:
- Ношение белья из не натуральных синтетических материалов – вследствие невозможности кожи «дышать» на слизистых оболочках гениталий начинают активно размножаться бактерии, что является отличной питательной средой для дрожжеподобного грибка. Для сохранения женского здоровья лучше носить нижнее и нательное белье из натуральных материалов, например, хлопка. Особенно важно заботиться о своем здоровье в период беременности, так как на женщине лежит ответственность за благополучие растущего плода.
- Грубые сексуальные контакты – слишком интенсивные влагалищные проникновения способны не только привести к травматизации слизистой оболочки влагалища, но и способствовать развитию угрожающего аборта или преждевременных родов. Травмы слизистых оболочек половых органов являются входными воротами для проникновения патогенной флоры, в том числе и для активного размножения кандидозных грибов.
- Слабость иммунной функции – беременность, несомненно, является большой нагрузкой на организм женщины, и при малейшем снижении его защитных сил иммунная система больше не может сопротивляться атаке бактерий. Кроме этого в период беременности у женщин часто обостряются все хронические заболевания, что тоже способствует активному размножению грибка, вызывающего молочницу.
- Бесконтрольный прием некоторых лекарственных препаратов – иногда возникновению молочницы способствует прием женщиной антибиотиков или гормональных препаратов. Да, иногда беременная женщина вынуждена принимать лекарства во время вынашивания ребенка, но нужно помнить, что ни в коем случае нельзя самостоятельно подбирать себе препараты или менять количество приемов и дозу, указанную врачом.
- Авитаминоз – недостаток витаминов и микроэлементов в организме беременной женщины провоцирует снижение иммунитета и восприимчивость к различным гинекологическим инфекциям, в том числе и к молочнице.
- Рацион питания – очень часто причиной развития кандидоза при беременности является злоупотребление будущей мамой сладостей, шоколада и свежей сдобной выпечки. Такие продукты богаты сахаром и дрожжами, что является отличной питательной средой для кандидозного гриба и вызывает их усиленный рост.
- Гормональные всплески – вследствие изменения микрофлоры влагалища из-за усиленной выработки женских половых гормонов активизируется рост патогенной флоры.
- Заражение во время полового контакта – гинекологи заявляют, что молочницей можно спокойно заразиться при сексуальном контакте. Если ваш супруг является носителем кандидозного грибка, то весьма вероятно, что во время полового контакта произошло инфицирование. Определить носительство мужчиной грибка можно только при помощи специальных медицинских исследований, так как клинически молочница у мужчин никак не проявляется.
Методы диагностики молочницы
Если беременная женщина жалуется гинекологу на появление творожистых выделений из влагалища и сильного зуда наружных гениталий, то гинеколог направляет будущую маму пройти бактериоскопическое исследование. Данная процедура характеризуется изучением влагалищной микрофлоры под микроскопом (для этого берут мазок из влагалища беременной женщины).
Молочница во время беременности. Альтернативные методы лечения
 Вы, наверное, знаете, что молочница во время беременности – довольно обычное дело. В этой статье я подробно расскажу о данной проблеме, а также о том, какое лечение молочницы при беременности будет наиболее эффективным.
Вы, наверное, знаете, что молочница во время беременности – довольно обычное дело. В этой статье я подробно расскажу о данной проблеме, а также о том, какое лечение молочницы при беременности будет наиболее эффективным.
Симптомы молочницы во время беременности
Во время беременности молочница, или кандидоз влагалища, как по-другому называется эта болезнь, приносит, порой, настоящие страдания для женщины, хотя некоторые беременные узнают о том, что что-то не в порядке лишь по результатам анализов.
Симптомами молочницы являются белые или беловато-желтые, однородные или творожистые выделения, имеющие специфический кисловатый или “рыбный” запах, а также зуд и жжение во влагалище. Появиться такие выделения могут на ранних сроках беременности или позже, во втором или даже в третьем триместре. Именно из-за характера выделений это заболевание обычно называют молочницей.
Почему молочница во время беременности такое частое явление?
Причиной появления молочницы во время беременности является быстрое размножение грибков Кандида на слизистой влагалища. Вообще-то эти грибки в небольшом количестве могут находиться на слизистой влагалища любой здоровой женщины. А значит, они являются элементами нашей здоровой микробиоты (термин микрофлора ошибочен, поскольку флора в переводе на русский язык обозначает растение).
Однако, во время беременности грибки начинают прорастать из спор и быстро размножаться. Происходит это потому, что во время беременности в результате гормональных перестроек (в организме женщины растёт количество прогестерона) меняется кислотность влагалища, снижается иммунная активность организма. А для грибков такие условия самые лучшие. В итоге, большое количество грибков вызывает воспалительный процесс, сопровождающийся зудом, жжением и выделениями.
Усиливаются эти неприятные ощущения в вечернее и ночное время суток, во время интимной близости, вскоре после гигиенических процедур. Беда, если перед наступлением беременности женщина проходила курс антибиотикотерапии, поскольку антибиотики, подавляя рост остальных бактерий, никак не действуют на грибки. В результате – быстрый рост грибков, обусловленный не только тем, что во влагалище среда стала более кислой, но и тем, что у грибков не остаётся конкурентов.
Понятно, что ещё хуже, если антибиотики приходится применять уже во время беременности. Считайте, что в этом случае молочница при беременности вам практически обеспечена.
Лечение молочницы при беременности
- Первое, что нужно сделать – это убедиться, что у вас действительно молочница, ведь выделения и зуд во влагалище во время беременности являются симптомами не только кандидоза, но и других инфекций мочеполовой системы. Случается и так, что симптомов нет вовсе, а о заболевании беременная узнаёт на приёме у врача. Лечить ли бессимптомное течение молочницы при беременности – решать вам (редко хочется лечить то, что не болит). Однако, непосредственно перед родами я бы все же посоветовала провести курс лечения.
- Второе – обратите внимание, нет ли у вас симптомов дисбактериоза кишечника. Очень часто нарушения состава микробиоты наблюдаются одновременно и в кишечнике, и во влагалище. Если это так, то очень советую параллельно с лечением молочницы пропить длительный курс (не менее месяца) Линекса или Хилак Форте.
- Третье, о чём нужно позаботиться, – это о своём питании. Грибки обожают сладенькое, так что необходимо исключить все кондитерские изделия, сладкую выпечку (можно оставить домашнюю выпечку с добавлением большого количества фруктов), конфеты, печенье. Кроме того, я советую исключить из рациона кефир, заквашенный кефирным грибком, он также может поддерживать рост патогенного грибка. Поэтому при выборе кисломолочных продуктов отдавайте предпочтение тем из них, которые приготовлены с использованием бифидобактерий и ацидофильной палочки.
- Четвёртое, если вы выберете медикаментозный способ лечения молочницы, помните, что большинство противогрибковых препаратов при беременности противопоказаны. Как правило, в это время врачи отдают предпочтение использованию местных способов лечения (свечей, крема), а не общих, поскольку не нужно забывать, что все препараты, в большом количестве попадающие в кровь будущей мамы, в итоге оказываются и в организме ребёнка. В любом случае, нужное лекарство, его дозу и длительность применения должен назначать только ваш врач.
- Пятое, если Вы предпочитаете народные или нестандартные методы лечения, могу предложить несколько на выбор. Эти способы проверены мною в течение многих лет работы с беременными. По своему опыту, я знаю, что они являются намного более эффективными, чем медикаментозные при лечении молочницы во время беременности.
Лечение молочницы при беременности гомеопатическими лекарствами
Лечение молочницы при беременности холодом
Этот метод лечения молочницы может показаться совсем уж диким, и всё же, он крайне эффективен. Дело в том, что грибы очень любят тепло, в то время как низкие температуры их убивают. Все знают, что зимой грибы в лесу не растут! Так и в человеческом организме они живут и размножаются только потому, что им нравится температура нашего тела. Итак, если вы не побоитесь ввести себе во влагалище кусочек льда, то вам подойдёт данный способ лечения молочницы при беременности.
Для приготовления льда вам понадобятся три чистых пластиковых контейнера овальной формы (если ничего подходящего под рукой нет, то можно использовать те, в которых находятся маленькие игрушки внутри шоколадных яиц Киндер-сюрпризов). Лёд, замороженный в специальных контейнерах или мешочках для пищевого льда, имеет острые края и поэтому не годится. Вам нужно наполнить эти контейнеры, погрузив их под воду. Это может быть обычная чистая или кипячёная вода, а можно воспользоваться раствором Малавита (1:30 с водой). Данный препарат обладает противогрибковой активностью.
Проводить процедуру нужно лёжа на спине, согнув и немного раздвинув ноги. Под себя подложите одноразовую непромокаемую пелёнку, чтобы не намочить кровать. Для того, чтобы легче было достать лёд из контейнеров, а также для того чтобы при необходимости (если Вам данный размер льда покажется слишком большим для введения во влагалище) уменьшить размеры ледяного яйца, приготовьте рядом с собой ёмкость с горячей водой.
Итак, расслабьтесь и аккуратно введите лёд во влагалище как можно глубже, полежите 5 минут, а затем займите положение на корточках возле кровати и “вытужите” из себя растаявший за это время лёд (т. е. ледяную воду). Передохните 5-10 минут, повторите введение льда. Сделайте то же самое в третий раз. Продолжительность курса 5-7 дней.
Столь кратковременное воздействие холода не нанесет никакого вреда органам малого таза, однако, если у вас есть хронический цистит, я советую выбрать другой метод лечения молочницы.
Лечение молочницы при беременности мёдом.
Да-да! Мёд является самым мощным натуропатическим противогрибковым лекарством и прекрасно подходит для лечения молочницы при беременности. Только это должен быть действительно натуральный, нефальсифицированный мёд. А такой в наше время купить становится всё труднее. Однако если у Вас есть знакомый пасечник или о ком-то из продавцов есть хорошие отзывы, покупайте мёд и смело используйте.
Мёд вводится во влагалище на тампоне, при этом можно сделать тампон самой из ваты и бинта, а можно использовать гигиенический самого маленького размера. После введения тампона лучше лежать, чтобы мёд распределился по влагалищу, а не вытек наружу. Через два часа тампон нужно вытащить. Продолжительность курса 7-10 дней.
Лечение молочницы при беременности маслом чайного дерева
Одним из самых активных противогрибковых средств является эфирное масло чайного дерева. Оно тоже хорошо подходит для лечения молочницы при беременности. При покупке важно обращать внимание на качество продукта. Отдавайте предпочтение фирменным маслам, например, австрийской фирмы Stix. В качестве основы можно взять любое растительное масло (персиковое, миндальное, из виноградных косточек, оливковое и обычное подсолнечное). В 20 мл основы накапайте 3-5 капель масла чайного дерева. Во влагалище масло вводите на тампоне или просто обмакните свой чистый палец в масло и смажьте им стенки влагалища.
Из немедикаментозных средств лечения молочницы при беременности также можно назвать местное применение пищевой соды и буры в глицерине. Буру в глицерине можно купить в аптеке, она называется тетраборат натрия.
В заключение, хочу сказать, что перечисленные мною немедикаментозные методы эффективны не только в лечении молочницы во время беременности. Таким же образом можно лечить любой кандидоз мочеполовой сферы женщины. А мёд хорошо помогает при лечении молочницы во рту у младенцев (натуральный мед вопреки расхожему мнению не вызывает аллергии).
Молочница(кандидоз) у женщин при беременности — как лечить и диагностировать
Порой с наступлением беременности, многие женщины сталкиваются с таким неприятным заболеванием, как молочница или вагинальный кандидоз, и возникает вопрос — не опасно ли это для будущего малыша? Как лечить это состояние во время беременности?
Так как кандидоз во время беременности несет опасность для плода и новорожденного, как и любая другая инфекция его необходимо диагностировать и при подтверждении — лечить.

Итак, молочница – воспалительное поражение слизистой грибами рода Candida. Она относятся к дрожжевым грибам, живущим в норме в том числе на слизистых ротовой полости и кишечника. При хорошем иммунитете Candida вреда и дискомфорта организму не причиняет. И только в случае иммунодефицита (которым сопровождается беременность) грибок начинает размножаться почкованием и из спор переходить в активный и агрессивный полноценный гриб. И не всегда наличие молочницы может проявляться симптомами, иногда женщина узнает о том, что у нее кандидоз только по результатам мазков.
Причины появления молочницы во время беременности
В организме женщины поддерживается баланс среды благодаря условно – патогенной микрофлоре. Почему ее так назвали? Да потому, что она при благоприятных условиях является «хорошей» и занимает определенное количество места в среде, не давая тем самым, размножаться плохим бактериям. И как только количество грибков или других условно – патогенных «жителей» уменьшается, – свято место — пусто не бывает — начинает размножаться патогенная микрофлора вызывая неприятные ощущения.
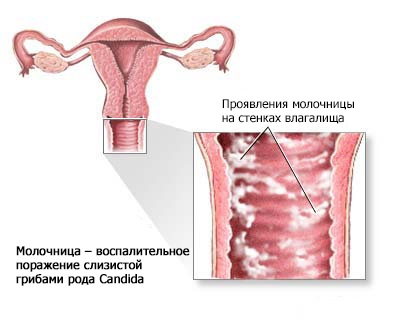 Как только снижается иммунитет, а это случается при беременности, для того что бы организм будущей мамы не признал ребеночка как чужеродное тело и не запустился процесс отторжения (угрозы прерывания), начинается не контролируемый процесс размножения условно – патогенной микрофлоры, тем самым причиняя страдания женщине.
Как только снижается иммунитет, а это случается при беременности, для того что бы организм будущей мамы не признал ребеночка как чужеродное тело и не запустился процесс отторжения (угрозы прерывания), начинается не контролируемый процесс размножения условно – патогенной микрофлоры, тем самым причиняя страдания женщине.
С другой же стороны гормональные изменение в организме беременной женщины (увеличение количества прогестерона необходимого для сохранения ее), изменяя кислотность в кислую сторону, опять же способствуя размножению грибов. Такое состояние может возникнуть после приема кортикостероидов, антибиотиков, которые убивают патогенную флору организма, и опять же ее нишу заполняет размножающаяся условно – патогенная микрофлора. То же самое происходит с микрофлорой кишечника. Вот почему так важен баланс!
При заболеваниях кишечника и нарушении его микрофлоры происходит так же нарушение вагинальной флоры. Таким образом, условно — патогенная микрофлора должна быть в организме в определенном количестве (и формировать нормальную флору – биоценоз): если ее мало – происходит заселение на ее место патогенных бактерий, вызывая неприятный ощущения, и если больше нормы – она так же вызывает жалобы, как в нашем случае Candida.
К неблагоприятным факторам способствующим появлению молочницы у беременных относят: неподходящие средства интимной гигиены ( с щелочной средой), несоблюдение личной гигиены, а также ее чрезмерность (происходит вымывание нормальной микрофлоры), ношение синтетического нижнего белья и стрингов, использование неподходящих ежедневных ароматических прокладок и дезодорированной туалетной бумаги, купание в открытых водоемах и бассейнах, посещение сауны, избыточное употребление углеводов (сахаров и глюкозы).
Симптомы молочницы при беременности
- Обычно белые творожистые выделения с кислым запахом (отсюда и народное название – молочница). При сочетании молочницы с другими возбудителями характер выделений может иметь вид бело-желтых, зеленоватых, сероватых, пенистых с рыбным или другим неприятным запахом. Обычно выделения усиливаются в ночное время (увеличивается температура местная и влажность) и после полового акта.
- Гиперемия (покраснение) слизистой наружных ПО, отечность их и воспаление.
- Зуд, жжение.
- Диспареуния (боль при половом акте).
- Дизурия (боль при мочеиспускании) и кандидозный цистит (воспаление мочевого пузыря).
- Генерализация кандидоза.
- Кандидозное поражения плода и новорожденного. Гингивит новорожденных (поражение молочницей слизистой десен), стоматит (поражение слизистой рта и неба), глоссит (поражение языка). Картина кандидоза выглядит в виде белого налета, покрывающего слизистые оболочки ротовой полости, легко снимающегося, под которым просматривается воспаленная слизистая. Ребенок при этом беспокоен, плохо спит и сосет грудь. Другие проявления могут быть в виде кандидозного коньюктивита (поражение слизистой глаз) или кандидозной пневмонии новорожденного.
Диагностика молочницы
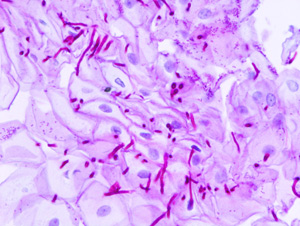 Обычно диагностика трудностей не вызывает. Женщина предъявляет вышеописанные жалобы. Врач проводит осмотр в зеркалах и уже на данном этапе может заподозрить кандидоз. С целью постановки диагноза берутся мазки на флору и в них при подтверждении — обнаруживаются споры дрожжеподобных грибов или их мицелий (тело гриба).
Обычно диагностика трудностей не вызывает. Женщина предъявляет вышеописанные жалобы. Врач проводит осмотр в зеркалах и уже на данном этапе может заподозрить кандидоз. С целью постановки диагноза берутся мазки на флору и в них при подтверждении — обнаруживаются споры дрожжеподобных грибов или их мицелий (тело гриба).
При обнаружении самого грибка (мицелия) лечение обязательно, а при выявлении спор и отсутствии жалоб – лечение не требуется. Для уточнения рода гриба необходимо проводить типирование с помощью бакпосева на специальную среду, где вырастают колонии грибов определенного типа (в свойственной им благоприятной специальной среде). После чего — изучается какой вырос на питательной среде тип гриба, и к какому противогрибковому (антимикотическому) препарату он восприимчив.
Это качественная диагностика. Существует также количественная оценка, при которой определяется количество колоний грибов в мазке, так как если их будет мало, то антимикотические препараты для лечения не нужны, а необходимо выяснять причину жалоб женщины на обильные выделения, в дальнейшем, обследуя ее на другие возбудители, вызвавшие воспаление. И в данном случае Candida будет как условно – патогенная нормальная микрофлора.
Часто под маской молочницы скрываются другие инфекции передающиеся половым путем, поэтому при подозрении на нее необходимо проведение и других обследований на венерические инфекции (бак посевы, ПЦР (полимеразная цепная реакция), ИФА ( иммуноферментный анализ)).
Рекомендовано так же обследование на сахар крови, так как жалобы на зуд могут быть при гестационном сахарном диабете беременных.
Желательно провести исследование на дисбиоз кишечника и выполнить копрограмму.
Можно сделать вывод, что наличие кандидоза у беременной женщины, это в первую очередь сигнал к комплексному обследованию организма и устранения первопричины заболевания.
Лечение молочницы при беременности
 На первый взгляд, казалось бы, безобидное заболевание очень коварно, поэтому не стоит откладывать с лечением кандидоза у беременных и необходимо срочно обратится к врачу. Так как мы выяснили, какие страшные последствия для малыша молочница может вызвать.
На первый взгляд, казалось бы, безобидное заболевание очень коварно, поэтому не стоит откладывать с лечением кандидоза у беременных и необходимо срочно обратится к врачу. Так как мы выяснили, какие страшные последствия для малыша молочница может вызвать.
Для лечения молочницы используют местную антимикотическую (противогрибковую) терапию в виде свечей, вагинальных таблеток и растворов, не обладающих эмбриотоксическим действием. В составе этих препаратов следующие группы активных веществ:
- Миконазол (Гинезол, Клион – Д) – разрешен во втором и третьем триместрах беременности.
- Клотримазол – противопоказан в первом триместре беременности.
- Натамицин (Пимафуцин – свечи, крем) – применим во всех триместрах беременности.
- Хлоргексидин биглюконат (гексикон) – хоть и разрешен в использовании во время беременности, на практике были случаи, когда беременная женщина после приема этих свечей жаловалась на розовые выделения, что может маскироваться под клинику угрозы прерывания беременности и вызвать трудности при постановке диагноза.
Не рекомендовано использование растворов соды для спринцевания, так как это временное облегчение состояния – ощелачивание флоры, но не решение проблемы.
В первом триместре можно использовать местно — тетраборат натрия в глицерине, этот раствор с помощью марлевого спонжа смывает с поверхности вульвы мицелий гриба, тем самым уменьшая проявления зуда и снимая местное воспаление, таким образом приостанавливается рост грибка.
В случае тяжелого кандидозного процесса возможно использование системного противогрибкового препарата с содержанием натамицина (Пимафуцина), принимаемого в виде таблеток и всасываемого из кишечника в кровь, действуя, таким образом, на все пораженные системы. В отличие от местных препаратов (свечей, таблеток), которые действуют по месту их применения.
После лечения для восстановления биоценоза кишечника пробиотики – Линекс, Хилак – Форте, кроме лактобактерий, так как они не угнетены при молочнице, и их присутствие способствует еще большему размножению кандидоза.
Во время лечения обязательное использование барьерных методов контрацепции (презерватива) и при появлении жалоб у партнера, его обязательное обследование и лечение.
Не стоит забывать о правильном питании. Обязательно исключается сладкая выпечка, конфеты, торты, печенье. Необходимо употребление кисломолочных продуктов богатых бифидобактериями и ацидофильными палочками.
Борьба с иммунодефицитом во время беременности представляет собой прием поливитаминов, фруктов и овощей. Через 7 – 10 дней от начала лечения проводят повторное контрольное исследование мазков.
Профилактика молочницы во время беременности
- При наличии хронического кандидозного кольпита до беременности, необходимо планировать беременность на фоне его ремиссии.
- После приема курса антибиотиков стоит отложить планирование беременности минимум на три месяца.
- Соблюдение личной гигиены с использованием интим – гелей (лактацид – фемина) со сбалансированной pH средой и избегание частых туалетов наружных ПО.
- Ношение натурального нижнего белья и отказ от стрингов.
- Сбалансированное питание с исключением сладостей и выпечки. Прием кисломолочной продукции с ацидофильными и бифидум-бактериями, предупреждающие запоры и дисбактериоз.
- Укрепление иммунитета витаминами для беременных, прогулки на свежем воздухе, полноценный отдых.
С первыми признаками заболевания немедленное обращение к врачу и недопустимость самолечения. И самое главное помните, что своевременное выявление молочницы при беременности и ее лечение – залог здоровья будущего малыша! Будьте здоровы!
