Сухая пиодермия лечение
Способ лечения различных форм пиодермии методом радиочастотной электропунктуры



Владельцы патента RU 2383365:
Изобретение относится к медицине, а именно к хирургии и дерматологии, и может быть использовано для лечения различных форм пиодермий. Проводят лечение пиодермии, заключающееся в применении электрического тока. При этом используют импульсно-периодический режим подачи тока радиочастотного диапазона, длительность импульсов упомянутого тока находится в диапазоне 200±50 мкс, а частота следования импульсов упомянутого тока находится в диапазоне 1000±100 Гц, вводят электрод в виде иглы диаметром 0,3-0,5 мм в кожу биообъекта под углом 90±5° на глубину 3-12 мм. При очаговых формах пиодермии введение упомянутого электрода в кожу биообъекта осуществляют по периметру очага с шагом 3-5 мм. При распространенных формах пиодермии введение упомянутого электрода в кожу осуществляют по кожным линиям биообъекта с шагом 8±2 мм между соседними проколами и между рядами. Частота проведения курса лечения составляет один раз в семь дней. При очаговых формах пиодермии курс лечения составляет от 1 до 3 раз, а при распространенных и хронических формах пиодермии курс лечения составляет от 6 до 9 раз. Способ безболезнен, бескровен, позволяет уменьшить сроки лечения, увеличить эффективность проводимого лечения. 5 з.п. ф-лы, 5 ил, 1 табл.
Изобретение относится к области медицины, а именно к хирургии и дерматологии, и может быть использовано для лечения различных форм пиодермий. Предлагаемый способ позволяет вылечить наиболее трудно поддающиеся лечению хронические формы пиодермии, являющиеся до настоящего времени актуальной проблемой современной медицины. Более 40% взрослого населения является носителями Staphylococcur aurcur, распространению хронических воспалительных процессов способствует изменение патогенности микрофлоры, рост числа эндокринных заболеваний и, как следствие, снижение иммунной защиты организма, что способствует трансформации заболевания в хронические формы.
Известны способы лечения пиодермий, вызываемых гноеродными микроорганизмами, заключающиеся в хирургическом (вскрытие и дренирование воспалительного очага) (Глухенький Б.Т., Делекторский В.В., Федоровская Р.Ф. Гнойничковые болезни кожи, Киев, 1983, [Л1]), а также терапевтическом (антибиотикотерапия и иммунокоррекция) (Шапиро А.В. Антибиотики и их применение при гнойно-воспалительных заболеваниях, № 1, 1999, [Л2]) воздействиях на патологические ткани и патологическую микрофлору. Однако хирургические методы лечения болезненны, травматичны, требуют длительной реабилитации и приводят к формированию грубоволокнистой рубцовой ткани, замещающей функционально активную паренхиматозную ткань органа, что может привести к его функциональной неполноценности. Терапевтические методы лечения обеспечивают, как правило, купирование лишь острого воспаления, переводя подострое воспаление в хроническое. Лечение затягивается на длительный промежуток времени и требуется использование более радикальных методов лечения, например повторного хирургического вмешательства.
Известен способ лечения пиодермии путем воздействия на патологические очаги постоянным током, который используют в комплексной терапии всех кожных заболеваний, при которых показано назначение гальванизации и лекарственного электрофореза (SU 1057041 A, A61N 1/20, 30.11.1983, [Л3]).
Также известен способ лечения пиодермии, принимаемый за прототип (Marc R.Avram, Sandy Tsao, et.all. Color Atlas of Cosmetic Dermatology, Mc Grow Hill Medical, New York, 2006, p.295, [Л4]), заключающийся во вскрытии патологического очага методом электродиссекции. Недостатками прототипа являются широкая зона термической деструкции окружающих тканей в месте рассечения, термически коагулированные ткани расширяют зону повреждения, длительный период реабилитации, формирование грубоволокнистой соединительной ткани, замещающей паренхиматозную ткань органа.
Задачей настоящего изобретения является обеспечение способа лечения различных форм пиодермий, исключающего указанные выше недостатки.
Технический результат настоящего изобретения заключается в уменьшении инвазивности, уменьшении сроков лечения, увеличении излечиваемости острых и хронических форм заболевания, безболезненности, бескровности, а также восстановлении и сохранении паренхиматозной ткани поврежденных органов.
В настоящее время пиодермии классифицируют (согласно Л2) следующим образом:
Поверхностная пиодермия
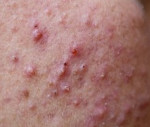
Поверхностная пиодермия – группа контагиозных дерматозов преимущественно коккового генеза, поражающих эпидермис и верхние слои дермы. Клинически проявляется полиморфными высыпаниями пустул, узелков, булл, фликтен. Форма первичного элемента зависит от разновидности поверхностной пиодермии. Пузыри быстро вскрываются, образуют эрозии, покрываются корками и регрессируют без следа. Диагностируют поверхностную пиодермию на основании клинических проявлений, дерматоскопии, посева отделяемого булл на среды, анализа крови на сахар, иммунограммы. В лечении применяют антибиотики, иммуномодуляторы, витамины. Наружно используют анилиновые краски и антисептики.
Поверхностная пиодермия
Поверхностная пиодермия – часто встречающееся в дерматологии гнойное поражение поверхностных слоёв кожного покрова бактериального происхождения. На её долю приходится не менее четверти всех заболеваний кожи и более половины всех пиодермий. Поверхностная пиодермия возникает на фоне несоблюдения правил личной гигиены и проживания в антисанитарных условиях. Пиодермический процесс является профессиональным для работников сфер производства и сельского хозяйства, чья трудовая деятельность связана с антисанитарными условиями. Дети болеют поверхностной пиодермией чаще взрослых, уровень заболеваемости достигает 30-60% от общего количества детских дерматозов. Пути инфицирования – воздушно-капельный и контактный.
Вероятность развития заболевания зависит от количества и состава флоры, а также от уровня резистентности организма. Основными возбудителями поверхностной пиодермии являются представители кокковой флоры, каждый из которых имеет свои особенности. Стрептококки вызывают патологический процесс, эндемичный для регионов с тропическим и субтропическим климатом. Пик сезонной активности микробов приходится на летние месяцы, поэтому в июне-августе отмечается рост заболеваемости поверхностной пиодермией. Особенностью данной инфекции является манифестность клинических проявлений и неспособность к латентному носительству. Стафилококки, напротив, неэндемичны, возможно латентное носительство, что требует превентивного лечения всех контактировавших с больным поверхностной пиодермией. Актуальность определяется распространённостью и контагиозностью патологии.
Причины поверхностной пиодермии
Возбудителями патологии являются кокки, широко распространенные в окружающей среде и обладающие высокой инвазивной активностью, что позволяет им преодолевать барьерные свойства кожи, фиксироваться в поверхностных слоях эпидермиса и дермы, а затем размножаться. Провоцируют поверхностную пиодермию экзогенные и эндогенные факторы. К первым относятся травмы, перепады температур, воздействие химических веществ. Ко вторым – переутомление, интоксикации, очаги перифокальной инфекции, гиповитаминоз, соматические заболевания. Вероятность возникновения поверхностной пиодермии повышается при нарушении правил личной гигиены, наличии антисанитарных условий труда и быта.
Развитие воспалительного процесса на коже зависит от количества патогенной флоры, реактивности и резистентности организма. Кокковая флора, повреждая клетки кожи, стимулирует выработку биологически активных веществ, активирует Т-лимфоциты с развитием воспаления. Преобладание экссудации способствует образованию заполненных жидкостью полостей в эпидермисе, то есть, появлению булл на коже. Пролиферация приводит к появлению узелков. Воспаление сопровождается выделением гистамина, возникает зуд, появляются расчёсы, присоединяется вторичная пиококковая флора, развивается поверхностная пиодермия.
Классификация и симптомы поверхностной пиодермии
В настоящее время дерматологи подразделяют поверхностные пиодермии по этиологическому признаку на стрептококковые, стафилококковые и смешанные, по остроте процесса – на острые и хронические. Клинически все разновидности поверхностной пиодермии объединяет первичный элемент – фликтена разных размеров и локализации.
Острые стрептококковые поверхностные пиодермии включают:
- Стрептококковую опрелость (интертриго), характеризующуюся мацерацией и отёчностью кожных складок. На этом фоне появляются фликтены, которые быстро вскрываются с образованием эрозий, имеющих тенденцию к слиянию. Из-за постоянного трения сливной очаг неправильной формы по периферии окружён оборкой эпидермиса – остатками покрышки фликтен. Процесс сопровождается зудом, жжением, экскориациями и присоединением вторичной инфекции.
- Стрептококковое импетиго – контагиозный дерматоз, который проявляется мелкой буллёзной сыпью на фоне гиперемии. Сыпь локализуется на лице, конечностях и туловище. Буллы эрозируются, покрываются корками, не оставляющими после себя следа. Высокая контагиозность дерматоза требует изоляции пациента до полного клинического выздоровления.
- Стрептококковую заеду – пустулы в углу рта, не опасные для здоровья пациента, но причиняющие болевые ощущения. Обычно страдают заедами (хейлитом) дети или пациенты с эндокринными нарушениями.
- Стрептококковую сухую стрептодермию, характеризующуюся возникновением шелушащихся пустул с тенденцией к слиянию и образованию очагов с фестончатыми краями до 10 см в диаметре. Чаще болеют дети. Локализуется патология в носогубных складках, за ушами, на щеках.
- Стрептококковый панариций – пустулёзное воспаление на ладонной поверхности пальцев с отёком, гиперемией и болезненностью.
В числе острых стафилококковых поверхностных пиодермий различают:
- Остиофолликулит – воспаление волосяного фолликула или сальной железы с формированием пустул, из которых при надавливании выделяется гной.
- Поверхностный фолликулит– пустулёзное воспаление волосяного мешочка, разрешается без следов.
- Буллёзное импетиго у детей – самую опасную разновидность поверхностной пиодермии с гнойно-геморрагическими буллами, эрозиями и многослойными корками. Поражаются ногти, обостряются соматические заболевания, существенно нарушается общее самочувствие пациентов.
- Пемфигоид новорожденных – характеризуется появлением фликтен вокруг пупка и в складках кожи. В процесс могут вовлекаться слизистые.
- Эксфолиативный (листовидный) дерматит новорожденных Риттера – напоминает пузырчатку новорожденных, высыпания в виде булл локализуются вокруг рта, пупка и ануса, на половых органах. Заболевание имеет три степени тяжести, сопровождается нарушением общего состояния, способно трансформироваться в эритродермию. Чем старше ребёнок, тем мягче протекает дерматит.
Смешанные поверхностные пиодермии представлены остро текущим вульгарным импетиго – заразным кожным заболеванием с образованием фликтен вокруг естественных отверстий и вовлечением в процесс придатков кожи.
Хронические формы поверхностной пиодермии включают:
- Хроническую диффузную стрептодермию с рецидивирующими высыпаниями пустул на нижних конечностях, разрешающихся с образованием эрозий, корок. Высыпания сопровождаются неинтенсивным зудом.
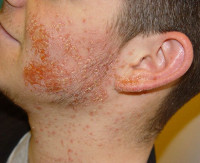
- Стафилококковый вульгарный сикоз с формированием фолликулитов в области усов и бороды, обладает рецидивирующим течением.
- Смешанную хроническую атипичную абсцедирующую пиодермию с возникновением фликтен любой локализации на фоне иммунодефицита и инверсными конглобатными угрями – разновидностью абсцедирующей рецидивирующей пиодермии с образованием фликтен в области подмышек, гениталий и ягодиц после перенесённой угревой болезни.
Диагностика и лечение поверхностной пиодермии
Клинический диагноз ставится на основании анамнеза и типичной симптоматики с использованием дерматоскопии и посевов содержимого фликтен на питательные среды с целью определения вида возбудителя и его чувствительности к антибиотикам. С учётом фоновой патологии берут кровь на сахар, при тяжёлом течении поверхностной пиодермии исследуют основные характеристики иммунной системы с помощью иммунограммы. Дифференцируют поверхностную пиодермию с угревидным сифилидом, розовыми угрями, медикаментозной токсикодермией, эозинофильным фолликулитом ВИЧ-инфицированных, гидраденитом, плоским лишаем, дерматомикозами, буллёзным эпидермолизом, экземой, кандидозом, бромодермой.
Лечение направлено на санацию очага поражения с целью предупреждения распространения поверхностной пиодермии. При локализованных формах осуществляется местная терапия. Фликтены вскрывают, дезинфицируют, назначают антисептические растворы, анилиновые краски, пасты с антибиотиками, кератопластические подсушивающие пластыри. При резистентности к наружной терапии применяют витамины и антибиотики перорально. В тяжёлых случаях показаны гормоны, иммуномодуляторы, цитостатики, аутогемотерапия. При стафилококковой поверхностной пиодермии используют противостафилококковый иммуноглобулин, плазму, анатоксин, бактериофаг. Кроме того, при поверхностной пиодермии эффективны УФО, УВЧ, электрофорез с медикаментами, гелий-неоновый лазер. Фурункулы лечат хирургически.
Профилактика поверхностной пиодермии заключается в соблюдении правил личной гигиены и санитарных норм, санации очагов хронической инфекции. Запрещено мыть очаг поражения, выдавливать фликтены, накладывать компрессы. Необходима обработка поражённого участка по периметру спиртовыми растворами. Прогноз при соблюдении гигиенических норм, своевременной диагностике и лечении благоприятный, исходом становится полное выздоровление.
Стрептодермия у детей: лечение в домашних условиях
Стрептодермия – это заболевание кожных покровов человека воспалительной этиологии, вызванное бактериями стрептококка. В зависимости от локализации и глубины проникновения патогенной микрофлоры в слои кожи выделяют различные виды и разновидности стрептодермии.
Наиболее подвержены болезни дети: стрептодермия у детей возникают чаще, чем у взрослых, из-за формирующегося кожного иммунитета, повышенному количеству мелких кожных повреждений и невозможности соблюдения всех гигиенических правил, предотвращающих начало стрептодермии. Чем лечить стрептодермию у детей, зависит от возраста ребенка и особенностей клинической картины заболевания.
Стрептококк: микроорганизм, вызывающий стрептодермию
Стрептококки – условно-патогенные бактерии, присутствующие на коже каждого человека. Их выявляют при анализах кишечной микрофлоры, соскобов со слизистых поверхностей, пробах с внутренней поверхности дыхательных путей. Размеры микроорганизмов настолько малы, что их можно разглядеть только на фотографиях стрептококков, созданных с многократным увеличением через микроскопы. Однако распространенность бактерий и статистические данные позволяю утверждать, что каждый человек знаком со стрептококковой инфекцией, а некоторые люди могут являться постоянными скрытыми носителями, распространяющими патогенные организмы.
Стрептококки относятся к бактериям, хорошо выживающим вне человеческого организма: период жизнеспособности длится месяцами, и заражение возможно при контакте с предметами быта. При дезинфекции данные микроорганизмы погибают в течение 7-15 минут в зависимости от концентрации раствора, при температуре в 60°С обезвреживание начинается через 15 минут, при температурах кипячения и выше – моментально.
Стрептококки – практически универсальные микроорганизмы, способные вызывать не только стрептодермии разного вида, но и ответственные за развитие скарлатины, стрептококковых ангин, тонзиллитов, фарингитов, воспалений легких бактериальной этиологии, бронхитов, менингита, миокардита, гломерулонефрита, рожистого воспаления кожи, лимфаденита, способствуют развитию абсцессов и т. д.
Нередко при стрептодермии и абсцессах лечение осложняется присоединением дополнительного микроорганизма – стафилококка, также присутствующего на коже и в организме человека.
Травмы кожных покровов как фактор развития стрептодермии
В норме стрептококки живут на поверхности кожных покровов, не причиняя вреда человеку. Местный кожный иммунитет позволяет сохранять баланс между полезной и условно-патогенной микрофлорой, не позволяя микроорганизмам разрушать слои эпителия. Однако для начала стремительного размножения и воспалительного процесса им достаточно внедриться в слои кожи через царапину, трещину, порез, расчес места укуса насекомого. При этом травма эпителия может быть микроскопической и незаметной глазу. Такое явление, как стрептодермия в носу – одно из частых проявлений болезни стрептодермии у детей, склонных к изучению носовых ходов пальцами. Стрептококки, населяющие кожу или слизистую, активизируются в малейших царапинах слизистых покровов, оставляемых детским ногтями.
«Входными воротами» для инфекции могут быть также повреждения кожного покрова, не связанные с механической травмой: проявления аллергической реакции, атопического дерматита, крапивницы, кожной сыпи при заболевании ветрянкой и т. д.
Как начинается стрептодермия
Возбудитель стрептодермии может присутствовать повсюду, и вероятность развития заболевания в значительной степени зависит от иммунитета ребенка и количества патогенных организмов, существующих на его коже или попадающих на нее при контакте.
Источники стрептококковых бактерий:
- кожа самого ребенка, носителя стрептококков;
- бытовые предметы: посуда, мебель, игрушки, постельное белье, полотенца и т. п.;
- другой ребенок или взрослый, здоровый носитель бактерий;
- больной с заболеваниями, вызванными стрептококками: стрептодермией, ангинами, бронхитами, пневмониями стрептококковой этиологии, а также скарлатиной. В этом случае развитие стрептодермии более вероятно, так как контакт происходит с агрессивными, размножившимися в благоприятных условиях бактериями, требующими меньше времени для активизации.
Стрептодермия в детских учреждениях может протекать по типу эпидемической вспышки, когда больной ребенок является очагом инфекции и распространяет возбудителей. Скрытый период инкубации при данном заболевании составляет от 2 до 10 суток.
Как происходит передача инфекции при стрептодермии и иных заболеваниях, вызванных стрептококками? Передаваться инфекция может следующими способами:
- контактный путь: при касании, контакте кожа к коже больного или носителя и здорового человека, при совместных играх детей, поцелуях взрослых и т. п.;
- контактно-бытовое распространение стрептококковой инфекции происходит при использовании одних и тех же предметов обихода: посуды, игрушек, книг, полотенец и т. д.;
- наиболее редким считается воздушно-капельный способ передачи инфекции, когда стрептококк перемещается от больного человека или носителя во время кашля, чихания на участок поврежденной кожи.
Причины рецидивов и осложнений при лечении стрептодермии
В некоторых случаях стрептодермии у детей протекают длительно. Лечить стрептодермию, протекающую с рецидивами, сложно. Такое встречается при отсутствии терапии, а также в случаях, когда организм больного не может самостоятельно противостоять возбудителю из-за следующих причин:
- наличие у ребенка заболеваний, повреждающих кожные покровы: аллергических, атопических дерматитов, педикулеза, чесотки или склонности к расчесыванию мест укусов, ранок, сковыривания корочек и т. п.;
- при общем снижении иммунитета на фоне хронических или частых заболеваний, анемии, гельминтозов, воспалительных процессов в полости рта при щелевидной стрептодермии («заеде»), при недоношенности, недостаточном питаии и иных факторах, тормозящих развитие иммунной системы или снижающих ее защитные функции;
- стрептодермия в носовых ходах, в ушных раковинах трудно поддается излечению при наличии отита, ринита, сопровождающихся выделениями, раздражающими слизистые и кожу и способствующими росту бактерий;
- при неблагоприятных условиях жизни: низкой гигиене, а также воздействии низких или высоких температур, способствующих повреждению эпидермиса, солнечных ожогов, постоянного или длительного контакта поврежденной поверхности с жидкостями, водой (при купании, редкой смене подгузника и т. д.);
- присоединение вторичной инфекции, стафилококка, вызывает стрептостафилодермию, вульгарное импетиго, требующее комплексной терапии, направленной против двух возбудителей.
Cтрептодермия у детей: формы и симптомы
В зависимости от формы заболевания стрептодермия у детей может доставлять временный дискомфорт или протекать с выраженной симптоматикой. В тяжелых формах наблюдается следующая клиническая картина стрептодермии:
- у ребенка повышается температура тела до фебрильных показателей;
- наблюдаются симптомы общей интоксикации организма: головные, мышечные, суставные боли, тошнота, рвота, вялость, снижение аппетита;
- локальные лимфоузлы увеличиваются, могут быть болезненными при пальпации;
- в анализах крови выявляется характерная картина воспалительного процесса.
Заболевание в норме при соответствующей терапии протекает от 3 дней до двух недель, заканчиваясь выздоровлением. Симптомы стрептодермии, период острой стадии зависит от формы стрептодермии, локализации воспаления, его глубины и тяжести, а также от индивидуальных особенностей организма к сопротивлению инфекции.
В зависимости от места развития воспалительного процесса, глубины проникновения возбудителя в кожу и выраженности заболевания выделяют несколько форм стрептодермии. Все они относятся к стрептодермиям, но имеют различные названия.
Стрептококковое импетиго
Среди всех форм стрептодермий эта – самая распространенная. К ней относят стрептодермию, развивающуюся в носовых ходах, а также небольшие локальные поражения кожи, располагающиеся на лицевой части головы, кистях рук, стопах и иных открытых участках кожи ребенка.
Такая форма стрептодермии – это поверхностное поражение кожи, при котором первоначальному развитию заболевания противостоит механизм местного иммунитета, ограничивающий воспалительный процесс. Она протекает в соответствии со следующими стадиями заболевания:
- на внешне спокойном участке кожи образуется фликтена – плотный пузырек с прозрачным или мутноватым содержимым диаметром до 3 мм, вокруг возникает покраснение;
- на следующей стадии пузырек-фликтена самопроизвольно вскрывается или опадает, на месте поражения образуется корка светло-желтого цвета (подсыхающие или мокнущие «болячки» на лице);
- корка отделяется, оставляя пятна темно-розового или розовато-синюшного цвета, которые впоследствии исчезают.
Каждое отдельное место воспаления от возникновения до излечения существует в течение 5-7 суток. Если терапию начать на первом этапе появления пузырька, в большинстве случаев инфекция поражает кожные покровы единично. Однако если не обращать внимания на проявление стрептодермии, возбудитель распространяется по телу во время касаний, купания, вытирания полотенцем или сна, что вызывает множественные поражения. Такая болезнь может длиться от месяца и долее, вызывая снижение общего иммунитета у ребенка и способствуя распространению инфекции в семье и детских коллективах.
Щелевидное импетиго
Эта форма стрептодермии более известна под народным именем «заеды»: узкая полоска воспаленной кожи в виде щели, возникающая чаще всего в уголках губ, реже в боковых складках век, крыльев носа.
В начале заболевания образуется фликтена, как правило – единичная. Болезнь в большинстве случаев ограничивается одним участком кожи, вызывая зуд, болезненность, дискомфорт, и проходит самостоятельно или при незначительной местной терапии.
Однако при пониженном иммунитете или наличии воспалительных процессов рядом с местом развития стрептодермии (кандидозы полости рта, кариес, гингивит, конъюнктивит, ринит и т. п.) болезнь может переходить в хроническую, вялотекущую стадию, с трудом поддающуюся излечению.
Ногтевой панариций
Стрептококковое воспаление кожи вокруг ногтей развивается при попадании возбудителя в ранки, чаще всего при заусенцах или травме кутикулы. Стрептококк может проникать как с поверхности кожи вокруг, так и при контакте травмированного места с окружающей средой или в процессе расчесывания уже имеющихся стрептодермий-импетиго.
Панариций выражается в покраснении, отечности, болезненности участка кожи вокруг ногтевого валика, образовании флегмоны, эррозивных изменениях. Без лечения может приводить к потере ногтевой пластины, распространению возбудителя по кровотоку в иные органы, вызывать менингит.
Стрептококковые опрелости
Возникают, как правило, у маленьких детей. Развиваются при присоединении стрептококковой инфекции к поражению кожи в месте опрелости, проявлений дерматитов, аллергии. Проявление данной формы стрептодермии с высокой частотой наблюдается за ушными раковинами, в паховых кожных складках, подмышечных складках.
Вторичное поражение поврежденных кожных покровов стрептококками приводит к слиянию эрозий, болезненности участка кожи, длительному течению, с трудом поддающемуся терапии. Лечение проводят на фоне терапии основного заболевания.
Сухая форма стрептодермии или эримато-сквамозная
Чаще всего возникает эримато-сквамозная стрептодермия на лице, иногда – на конечностях или туловище. Мокнущие элементы, характерные для других видов стрептодермий, отсутствуют, болезнь выражается в появлении пятен розового или красноватого цвета неровной округлой формы с поверхностью из отслаивающихся белесых частичек эпидермиса.
Это одна из наименее активных в распространении по телу форма из всех видов стрептодермий, в процессе течения не доставляющая особого дискомфорта. Однако высокий уровень контагиозности требует как лечения, так и изоляции больных детей.
Буллезное импетиго
Данная форма отличается как внешним видом, так и более тяжелым течением заболевания. Чаще всего кисти, стопы и голени, на начальной стадии образуются большие серозные гнойные пузырьки, мягкие на ощупь, с выраженным воспалением вокруг. Они склонны к медленному развитию. После самопроизвольного вскрытия гнойных пузырей образуются места открытой эрозии.
Может отмечаться резкое ухудшение самочувствия, фебрильная температура (от 38°С), увеличение местных лимфатических узлов, признаки интоксикации организма.
Эктима вульгарная
Относится к наиболее тяжелым формам стрептодермий. Стрептококки поражают глубокие слои эпидермиса. Ткань некротизируется, формируются язвы. Характерная локализация – ягодицы, нижние конечности с возможными исключениями.
Факторами, способствующими развитию вульгарной эктимы, являются снижение сопротивляемости организма после ОРВИ, гриппов, ветрянки, кори, кишечных инфекций, а также гиповитаминоз, системные заболевания (сахарные диабеты всех типов, болезни системы кроветворения, эндокринологические патологии).
Протекает тяжело, требует комплексной терапии.
Диагностика стрептодермий
Диагностические мероприятия при стрептодермиях могут ограничиваться сбором анамнеза и визуальным осмотром у педиатра или дерматолога. В некоторых случаях для уточнения диагноза, наличия первичного заболевания и состава патогенной микрофлоры могут назначаться дополнительные обследования:
- лабораторный анализ показателей крови (общий, биохимический);
- общие показатели анализа мочи;
- анализ кала на яйца гельминтов;
- иногда могут назначать анализ на реакцию Вассермана, наличие иммунодефицитных состояний вирусной этиологии.
Стрептодермия у детей: виды лечения
Все формы стрептодермий, даже легкие, обязательно должны сопровождаться лечением, так как болезнь отличается высокой контагиозностью для окружающих, без терапии может поражать значительные площади кожных покровов и приводить к развитию тяжелых осложнений.
Важность гигиены в терапии стрептодермий
Стрептодермия – это заболевание, в терапии которого гигиенический фактор играет важную роль как в профилактике его развития, так и в распространении возбудителя на окружающих. Лечение стрептодермии без соблюдения гигиенических правил может не оказывать терапевтического эффекта и приводить к затяжной форме болезни.
Правила гигиены при всех формах стрептодермий:
- избегать смачивания пораженного участка кожи, в течение 3-5 дней не купать ребенка, ограничиваясь мытьем отдельных частей тела (ног, половых органов), если на них нет воспаленных участков. Использовать влажные салфетки, полотенце и т. п.;
- при наличии кожного зуда стараться избегать расчесывания, касания пораженного участка, возможно применение антигистаминных препаратов;
- использовать индивидуальное полотенце, посуду для больного, часто стирать и мыть;
- все мелкие травмы и царапины на коже регулярно обрабатывать антисептическими препаратами;
- проводить регулярную гигиеническую уборку помещения, убрать мягкие игрушки, постельные принадлежности часто стирать и гладить.
Стрептодермия: лечение в домашних условиях антисептическими препаратами
Для местного лечения стрептодермий у детей в домашних условиях используют антисептические растворы и мази. Ими нужно протирать участки воспаления. Но в некоторых случаях необходимо проводить вскрытие пузыря с обработкой пораженного места антибактериальным средством. Делать это должен только медицинский работник.
Лечить стрептодермию можно следующими антисептиками:
- раствор перекиси водорода;
- фукорцин;
- саллицилловый спирт;
- фурацилин;
- бриллиантовый зеленый («зеленку»).
Средства применяются для обработки пораженного участка и кожи вокруг него от 2х до 4х раз в день. В качестве подсушивающего и обеззараживающего средства можно использовать цинковую мазь. Для усиления эффекта возможно нанесение отваров ромашки аптечной, коры дуба, цветков череды.
Антибиотики при стрептодермии
Препараты групп антибиотиков используются в терапии заболевания в формах, оказывающих местное и системное воздействие. Как лечить стрептодермию у детей антибактериальными препаратами, определяет специалист.
Медикаменты из группы антибиотиков, применяемых при стрептодермиях, могут быть как монокомпонентными, с одним действующим веществом, так и комбинированными. К комбинированным препаратам, применяемым в терапии разных форм стрептодермий, относят местные лекарственные средства (крема, мази) с сочетанием антибактериальной и гормональной терапии.
Стрептодермия у детей: лечение в домашних условиях
Стрептодермия – это заболевание кожных покровов человека воспалительной этиологии, вызванное бактериями стрептококка. В зависимости от локализации и глубины проникновения патогенной микрофлоры в слои кожи выделяют различные виды и разновидности стрептодермии.
Наиболее подвержены болезни дети: стрептодермия у детей возникают чаще, чем у взрослых, из-за формирующегося кожного иммунитета, повышенному количеству мелких кожных повреждений и невозможности соблюдения всех гигиенических правил, предотвращающих начало стрептодермии. Чем лечить стрептодермию у детей, зависит от возраста ребенка и особенностей клинической картины заболевания.
Стрептококк: микроорганизм, вызывающий стрептодермию
Стрептококки – условно-патогенные бактерии, присутствующие на коже каждого человека. Их выявляют при анализах кишечной микрофлоры, соскобов со слизистых поверхностей, пробах с внутренней поверхности дыхательных путей. Размеры микроорганизмов настолько малы, что их можно разглядеть только на фотографиях стрептококков, созданных с многократным увеличением через микроскопы. Однако распространенность бактерий и статистические данные позволяю утверждать, что каждый человек знаком со стрептококковой инфекцией, а некоторые люди могут являться постоянными скрытыми носителями, распространяющими патогенные организмы.
Стрептококки относятся к бактериям, хорошо выживающим вне человеческого организма: период жизнеспособности длится месяцами, и заражение возможно при контакте с предметами быта. При дезинфекции данные микроорганизмы погибают в течение 7-15 минут в зависимости от концентрации раствора, при температуре в 60°С обезвреживание начинается через 15 минут, при температурах кипячения и выше – моментально.
Стрептококки – практически универсальные микроорганизмы, способные вызывать не только стрептодермии разного вида, но и ответственные за развитие скарлатины, стрептококковых ангин, тонзиллитов, фарингитов, воспалений легких бактериальной этиологии, бронхитов, менингита, миокардита, гломерулонефрита, рожистого воспаления кожи, лимфаденита, способствуют развитию абсцессов и т. д.
Нередко при стрептодермии и абсцессах лечение осложняется присоединением дополнительного микроорганизма – стафилококка, также присутствующего на коже и в организме человека.
Травмы кожных покровов как фактор развития стрептодермии
В норме стрептококки живут на поверхности кожных покровов, не причиняя вреда человеку. Местный кожный иммунитет позволяет сохранять баланс между полезной и условно-патогенной микрофлорой, не позволяя микроорганизмам разрушать слои эпителия. Однако для начала стремительного размножения и воспалительного процесса им достаточно внедриться в слои кожи через царапину, трещину, порез, расчес места укуса насекомого. При этом травма эпителия может быть микроскопической и незаметной глазу. Такое явление, как стрептодермия в носу – одно из частых проявлений болезни стрептодермии у детей, склонных к изучению носовых ходов пальцами. Стрептококки, населяющие кожу или слизистую, активизируются в малейших царапинах слизистых покровов, оставляемых детским ногтями.
«Входными воротами» для инфекции могут быть также повреждения кожного покрова, не связанные с механической травмой: проявления аллергической реакции, атопического дерматита, крапивницы, кожной сыпи при заболевании ветрянкой и т. д.
Как начинается стрептодермия
Возбудитель стрептодермии может присутствовать повсюду, и вероятность развития заболевания в значительной степени зависит от иммунитета ребенка и количества патогенных организмов, существующих на его коже или попадающих на нее при контакте.
Источники стрептококковых бактерий:
- кожа самого ребенка, носителя стрептококков;
- бытовые предметы: посуда, мебель, игрушки, постельное белье, полотенца и т. п.;
- другой ребенок или взрослый, здоровый носитель бактерий;
- больной с заболеваниями, вызванными стрептококками: стрептодермией, ангинами, бронхитами, пневмониями стрептококковой этиологии, а также скарлатиной. В этом случае развитие стрептодермии более вероятно, так как контакт происходит с агрессивными, размножившимися в благоприятных условиях бактериями, требующими меньше времени для активизации.
Стрептодермия в детских учреждениях может протекать по типу эпидемической вспышки, когда больной ребенок является очагом инфекции и распространяет возбудителей. Скрытый период инкубации при данном заболевании составляет от 2 до 10 суток.
Как происходит передача инфекции при стрептодермии и иных заболеваниях, вызванных стрептококками? Передаваться инфекция может следующими способами:
- контактный путь: при касании, контакте кожа к коже больного или носителя и здорового человека, при совместных играх детей, поцелуях взрослых и т. п.;
- контактно-бытовое распространение стрептококковой инфекции происходит при использовании одних и тех же предметов обихода: посуды, игрушек, книг, полотенец и т. д.;
- наиболее редким считается воздушно-капельный способ передачи инфекции, когда стрептококк перемещается от больного человека или носителя во время кашля, чихания на участок поврежденной кожи.
Причины рецидивов и осложнений при лечении стрептодермии
В некоторых случаях стрептодермии у детей протекают длительно. Лечить стрептодермию, протекающую с рецидивами, сложно. Такое встречается при отсутствии терапии, а также в случаях, когда организм больного не может самостоятельно противостоять возбудителю из-за следующих причин:
- наличие у ребенка заболеваний, повреждающих кожные покровы: аллергических, атопических дерматитов, педикулеза, чесотки или склонности к расчесыванию мест укусов, ранок, сковыривания корочек и т. п.;
- при общем снижении иммунитета на фоне хронических или частых заболеваний, анемии, гельминтозов, воспалительных процессов в полости рта при щелевидной стрептодермии («заеде»), при недоношенности, недостаточном питаии и иных факторах, тормозящих развитие иммунной системы или снижающих ее защитные функции;
- стрептодермия в носовых ходах, в ушных раковинах трудно поддается излечению при наличии отита, ринита, сопровождающихся выделениями, раздражающими слизистые и кожу и способствующими росту бактерий;
- при неблагоприятных условиях жизни: низкой гигиене, а также воздействии низких или высоких температур, способствующих повреждению эпидермиса, солнечных ожогов, постоянного или длительного контакта поврежденной поверхности с жидкостями, водой (при купании, редкой смене подгузника и т. д.);
- присоединение вторичной инфекции, стафилококка, вызывает стрептостафилодермию, вульгарное импетиго, требующее комплексной терапии, направленной против двух возбудителей.
Cтрептодермия у детей: формы и симптомы
В зависимости от формы заболевания стрептодермия у детей может доставлять временный дискомфорт или протекать с выраженной симптоматикой. В тяжелых формах наблюдается следующая клиническая картина стрептодермии:
- у ребенка повышается температура тела до фебрильных показателей;
- наблюдаются симптомы общей интоксикации организма: головные, мышечные, суставные боли, тошнота, рвота, вялость, снижение аппетита;
- локальные лимфоузлы увеличиваются, могут быть болезненными при пальпации;
- в анализах крови выявляется характерная картина воспалительного процесса.
Заболевание в норме при соответствующей терапии протекает от 3 дней до двух недель, заканчиваясь выздоровлением. Симптомы стрептодермии, период острой стадии зависит от формы стрептодермии, локализации воспаления, его глубины и тяжести, а также от индивидуальных особенностей организма к сопротивлению инфекции.
В зависимости от места развития воспалительного процесса, глубины проникновения возбудителя в кожу и выраженности заболевания выделяют несколько форм стрептодермии. Все они относятся к стрептодермиям, но имеют различные названия.
Стрептококковое импетиго
Среди всех форм стрептодермий эта – самая распространенная. К ней относят стрептодермию, развивающуюся в носовых ходах, а также небольшие локальные поражения кожи, располагающиеся на лицевой части головы, кистях рук, стопах и иных открытых участках кожи ребенка.
Такая форма стрептодермии – это поверхностное поражение кожи, при котором первоначальному развитию заболевания противостоит механизм местного иммунитета, ограничивающий воспалительный процесс. Она протекает в соответствии со следующими стадиями заболевания:
- на внешне спокойном участке кожи образуется фликтена – плотный пузырек с прозрачным или мутноватым содержимым диаметром до 3 мм, вокруг возникает покраснение;
- на следующей стадии пузырек-фликтена самопроизвольно вскрывается или опадает, на месте поражения образуется корка светло-желтого цвета (подсыхающие или мокнущие «болячки» на лице);
- корка отделяется, оставляя пятна темно-розового или розовато-синюшного цвета, которые впоследствии исчезают.
Каждое отдельное место воспаления от возникновения до излечения существует в течение 5-7 суток. Если терапию начать на первом этапе появления пузырька, в большинстве случаев инфекция поражает кожные покровы единично. Однако если не обращать внимания на проявление стрептодермии, возбудитель распространяется по телу во время касаний, купания, вытирания полотенцем или сна, что вызывает множественные поражения. Такая болезнь может длиться от месяца и долее, вызывая снижение общего иммунитета у ребенка и способствуя распространению инфекции в семье и детских коллективах.
Щелевидное импетиго
Эта форма стрептодермии более известна под народным именем «заеды»: узкая полоска воспаленной кожи в виде щели, возникающая чаще всего в уголках губ, реже в боковых складках век, крыльев носа.
В начале заболевания образуется фликтена, как правило – единичная. Болезнь в большинстве случаев ограничивается одним участком кожи, вызывая зуд, болезненность, дискомфорт, и проходит самостоятельно или при незначительной местной терапии.
Однако при пониженном иммунитете или наличии воспалительных процессов рядом с местом развития стрептодермии (кандидозы полости рта, кариес, гингивит, конъюнктивит, ринит и т. п.) болезнь может переходить в хроническую, вялотекущую стадию, с трудом поддающуюся излечению.
Ногтевой панариций
Стрептококковое воспаление кожи вокруг ногтей развивается при попадании возбудителя в ранки, чаще всего при заусенцах или травме кутикулы. Стрептококк может проникать как с поверхности кожи вокруг, так и при контакте травмированного места с окружающей средой или в процессе расчесывания уже имеющихся стрептодермий-импетиго.
Панариций выражается в покраснении, отечности, болезненности участка кожи вокруг ногтевого валика, образовании флегмоны, эррозивных изменениях. Без лечения может приводить к потере ногтевой пластины, распространению возбудителя по кровотоку в иные органы, вызывать менингит.
Стрептококковые опрелости
Возникают, как правило, у маленьких детей. Развиваются при присоединении стрептококковой инфекции к поражению кожи в месте опрелости, проявлений дерматитов, аллергии. Проявление данной формы стрептодермии с высокой частотой наблюдается за ушными раковинами, в паховых кожных складках, подмышечных складках.
Вторичное поражение поврежденных кожных покровов стрептококками приводит к слиянию эрозий, болезненности участка кожи, длительному течению, с трудом поддающемуся терапии. Лечение проводят на фоне терапии основного заболевания.
Сухая форма стрептодермии или эримато-сквамозная
Чаще всего возникает эримато-сквамозная стрептодермия на лице, иногда – на конечностях или туловище. Мокнущие элементы, характерные для других видов стрептодермий, отсутствуют, болезнь выражается в появлении пятен розового или красноватого цвета неровной округлой формы с поверхностью из отслаивающихся белесых частичек эпидермиса.
Это одна из наименее активных в распространении по телу форма из всех видов стрептодермий, в процессе течения не доставляющая особого дискомфорта. Однако высокий уровень контагиозности требует как лечения, так и изоляции больных детей.
Буллезное импетиго
Данная форма отличается как внешним видом, так и более тяжелым течением заболевания. Чаще всего кисти, стопы и голени, на начальной стадии образуются большие серозные гнойные пузырьки, мягкие на ощупь, с выраженным воспалением вокруг. Они склонны к медленному развитию. После самопроизвольного вскрытия гнойных пузырей образуются места открытой эрозии.
Может отмечаться резкое ухудшение самочувствия, фебрильная температура (от 38°С), увеличение местных лимфатических узлов, признаки интоксикации организма.
Эктима вульгарная
Относится к наиболее тяжелым формам стрептодермий. Стрептококки поражают глубокие слои эпидермиса. Ткань некротизируется, формируются язвы. Характерная локализация – ягодицы, нижние конечности с возможными исключениями.
Факторами, способствующими развитию вульгарной эктимы, являются снижение сопротивляемости организма после ОРВИ, гриппов, ветрянки, кори, кишечных инфекций, а также гиповитаминоз, системные заболевания (сахарные диабеты всех типов, болезни системы кроветворения, эндокринологические патологии).
Протекает тяжело, требует комплексной терапии.
Диагностика стрептодермий
Диагностические мероприятия при стрептодермиях могут ограничиваться сбором анамнеза и визуальным осмотром у педиатра или дерматолога. В некоторых случаях для уточнения диагноза, наличия первичного заболевания и состава патогенной микрофлоры могут назначаться дополнительные обследования:
- лабораторный анализ показателей крови (общий, биохимический);
- общие показатели анализа мочи;
- анализ кала на яйца гельминтов;
- иногда могут назначать анализ на реакцию Вассермана, наличие иммунодефицитных состояний вирусной этиологии.
Стрептодермия у детей: виды лечения
Все формы стрептодермий, даже легкие, обязательно должны сопровождаться лечением, так как болезнь отличается высокой контагиозностью для окружающих, без терапии может поражать значительные площади кожных покровов и приводить к развитию тяжелых осложнений.
Важность гигиены в терапии стрептодермий
Стрептодермия – это заболевание, в терапии которого гигиенический фактор играет важную роль как в профилактике его развития, так и в распространении возбудителя на окружающих. Лечение стрептодермии без соблюдения гигиенических правил может не оказывать терапевтического эффекта и приводить к затяжной форме болезни.
Правила гигиены при всех формах стрептодермий:
- избегать смачивания пораженного участка кожи, в течение 3-5 дней не купать ребенка, ограничиваясь мытьем отдельных частей тела (ног, половых органов), если на них нет воспаленных участков. Использовать влажные салфетки, полотенце и т. п.;
- при наличии кожного зуда стараться избегать расчесывания, касания пораженного участка, возможно применение антигистаминных препаратов;
- использовать индивидуальное полотенце, посуду для больного, часто стирать и мыть;
- все мелкие травмы и царапины на коже регулярно обрабатывать антисептическими препаратами;
- проводить регулярную гигиеническую уборку помещения, убрать мягкие игрушки, постельные принадлежности часто стирать и гладить.
Стрептодермия: лечение в домашних условиях антисептическими препаратами
Для местного лечения стрептодермий у детей в домашних условиях используют антисептические растворы и мази. Ими нужно протирать участки воспаления. Но в некоторых случаях необходимо проводить вскрытие пузыря с обработкой пораженного места антибактериальным средством. Делать это должен только медицинский работник.
Лечить стрептодермию можно следующими антисептиками:
- раствор перекиси водорода;
- фукорцин;
- саллицилловый спирт;
- фурацилин;
- бриллиантовый зеленый («зеленку»).
Средства применяются для обработки пораженного участка и кожи вокруг него от 2х до 4х раз в день. В качестве подсушивающего и обеззараживающего средства можно использовать цинковую мазь. Для усиления эффекта возможно нанесение отваров ромашки аптечной, коры дуба, цветков череды.
Антибиотики при стрептодермии
Препараты групп антибиотиков используются в терапии заболевания в формах, оказывающих местное и системное воздействие. Как лечить стрептодермию у детей антибактериальными препаратами, определяет специалист.
Медикаменты из группы антибиотиков, применяемых при стрептодермиях, могут быть как монокомпонентными, с одним действующим веществом, так и комбинированными. К комбинированным препаратам, применяемым в терапии разных форм стрептодермий, относят местные лекарственные средства (крема, мази) с сочетанием антибактериальной и гормональной терапии.
