Д-пантенол при пеленочном дерматите
Д-пантенол для новорожденных
С появлением на свет малыша у мамы возникает множество приятных хлопот, связанных с уходом за ним. Некоторые прибавляют молодым родителям беспокойства, например, появление опрелостей на нежной коже ягодиц. И тут в помощь приходит современное средство – Д-пантенол.
Д-пантенол для новорожденных
Д-пантенол зарекомендовал себя как отлично средство при различного рода повреждений кожи, в частности при пеленочных дерматитах. Главным составляющим препарата является декспантенол. Это вещество относится к производным пантотеновой кислоты, то есть витамина В5. Именно его не хватает коже малыша при появлении опрелостей. Декспантенол способствует:
- регенерации кожи;
- усилению коллагеновых волокон;
- нормализации метаболизма клеток кожи.
В результате применения Д-пантенола оказывается противовоспалительный и успокаивающий эффект, снимается воспаление, и кожа заживляется. А ваш малыш снова веселый и перестает плакать.
Мазь и крем Д-пантенол: применение
Вообще препарат выпускается в двух формах: крем и мазь, с одинаковым содержанием декспантенола 5%. Различаются они текстурой и характером покрова, который необходимо смазать. Мазь Д-пантенол для новорожденных обладает высоким процентом содержания жира, долго впитывается, зато прекрасно подходит для обработки сухой кожи. Крем имеет более легкой текстурой, быстро впитывается и применяется при влажных ранах кожи.
При опрелостях у младенцев можно пользоваться и кремом и мазью, однако больше положительных отзывов мам заслужила вторая форма. Если у ребенка пеленочный дерматит, поврежденную кожу нужно смазывать 3-4 раза в день при смене подгузников или пеленок. Не забудьте предварительно очистить кожные покровы крохи и аккуратно промокнуть полотенцем до полного высыхания. Препарат нужно нанести тонким слоем на ягодицы и область паховых складок, бережно втирая.
Возможно использование Д-пантенола при диатезе, проявляющемся высыпаниями на коже. В этом случае необходимо сочетание мази с антигистаминными препаратами, которые назначит педиатр.
Как правило, облегчение состояния кожи новорожденного происходит на второй день применения Д-пантенола.
Кстати, возможно применение Д-пантенола в качестве крема под подгузник для профилактики возникновения опрелостей. Средство нужно мазать после каждой смены подгузника или пеленки.
Помимо этого, Д-пантенол для детей рекомендуется использовать при ожогах, царапинах, для защиты открытых участков кожи от ветра и мороза.
Пеленочный дерматит — лечение

Часто, у малышей первого года жизни возникают кожные заболевания. Самым распространенным является – пеленочный дерматит (потничка, опрелости).
Он выражен покраснениями в области паха (иногда подмышек), также, бывает шелушение, высыпания, гнойнички, ранки, в области покраснений.
Возникает по многим причинам, но если не запускать болезнь, то проходит в течение 2-3 дней.
Пеленочный дерматит — причины:
- чувствительность кожи новорожденных к внешним раздражителям;
- длительное пребывание в грязной одежде, пеленках, подгузнике;
- частое нахождение ребеночка в моче и кале;
- чрезмерное укутывание грудничка, вызывающее обильное потоотделение;
- неправильное использование подгузника;
- редкое купание и обмывание малыша.
Как лечить пеленочный дерматит?
На ранней стадии возникновения опрелости легко поддаются лечению. Нужно всего лишь обмывать и промакивать насухо (натуральной тканью) кожу малыша, перед каждой сменой подгузника или пеленки. Не давать ему долго находится в его выделениях. Обрабатывать паховую зону присыпкой (детским кремом, лосьоном, молочком, мазью) и давать средству впитаться в кожу, прежде чем одеть ребенка.
При соединении раздражения с бактерией кандидоза или стафилококком, необходима консультация педиатра или дерматолога.
Пеленочный дерматит стафилококковый
Стафилококковый дерматит развивается на фоне снижения иммунитета малыша, или присоединяется на тяжелой стадии опрелостей.
В лечении проконсультирует терапевт, возможна помощь дерматолога. Необходимо комплексное медикаментозное лечение.
Пеленочный дерматит кандидозный — лечение
Кандидозный пеленочный дерматит возникает вследствие присоединения вторичной инфекции Candida, вызывающей молочницу. Лечение назначает участковый педиатр, оно должно быть комплексным. Нужно удалить инфекцию из организма не только на участке воспаленной кожи, но и во рту, желудке. Для этого проводится медикаментозное лечение, и применяются мази местного воздействия с противогрибковыми свойствами.
Пеленочный дерматит у детей — лечение специальными косметическими средствами
Устраняя проявления пеленочного дерматита, ограничьте использование детского мыла, обычное туалетное мыло не используйте вообще. Обмывания под проточной водой будет вполне достаточно. Не трите кожу ребенка, а легонько обмакивайте мягким полотенцем.
Обратитесь к педиатру или дерматологу для того, чтобы он помог подобрать правильное средство от пеленочного дерматита. Выбирая крем от пеленочного дерматита, обратите внимание на состав – в нем должен содержаться цинк. Хорошо, если в составе есть экстракты натуральных лечебных трав, и витамины А, В, С, Е.
Присыпки и мази от пеленочного дерматита также содержат окись цинка, обладают заживляющими противогрибковыми свойствами. Прекрасно устраняет пеленочный дерматит бепантен и д-пантенол.
Пеленочный дерматит — лечение народными средствами

Одно из основных правил устранения опрелостей – частые воздушные ванны и соблюдение гигиены. Отлично помогают травяные ванны с ромашкой, чередой, мятой, календулой, алоэ.
Профилактика пеленочного дерматита
Главное не впадать в ступор при виде покраснений у вашего малыша. Если вы совсем не уверены в своих силах, или не можете подобрать метод и средства лечения – обратитесь к врачу.
Но лучший способ лечения опрелостей – это их профилактика. Не забывайте чаще оставлять ребенка с голой попкой и купать. Используйте рекомендации данные в статье, прислушивайтесь к мнению доктора и доверяйте материнским инстинктам.
Опыт применения мази д-Пантенол при лечение дерматитов разной этиологии у детей первого года жизни
Г.В.Яцык, А.А.Степанов, Д.А.Новикова
НИИ педиатрии Научного центра здоровья детей РАМН, Москва
Термином «дерматит» принято обозначать воспаление кожи, вызванное раздражающим или сенсибилизирующим действием экзогенных факторов. К экзогенным раздражителям относят безусловные (об-лигатные), которые в зависимости от длительности и интенсивности воздействия способны вызвать патологические изменения у всех людей (кислоты, щелочи, высокие температуры), а также условные (факультативные) раздражители, оказывающие негативное воздействие только при наличии определенных патогенетических влияний. Данный вид дерматитов присущ некоторым лицам, имеющим повышенную чувствительность к данному виду раздражителей. К этому виду дерматитов относятся аллергические контактные дерматиты, развивающиеся через определенный временной интервал при повторных воздействиях на кожу условных раздражителей. По форме дерматиты подразделяют на острые и хронические в зависимости от длительности воздействия раздражителя на кожные покровы, его концентрации (силы), а также индивидуальной реактивности больного. Морфологически острый дерматит может характеризоваться эритемой, отечностью, везикулезными, буллезными высыпаниями или некрозом тканей с образованием изъязвления, оставляющего после себя рубец или рубцовую атрофию. Хронический дерматит проявляется в виде неяркой гиперемии, инфильтрации, лихе-нификации и гиперкератоза.
Для контактного дерматита (синонимы — дерматит простой, дерматит артифициальный) характерно возникновение очага поражения непосредственно на месте раздражающего фактора, отсутствие сенсибилизации и тенденции к распространению процесса по периферии очага. Острое начало сразу после воздействия раздражителя — обязательный признак заболевания. Характерна также быстрая регрессия воспаления кожных покровов сразу после прекращения действия раздражителя.
Причины, вызывающие контактный дерматит, могут быть разделены на механические, воздействие физических агентов, химические раздражители и биологические.
Механические причины, вызывающие контактный дерматит (такие как длительное давление, трение), обусловливают образование потертостей, таких как при ношении тесной обуви или на ладонях при физической работе с инструментами. В результате трения соприкасающихся поверхностей кожи возникает мацерация. Обычно при потертостях изменения кожных покровов стадийны: гиперемия и отечность, а в некоторых случаях — пузыри с серозным или геморрагическим содержимым, после вскрытия которых вследствие их травмирования образуются эрозивные поверхности. В местах данных патологических процессов могут ощущаться болезненность и жжение. При длительном воздействии физических факторов с небольшой интенсивностью происходит уплотнение пораженных участков, кожа ли-хенизируется и инфильтрируется, утолщается эпидермис. Данным участкам характерен гиперкератоз.
Для грудных детей, особенно с паратрофией, наиболее актуальна одна из форм контактного дерматита -интертриго (опрелость). Она характеризуется гиперемией, мацерацией эпидермиса, а при возникновении эрозий — мокнутием. Как правило, данные процессы могут сопровождаться болезненностью и чувством жжения. Данная форма заболевания возникает в складках кожи в результате трения соприкасающихся поверхностей.
Анатомо-физиологические особенности кожного покрова детей грудного возраста определяют более выраженную активность течения инфекционных и аллергических заболеваний по сравнению с детьми старшего возраста. Это обусловлено особенностями ее строения прежде всего у новорожденных, к которым относятся тонкий эпидермальный слой, густая сосудистая сеть кожи, недоразвитые выводящие протоки потовых желез. Также у детей до 6 мес жизни в структуре кожи отсутствуют эластичные волокона, которые формируются только к 2-му году жизни. Их отсутствие компенсируются большим количеством влаги в коже, что обеспечивает защиту от механических повреждений, но вместе с тем увеличивает склонность к отечным реакциям. Активность местного иммунитета довольно низкая, и защитная функция кожи является недостаточной. Проницаемость кожи у детей грудного возраста значительно выше, чем у взрослых, в то время как выделительная функция снижена, что определяет ряд ограничений и противопоказаний к применению местной терапии, во избежание общетоксического действия. Установлено, что проницаемость кожи значительно меняется при воспалительных изменениях. Вещества, которые не проникали через слой неповрежденной кожи, свободно преодолевают барьер при незначительных повреждениях. В 10-100 раз увеличивается проницаемость кожи в результате повышения ее влажности. Известно, что жиры и растворенные в них вещества лучше проникают через кожу. Этот факт, несомненно, обусловливает особые требования к составу косметических масел и мазей, применяемых у маленьких детей.
Давно доказано, новорожденные «дышат» кожей. Это обусловлено обилием капиллярных сосудов, своеобразным строением сосудистой стенки, что позволяет газам легко проникать через нее. Загрязнение кожи ухудшает процесс газообмена, что, несомненно, отрицательно отражается на общем состоянии ребенка. Бесспорен и тот факт, что огромное значение имеет чувствительная функция кожных покровов. Огромное количество механических, химических, обязательных, температурных и болевых рецепторов позволяет считать кожу одним из пяти органов чувств. Согласно современным данным, новорожденный, а тем более недоношенный ребенок, воспринимает чрезмерное раздражение любого вида рецепторов, например зуд от грязных пеленок, как разлитую боль, что часто является причиной беспокойства, нарушения сна и аппетита.
Учитывая особенности строения детской кожи, к потертостям и опрелостям присоединяется интенсивное развитие дрожжевой и пиогенной инфекции, что меняет клиническую картину и значительно утяжеляет течение заболевания и общего состояния ребенка. Следует помнить: в научных исследованиях убедительно доказано, что упорно не поддающийся стандартному лечению более 3 дней пеленочный дерматит носит, как правило, грибковый характер.
Температурные воздействия, ультрафиолетовые лучи, рентгеновское излучение и поражения вследствие воздействия радиации относят к физическим причинам развития контактного дерматита.
Наиболее распространенными патологическими физическими причинами контактных дерматитов являются воздействия высоких температур, приводящие к ожогам. В педиатрической практике подавляющее большинство ожогов возникает в результате приема ванн с температурой воды выше 40_С и других термических воздействий. Традиционно выделяют 4 степени ожогов. Первая степень характеризуется образованием на пораженном участке кожи эритемы и небольшой отечности, сопровождающихся жжением и болезненностью. При ожоге II степени в месте воздействия горячей воды на фоне гиперемии и отечности образуются пузыри. Для ожога III степени характерен некроз поверхностных слоев дермы без образования струпа. Наиболее тяжелым является ожог IV степени, при котором происходит некротиза-ция всех слоев кожи и образование струпа, после отторжения которого открывается язвенная поверхность. Течение и исходы ожогов, несомненно, зависят от степени, размеров поврежденного участка кожи, а также от присоединения вторичной инфекции, возраста больного и общего состояния организма.
Воздействие низкой температуры, повреждающее ткани, обозначают термином «отморожение». При воздействии холода отмечаются местные реакции кожных покровов в виде понижения местной температуры, поблед-нения участка кожи, снижения чувствительности, предшествующих непосредственно отморожениям. Наиболее характерны для возникновения данного патологического состояния открытые, дистально расположенные участки кожи (пальцы рук и ног, нос, щеки, ушные раковины). Факторами, способствующими возникновению отморожений, являются повышенная влажность воздуха, ветреная погода, тесные одежда и обувь, общая астенизированность организма. При неблагоприятных сочетаниях данных факторов отморожения могут возникать даже при положительной температуре воздуха (5—8°С). Отморожения, подобно ожогам, в зависимости от тяжести поражения разделяют по степеням. Отморожение I степени характеризуется отечностью, застойно-синюшным цветом участка, подвергшегося воздействию низких температур. При этом ощущаются зуд и покалывание. При II степени отморожения к клинической картине I степени присоединяется образование пузырей с серозным или серозно-геморрагическим содержимым. При отморожении III степени отмечается омертвение пораженных участков с образованием струпа. Данные процессы сопровождаются сильными болями. При крайней, IV степени отморожения отмечается глубокий некроз тканей, вплоть до костей.
К холодовым патологическим воздействиям на кожу относят так называемое ознобление, возникающее при длительном пребывании на холоде при повышенной влажности. Фактором, способствующим возникновению данного состояния, является гиповитаминоз А и С. Ознобление проявляется в виде ограниченной отечности плотноватой или мягкой консистенции, цианотич-но-красноватого цвета в области средних и дистальных фаланг пальцев или бледно-красного — в области кожи щек. Характерны зуд и жжение, усиливающиеся при согревании.
Под воздействием солнечных лучей может развиваться солнечный дерматит как в острой, так и хронической форме. Наиболее значимыми в патогенезе данного состояния являются ультрафиолетовые и коротковолновые лучи солнечного спектра. При резкой инсоляции у лиц с чувствительной (чаще слабопигментированной) кожей развивается острый солнечный дерматит, характеризующийся покраснением и отечностью кожи. В зависимости от площади поражения часто страдает общее состояние. При длительном пребывании на солнце может развиться стойкий солнечный дерматит, проявляющийся инфильтрацией, пигментацией и сухостью кожных покровов.
При воздействии на кожу различных видов ионизирующей радиации (а-, р-, у-лучей, рентгеновских лучей, нейтронного излучения) могут развиваться лучевые дерматиты. В зависимости от дозы и проникающей способности облучения, площади поражения и индивидуальной чувствительности лучевой дерматит может проявляться в виде эритемы, временным выпадением волос или стойкой аллопецией, некротической реакцией. Для хронического лучевого дерматита характерны сухость и истончение кожи, снижение тургора тканей, телеанги-эктазии, участков с гипо- и гиперпигментацией. Характерен зуд. На поврежденных участках могут образовываться папилломы, бородавки, имеющие склонность к малигнезации.
В группу химических агентов, вызывающих контактный дерматит, входят кислоты и щелочи, соли щелочных металлов и кислот, боевые отравляющие вещества. Как правило, все перечисленные вещества, являются об-лигатными раздражителями. Химический дерматит протекает в виде некроза с образованием струпа, после отторжения которого открывается язвенная поверхность. Длительное воздействие на кожные покровы химических агентов в слабых концентрациях может вызвать развитие хронического дерматита, проявляющегося сухостью и десквамацией кожи с образованием трещин. В детском возрасте необходимо учитывать воздействие дезинфицирующих средств, стиральных порошков, ополаскивателей при автоматической стирке.
Контактный дерматит под воздействием биологических факторов может возникать вследствие контакта с растениями (фитодерматит). Облигатными агентами могут явиться такие растения, как борщевик, белый ясенец, лютиковые, крапива и т.п. Характерны эритема, пузырьковые высыпания с серозным содержимым, оставляющими после разрешения нестойкую пигментацию. Некоторые виды гусениц могут вызвать уртикарную сыпь в виде полоски по ходу ее движения по коже.
Аллергический контактный дерматит возникает у больных с повышенной чувствительностью к любому веществу (аллергену). Чаще всего гиперчувствительность возникает при повторном воздействии аллергена на организм. Редко встречаемая врожденная чувствительность называется идеосинкразией. В результате контактной чувствительности участвуют механизмы гиперчувствительности немедленного типа, что происходит за счет фиксации на поверхности тучных клеток и базо-филов иммунных комплексов, образующихся в крови и содержащих кожно-сенсибилизирующие антитела. Де-грануляция этих клеток приводит к выделению гистами-на, гепарина и других биологически активных веществ, что приводит к развитию острых реакций немедленного типа. В дальнейшем формируется гиперчувствительность замедленного типа. Огромную роль в развитии аллергического контактного дерматита играет общее состояние организма. В начальных стадиях данное заболевание характеризуется моновалентной сенсибилизацией, а расширение спектра аллергенов и поливалентность сенсибилизации могут являться признаками трансформации дерматита в экзему.
Контактный аллергический дерматит отличается от простого дерматита наличием истинного полиморфизма в клинической симптоматике. Так, наряду с клиниче ской картиной простого дерматита отмечаются признаки, характерные для экземы (везикуляция, мокнутие, рецидивирующее течение). Патологические изменения могут выходить за пределы зон воздействия раздражителей, выражены зуд, жжение, болезненность в очагах. Гистологические изменения более выражены.
Рис. 1. Сравнительная чувствительность методов диагностики лямблиоза.
Проблема лечения патологических изменений кожи у детей первого года жизни остается актуальной.
До последнего времени в распоряжении педиатров не было в равной мере эффективного и безопасного средства для лечения заболеваний кожи у детей раннего возраста, действующего местно и одновременно потенцирующего процессы регенерации на клеточном уровне. Препарат д-Пантенол («Нижфарм» и «Jadran», Хорватия) явился удачным сочетанием перечисленных свойств. Действующее вещество этого препарата — декспантенол, производное д-пантотеновой кислоты, являющейся составной частью кофермента А. Д-пантотеновая кислота стимулирует функцию надпочечников, необходима для образования антител, способствует росту и регенерации кожных покровов. Повышение потребности в пан-тотеновой кислоте наблюдается в организме при деструкции или повреждении тканей и кожи. Ее дефицит можно восполнить местным применением д-Пантено-ла. Свойства кожи новорожденных, особенно недоношенных, делают особенно важной способность препарата медленно и глубоко проникать в нее за счет гидро-фильности, низких молекулярной массы и полярности.
Оценку эффективности мази д-Пантенол проводили в отделении для недоношенных детей и Федеральном центре реабилитации маловесных детей Научного центра здоровья детей РАМН. Были обследованы 32 ребенка (12 мальчиков и 20 девочек), 21 из которых был недоношенным со сроком гестации до 37 нед, в том числе 3 родились с экстремально низкой массой тела (до 800 г) и 11 детей, рожденных в срок.
На момент исследования возраст этих пациентов составлял до 16 дней. Основным диагнозом у всех детей была церебральная ишемия разной степени тяжести, в большинстве случаев сочетавшаяся с другой патологией (инфекционной, аллергической).
У детей наблюдались следующие патологические изменения кожи: пеленочный дерматит в сочетании с опрелостью, потертостями и раздражением кожи (n=18) и атопический дерматит (n=14).
У детей с проявлениями пеленочного дерматита в 10 случаях из 18 он сочетался с потертостью и раздражением кожи, что эквивалентно тяжелому течению заболевания. Выраженность кожных изменений оценивали по традиционной классификации (F.Germozo, 1984). У 8 детей была диагностирована средняя степень поражения кожных покровов. У 5 детей пеленочный дерматит осложнился присоединением грибковой и/или бактериальной опрелости.
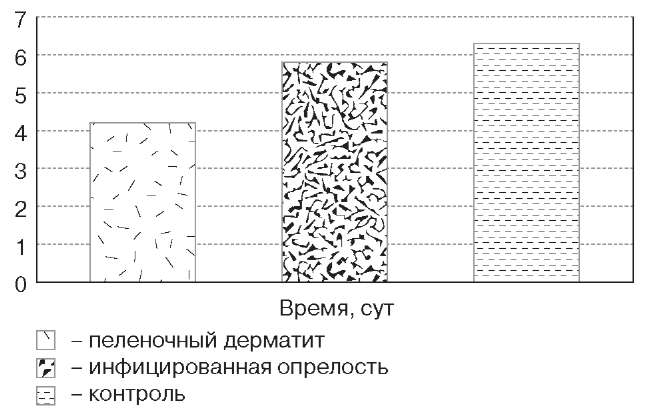
При сравнении эффективности стандартной схемы терапии пеленочного дерматита (коррекция диеты, терапия эубиотиками, пищеварительными ферментами) с результатами применения мази д-Пантенол отмечено, что в последнем случае срок регенерации поврежденной кожи значительно сокращался (в среднем на 4,6±0,3 сут).
Мазь тонким слоем регулярно наносили на пораженный участок кожи ребенка во время смены подгузника (5-6 раз в сутки). Ощутимый клинический эффект наступал на 2—3-и сутки ее использования. Применение мази с терапевтической целью продолжалось до полного исчезновения симптомов и в среднем составило 4,2±0,3 дня при средней тяжести поражения. При тяжелом течении пеленочного дерматита в сочетании с потертостями кожи и микстинфицированной опрелостью положительного результата удавалось достичь за 5,8±0,1 дня. При этом дополнительно применяли воздушные ванны, облучение поляризованным светом и др.
Клинический эффект был наилучшим, когда после острого периода мазь использовали еще 5—7 дней. В особенности это касалось детей, склонных к возникновению дерматита смешанной этиологии с отягощенным аллергоанамнезом или страдающих пищевой непереносимостью.
В младенческом возрасте при лечении местных проявлений атопического дерматита предпочтительно не применять глюкокортикостероидные кремы и мази из-за их выраженных побочных реакций. Использование мазей с глюкокортикостероидами, даже не содержащими молекулы фтора, весьма ограничено у детей раннего возраста как по длительности лечения, так и по площади нанесения препарата особенно в местах, где наиболее часто возникают патологические кожные проявления (естественные складки, шея, лицо, аногенитальная область). Не показано и применение топических глюко-кортикостероидов для профилактики обострений ато-пического дерматита.
Мазь д-Пантенол оказалась весьма эффективной при младенческой форме атопического дерматита. В отличие от наружных глюкокортикостероидов, угнетающих синтез коллагена и мукополисахаридов, а также митоз клеток эпидермиса и дермы, репаративные свойства д-Пантенола и мягкая стимуляция им надпочечников делают возможным его применение в педиатрической практике у детей самого раннего возраста, в том числе и с профилактической целью.
Под нашим наблюдением находились 16 детей с ато-пическим дерматитом разной степени тяжести течения атопического дерматита. Легкое течение атопического дерматита было диагностировано у 9, средняя степень тяжести — у 7 больных. Этиологическим фактором во всех случаях являлись пищевые аллергены. У 3 пациентов имелись признаки вторичного инфицирования) поэтому перед использованием мази д-Пантенол пораженные участки кожи обрабатывали антисептиком (раствором фурацилина).
При применении элиминационной диеты и классического терапевтического комплекса в сочетании с д-Пан-тенолом на 3±1 сут быстрее достигался положительный результат при острой фазе процесса или при обострении хронического атопического дерматита: уменьшалась экссудация, исчезали трещины, шелушение, гиперемия кожи, значительно меньше беспокоил зуд.
Следует отметить, что врачи, принимавшие участие в испытании, отметили достоверный положительный клинический эффект от применения этой мази. Дети хорошо ее переносили, не было выявлено ни одного случая побочного действия. Препарат хорошо сочетался с другими видами терапии (воздействие светотерапии — линейного поляризованного полихроматического света с длиной волны от 400 до 2000 нм; воздушные и травяные ванны и др.).
Таким образом, проведенные нами наблюдения свидетельствуют о клинической эффективности д-Пантенола при терапии пеленочного дерматита, опрелостей, потертостей и раздражения кожи, атопического дерматита, а также различных сочетаний этих патологических состояний кожи у детей раннего возраста. Хорошая переносимость препарата, отсутствие побочных реакций дают возможность применять эту мазь у детей начиная с периода новорожденности. Сочетаемость мази с другими терапевтическими методами воздействия делает целесообразным включение д-Пантенола в комплексную терапию детей с атопическим дерматитом. Препарат может быть использован как в профилактической, так и с терапевтической целью при разных заболеваниях кожи у детей. В перспективе необходимо изучить возможность сочетания д-Пантенола с местными глюкокорти-костероидами при необходимости их применения.
Средства, стимулирующие регенерацию Нижфарм Д-пантенол мазь — отзыв


Посмотрите, как мазь Д-Пантенол вылечила дерматит за 3 дня. Какой он в действии, аналог Бепантена? И почему мазь эффективнее крема? Фото ДО и ПОСЛЕ
В этом отзыве я покажу, как мазь Д-Пантенол убрала дерматит на коже под коленкой, расскажу чем лекарственная форма в виде мази отличается от крема, а также назову много аналогов Д-Пантенола.
Трудно найти человека, который за свою жизнь не сталкивался бы с какими-либо кожными проблемами: порезы, ожоги, дерматиты, аллергическая реакция, трещины на коже. И поэтому в домашней аптечке про запас всегда лежит какое-то средство от этих напастей. А если в доме есть дети, то желательно, чтобы это средство подходило всей семье.
Сегодня я пару слов хочу сказать о мази Д-Пантенол. С этим средством я познакомилась, когда в аптеке не оказалось всем известного Бепантена. Наверно, многие слышали про это средство? Так вот, в обоих средствах действующее вещество одинаковое — декспантенол, но Бепантен является более узнаваемым по рекламе. А как известно, мы можем и противиться рекламе, но на подкорке название средства все равно отпечатается, а в необходимый момент или в стрессовой ситуации Ваш мозг благополучно выставить Вам идею о наличии именно Бепантена. Основное отличие — цена: Д-Пантенол — на 30% дешевле.
Действие декспантенола основывается на восстановлении кожных покровов посредством ликвидации недостатка пантотеновой кислоты, производным веществом которой и является. Его механизм действия описан так:
По химической структуре он является производным пантотеновой кислоты и превращается в нее в ходе метаболизма.
Д-пантенол устраняет недостаток пантотеновой кислоты в дерме, стимулируя этим процессы глюконеогенеза, синтеза стеринов, ацетилхолина, стероидных гормонов, увеличивает показатели прочности коллагеновых волокон дермы. Благодаря этому улучшается регенерация поврежденного эпидермиса, дермы, проявляется слабый противовоспалительный эффект. Наблюдается питательное, увлажняющее, смягчающее воздействие крема и мази как за счет содержания декспантенола, так и благодаря вспомогательным компонентам обоих лекарственных форм. Имеет дерматопротекторное действие.
Препарат выпускается в форме мази и крема по 25г и 50г. Что же выбрать?
Мазь — средство на основе жиров, проникает глубоко в кожу и рекомендуется для сухих дерматитов. Мазь — более жирная, оставляет следы на одежде.
Крем — на водно-масляной основе, имеет не такую высокую проникаемость, как у мази, но его можно наносить на мокнущие раны. Крем не так пачкает одежду, как мазь. Однако действие крема все же ниже, чем у мази.
В каких ситуациях можно использовать?
Обе лекарственные формы Д-пантенола применяются при:
— ожогах различного генеза;
— трещинах анального прохода;
— нарушениях целостности слизистой шейки матки;
— лечении последствий воздействия холода, ветра, повышенной влажности на кожные покровы.
Скажу честно, что до появления ребенка, я не знала об этом средстве. В случае ожогов мазалась Спасателем или обычным Пантенолом-спреем, а к дерматитам мы с мужем не склонны. А вот с появлением малыша это средство прописалось в нашей аптечке и причем покупать его приходилось не единожды, а постоянно, даже несмотря на то что дочка не страдает атопическим дерматитом — просто возникали единичные ситуации, когда нужно было воспользоваться именно этим средством. И мазь, и крем были в ходу. В инструкции, кстати, есть еще дополнительные показания как для мази, так и для крема.
Дополнительные показания для мази:
— обработка кожи после хирургических вмешательств, асептические хирургические раны;
— помощь в заживлении кожных трансплантатов;
— раздражение после рентгеновского, УФ-излучения;
— пеленочный дерматит (при легкой степени);
— обработка сухой, обезвоженной кожи;
Дополнительные показания для крема:
— опрелости легкой степени;
Мазь Д-Пантенол станет отличным помощником для молодой мамы, которая учится азам грудного вскармливания — иногда при этом возникают трещины на сосках, что довольно болезненно, а мазь неплохо заживляет кожу в таком нежном месте.
Д-Пантенол выпускается в жестяном тюбике. Тюбик запаян на горлышке, открывается обратной стороной крышки вкручиванием. Упакован в коробку с инструкцией.

Вот, как это выглядит до нанесения Д-Пантенола.


Результат через 3 дня.
Мазь молочного цвета, почти не пахнет, оставляет жирные следы.
На мой взгляд, подобные средства должны быть в каждой аптечке, а особенно на вооружении семей с маленькими детьми. Если не нашли Д-Пантенол, то есть и другие аналоги, а также варианты кремов, мазей и спреев от разных производителей активным действующим веществом в которых выступает декспантенол:
Д-Пантенол (Ядран, Ховатия)
Бепантен (Bayer)
Депантол-крем (Нижфарм)
Декспантенол (Татхимфармпрепараты)
Декспантенол (Вертекс)
Пантодерм (Акрихин, Россия)
Пантенол- спрей (Фармаком)
В моей аптечке есть и крем, и мазь, и спрей. Мазь — для сухих повреждений, крем — для мокнущих, а спрей — беру в отпуск и мажу покраснения кожи от солнца, еще не ожоги. Важно помнить и название действующего вещества на латинице — Dexpanthenolum. А вдруг Вы будете за границей, а нужного средства не окажется у Вас под рукой?
В общем, Д-Пантенол я рекомендую прежде всего из-за его эффективности, ну и конечно из-за не такой высокой цены, как у Бепантена. А если кто-то думает, что компания Нижфарм, производящая Д-Пантенол, не так хорошо обрабатывает ингредиенты, как немецкая Bayer производящая Бепантен, то вынуждена Вас разочаровать: Нижфарм с 2005 входит в международный фармацевтический концерн STADA, главный офис которой располагается тоже в Германии.
Пеленочный дерматит
Пеленочный дерматит

В.М. ДЕЛЯГИН, д.м.н., профессор, Федеральный научно-клинический центр детской гематологии, онкологии и иммунологии им. Д. Рогачева, РНИМУ им. Н.И. Пирогова Минздрава России, кафедра поликлинической педиатрии
Пеленочный дерматит встречается не менее чем у 40% детей первого года жизни [1, 17, 18]. Вероятность пеленочного дерматита невелика при смене памперсов шесть и более раз за сутки, естественном вскармливании, домашнем уходе (отказ от детских яслей и садов). Риск пеленочного дерматита резко возрастает при поносах и пероральном приеме амоксициллина. Для профилактики и лечения неосложненных форм пеленочного дерматита рекомендуется Бепантен.
Пеленочный дерматит – воспалительное заболевание кожи в области наложения памперсов (подгузников). Проявляется раздражением, эритемой, папулами или мелкими поверхностными эрозиями кожи промежности, ягодиц, мошонки или вульвы. Чаще регистрируется у детей в возрасте 1–6 месяцев и перестает быть проблемой, как только ребенок приучается к горшку [1]. Раздражение кожи, зуд, возможное наслоение инфекции вызывают беспокойство ребенка и родителей.
Пеленочный дерматит – самое частое поражение кожи у детей первого года жизни. По нашим данным, частота по обращаемости достигает 5%, но это касается только распространенных и упорных форм дерматита. При опросах родителей легкие формы пеленочного дерматита отмечаются у 25–40% детей грудного возраста.
Возникновение пеленочного дерматита – результат действия нескольких факторов: избыточная влажность кожи, механическое раздражение памперсом, раздражающее действие кала и мочи, местная микробная флора (рис. 1). Проблема усугубляется многочисленными складками кожи, затрудняющими поддержание местной чистоты. Основными повреждающими факторами являются протеазы и липазы каловых масс. Активность липаз и протеаз резко повышается при ускоренном пассаже кишечных масс, что типично для диареи. Поэтому пеленочный дерматит типичен для детей с нарушением стула. Частота пеленочного дерматита ниже среди младенцев, находящихся на грудном вскармливании, что объясняют меньшей кислотностью мочи и каловых масс при естественном вскармливании [2].
Кожа ребенка – очень надежный защитный барьер. Трансэпидермальная потеря воды у ребенка даже ниже, чем у взрослого. Тем не менее этот барьер разрушают сырость, недостаток аэрации, химические, биологические или механические раздражители. Длительное нахождение в памперсах или в подгузниках ведет к избыточному увлажнению кожи, мацерации рогового слоя и воспалению [4]. Появление сверхвпитывающих памперсов запустило иной механизм развития пеленочного дерматита: пересушивание кожи [3, 4].
Кислотность кожи определяет ее устойчивость к повреждающим факторам. Норма pH кожи – 4,5–5,5. Загрязнение кожи и некоторые моющие средства меняют рН кожи, что нарушает микробный пейзаж, стимулирует развитие пропионобактера и способствует воспалению. Моющие средства с рН 5,5 не изменяют микрофлору кожи и не меняют ее микрофлору [5, 6].
В продаже имеются окрашенные и неокрашенные памперсы. Красители добавляются с целью создания более привлекательного товарного вида или для повышения абсорбции. Но пеленочный дерматит чаще развивается при пользовании окрашенными памперсами, а его проявления быстро смягчаются при переходе на неокрашенные памперсы. То есть в таких случаях оказывается задействован механизм развития контактного аллергического дерматита [7].
Диагностика основывается исключительно на общем клиническом обследовании. Пеленочный дерматит развивается обычно не ранее 3-й недели жизни и не позднее 2-го года. Требуется уточнить время возникновения, длительность и динамику симптомов; возможный контакт с детьми, имеющими подобные сыпи; наличие сыпей вне области памперсов (подгузников); наличие зуда, беспокойства, изменение общего состояния ребенка; предшествующие заболевания, диареи и прием антибиотиков. Необходимо выяснить тип памперсов, частоту их смены, методы гигиены.
Изменения кожи локализуются четко по площади наложения памперсов и при легком течении представлены яркой эритемой с наличием или отсутствием чешуек. Границы эритемы могут быть смазанными. Более тяжелые варианты характеризуются появлением папул, пузырьков, мелких поверхностных эрозий. Элементы располагаются на ягодицах, внутренней поверхности бедер, на лобке и мошонке.
Лабораторные исследования требуются только для целей дифференциальной диагностики, исключения грибковой, бактериальной или вирусной инфекции.
Дифференциальная диагностика включает следующие состояния (табл.):
Милии – обструкция потовых желез. Выглядят как множественные стерильные везикулы, папулы эритематозные на лице, шее, в подмышечных впадинах.
Атопический дерматит – атопия в анамнезе у родственников и/или у ребенка, сыпь на лице и разгибательных поверхностях рук и ног, зуд.
Себорейный дерматит – типичен для детей в возрасте от 2 недель до 3 месяцев. Выглядит как множественные отшелушивающиеся жирные мелкие корочки на скальпе (молочный струп), в заушных областях, в подмышках, в области грудины. При сочетании тяжелого себорейного дерматита с поносами и нарушением развития требуется исключить дефект С5-комплемента.
Псориаз имеет явные семейные корни, возможно поражение любых участков кожи и ногтей, не отвечает на лечение обычными местными стероидами и противогрибковыми препаратами.
Интертриго возникает на влажных участках кожи, в наиболее ранимых и физиологически травмируемых отделах (межъягодичная складка, межпальцевые промежутки).
Контактный дерматит – частый результат сочетания милии и итертриго. Нередко провоцируется раздражающим действием смеси мочи и кала, застаивающихся в памперсах. Моча в присутствии каловых масс ощелачивается за счет быстрого освобождения аммиака. В свою очередь, в щелочной среде активизируются каловые уреаза, липазы и протеазы. Ферменты разрушают кожный барьер и создают условия для всасывания низкомолекулярных соединений.
Грибковый пеленочный дерматит. Если банальный пеленочный дерматит длится более 3 суток, он в 75% случаев превращается в грибковый (кандидозный) пеленочный дерматит. Candida albicans попадает на воспаленную поверхность из каловых масс, в норме дрожжевых грибков в промежности нет. Пероральный амоксициллин ускоряет колонизацию кожи кандидами и утяжеляет течение пеленочного дерматита.
Бактериальный пеленочный дерматит. Активация кишечных энзимов способствует колонизации бактериями, имеет значение и распространение кишечной флоры. Самыми частыми микробами оказываются стафилококки, затем – стрептококки. Рост нескольких видов возбудителей обнаруживается в 40–50% случаев, в половине из них выделяются анаэробы.
Ягодичная гранулема младенцев – редкое бессимптомное состояние. Вероятно, обусловлено необычной воспалительной реакцией в ответ на длительное сочетание раздражения кожи, кандидоза и применения фторированных кортикостероидов [8, 9].
Кроме того, в дифференциальной диагностике следует учитывать импетиго, чесотку, врожденный сифилис, ВИЧ-инфекцию, энтеропатический акродерматит, гистиоцитоз клеток Лангерганса.
Лечение
Первый шаг – режим и уход. Требуется частая смена памперсов, нежная обработка кожи естественными материалами (хлопок), не тереть, не давить, «проветривание» (дать ребенку полежать без памперсов при их смене, при наличии дерматита – как можно дольше не одевать памперс). Местно наносятся препараты цинка, глицерина, масла с витаминами А и Д (последнее разделяется не всеми педиатрами). При дерматите, сохраняющемся более 3 суток, – местные противогрибковые препараты. При тяжелых вариантах – в сочетании с противовоспалительными и противомикробными средствами. Перед обработкой ребенка и после нее родители должны тщательно мыть руки.
Ни в коем случае нельзя применять тальк или иные «бестальковые» присыпки. Как адсорбенты они малоэффективны, превращаясь в «мочевые компрессы». Также вредно использовать крахмал. Он, впитывая влагу, становится средой, благоприятствующей росту грибков и бактерий.
Для профилактики пеленочного дерматита (опрелостей) и лечения его легких форм показана мазь Бепантен. Это средство можно применять при каждой смене памперсов (подгузников, пеленок). Препарат не содержит ароматизаторов, красителей и консервантов, которые могли бы сенсибилизировать младенца. Эффект от применения Бепантена достигается за счет нескольких механизмов.
Мазь Бепантен содержит декспантенол (провитамин пантотеновой кислоты). Декспантенол легко всасывается в кожу и превращается в пантотеновую кислоту. Применение непосредственно пантоненовой кислоты нецелесообразно из-за ее плохой всасываемости. В организме пантотеновая кислота трансформируется в пантетин, входящий в состав коэнзима А, который выполняет важную роль в процессах оксидации и ацетилирования, а также участвует в метаболизме белков, жиров и углеводов. Пантотеновая кислота обладает способностью к стимуляции выработки глюкокортикоидов, что частично объясняет эффективность данного витамина в лечении аллергии.
Пантотеновая кислота обеспечивает сохранность состояния кожного покрова и слизистых оболочек, что имеет большое значение для системы местного иммунитета. Пантотеновая кислота способствует регенерации кожи, восстанавливая естественный кожный барьер. Наряду с этим в составе препарата содержится ланолин, создающий на поверхности кожи защитную пленку, способствующий физиологической гидратации и не препятствующий дыханию кожи. Это позволяет применять мазь в любое время года, в т. ч. в жаркий летний период. Бепантен не окрашивает кожу, практически не имеет запаха, а ее жировые компоненты быстро впитываются кожей. Мазь формирует защитный барьер против внешних раздражителей (моча, фекалии). По данным зарубежных и отечественных исследователей, эффективность мази Бепантен® при лечении ПД составляет 94–100% (рис. 2) [14, 15, 19]
Опыт клинической работы с детьми раннего возраста показал, что у более трети пациентов, если после появления первых признаков дерматита не приняты соответствующие меры – своевременно не устранены провоцирующие факторы и не проводится адекватный уход за кожей, наступает достаточно быстрое ухудшение состояния. У ряда детей в течение 1–2 дней может развиться тяжелая форма дерматита. Это свойственно детям с экссудативным типом конституции, признаками лимфатизма и транзиторной недостаточности. Однако практика показывает, что в подавляющем большинстве случаев у детей даже при выраженных клинических проявлениях пеленочного дерматита воспалительные изменения кожи быстро уменьшаются после обычных гигиенических мероприятий и своевременного начала Бепантена.
Прогноз неосложненного пеленочного дерматита благоприятен. При своевременном выявлении и адекватном лечении состояние кожи нормализуется за 1–4 дня. Осложненные формы (наслоение грибковой или бактериальной инфекции, сопутствующий атопический дерматит) требуют комплексной медикаментозной терапии на протяжении нескольких недель.
Заключение
Пеленочный дерматит – самое частое поражение кожи у детей первых 6 месяцев жизни. При нарушениях ухода, поздней диагностике, наслоении инфекции возможно тяжелое течение дерматита. В качестве профилактики и лечения рекомендуется препарат Бепантен.



